ACS双联抗血小板治疗必要性与特殊情况下抗血小板治疗处理原则
- 格式:pptx
- 大小:4.19 MB
- 文档页数:46


最新:冠心病双联抗血小板治疗中国专家共识要点大量临床研究证实,在急性冠状动脉综合征(ACS)和/或接受经皮冠状动脉介入治疗(PCI)或冠状动脉旁路移植术(CABG)的人群中应用双联抗血小板治疗(DAPT),较阿司匹林单药治疗可显著减少缺血事件,如心血管病死亡、心肌梗死、缺血性卒中、支架内血栓等。
第一部分:DAPT策略一、DAPT方案概述血小板的激活与聚集在动脉粥样硬化血栓形成的发生发展过程中具有重要作用,因此抗血小板是治疗冠心病的关键。
血小板环氧化酶(COX)-1抑制剂:阿司匹林通过不可逆地抑制COX-1从而阻止血栓素A2的合成及释放,抑制血小板聚集;吲哚布芬可逆性地抑制COX-1,对前列腺素抑制率较低,胃肠道反应较小、出血风险较低,可考虑作为出血及胃溃疡风险高等阿司匹林不耐受患者的替代治疗。
P2Y12受体抑制剂:二磷酸腺苷(ADP)是血小板活化与聚集过程中的重要激动剂,P2Y12受体抑制剂能够阻碍ADP 与血小板表面受体结合,有效地减弱ADP的级联反应,降低血小板聚集效应。
目前国内常用的P2Y12受体抑制剂主要为氯吡格雷和替格瑞洛。
二、DAPT实施中的缺血与出血风险评估1. 临床缺血与出血危险因素:临床常见的高缺血风险因素包括:既往心肌梗死或卒中史、心电图ST 段压低、高龄、肾功能不全、糖尿病、贫血、左心室功能障碍、冠状动脉多支病变、复杂冠状动脉PCI(如左主干、分叉、慢性完全闭塞、弥漫性长病变、仅存冠状动脉)等。
高出血风险因素包括:高龄、女性、肾功能不全、慢性心力衰竭、血小板减少或抗血小板治疗后抑制过度、贫血、低体重指数、合用口服抗凝药(OAC)等。
以上可供临床初步判断缺血和出血风险。
2. 缺血与出血风险评分:专门用于指导DAPT疗程制定的风险评分的应用应当优先于其他风险评分,如PRECISE-DAPT评分和DAPT 评分(表5和6)。
(1)PRECISE-DAPT评分:(2)DAPT评分:3. 血小板功能检测:接受P2Y12受体抑制剂治疗时的血小板反应性对缺血和出血事件有中等程度的预测价值。



急性冠脉综合征ACS-PCI后的DAPT双联抗血小板治疗策略(全文)双联抗血小板治疗(dual antiplatelet therapy,DAPT)和经皮冠状动脉介入治疗(percutaneous coronary intervention,PCI)均被证实为治疗急性冠脉综合征(acute coronary syndrome,ACS)的有效临床手段。
现阶段对置入药物洗脱支架(drug eluting stents,DES)后DAPT的使用时间指南建议为12个月,以减少晚期或超晚期的支架内血栓的形成,对于高危ACS患者则建议延长DAPT使用时间。
研究发现,新一代DES由于改良了血管愈合和再内皮化的特性,疗效优于早期DES,临床应用比例逐渐增加。
应用光学相干断层成像术(OCT)对二代和三代DES置入后血管进行观察研究,结果发现87%支架术后3个月内新生内膜完全覆盖支架,提示新一代DES置入后可能不必延长DAPT应用时间[1-3]。
这些发现引发有关ACS患者DAPT使用时长的讨论。
PCI后双联抗血小板治疗的必要性2005 ACC/AHA/SCAI PCI指南[4]指出:支架较PTCA显著降低了血管再狭窄(BENESTENT II:PTCA31%vs. 支架17%;STRESS:PTCA42%vs. 支架32%)。
DES可对冠脉病变局部提供缓慢和长期高浓度的药物释放,抑制细胞过度增生和抗血管重塑,进一步降低了支架内再狭窄率:裸支架36%vs. 西罗莫司洗脱支架9%;裸支架27%vs. 紫杉醇洗脱支架8%。
DES的应用,在进一步降低了支架内再狭窄率的同时,由于药物及涂层本身抑制了支架表面的内皮化,从而增加了支架植入术后晚期血栓形成的风险。
通过观察停用氯吡格雷后晚期缺血事件的发生率,发现停用DAPT增加DES晚期血栓形成,增加了死亡或非致死性心肌梗死的发生率[5]。
晚期和超晚期支架血栓的主要危险因素为过早停用抗血小板药物[6]。

近期,法国研究者 Angoulvant 等人在BMJ 杂志上发表文章,以探讨急性冠脉综合征(ACS)最佳双联抗血小板治疗方案。
研究提到,2014 年欧洲心脏病指南建议急性冠脉综合征(ACS)患者应服用双联抗血小板药物12 个月,并提出阿司匹林联合普拉格雷或替格瑞洛的效果优于阿司匹林联合氯吡格雷。
但毫无疑问这两种新型P2Y12 抑制剂均会增加出血风险。
对于普拉格雷,在ST 段抬高型心肌梗死(STEMI)的老年患者、瘦弱患者和既往有脑血管疾病患者中的出血风险更高。
而替格瑞洛增加非CABG 相关出血风险更为明显。
Swiss 研究纳入了2148 例患者,研究ACS 后普拉格雷或者氯吡格雷联合阿司匹林治疗出血的风险。
结果表明两者之间出血风险无明显差异,但普拉格雷组心脏病死亡率及缺血事件发生率较氯吡格雷组低。
有趣的是,普拉格雷组1 年的非CABG 相关的TIMI 出血事件与TRITON-TIMI 38 研究中发生率相似。
而氯吡格雷组中非CABG 相关的TIMI 出血事件较TRITON-TIMI38 研究发生率高。
主要原因或许是普拉格雷组中患者管理优于氯吡格雷组。
作者认为两者在评估出血风险时,其效应相似。
但至今仍未有对于普拉格雷与替格瑞洛这两种新型P2Y12 抑制剂的临床效果及安全性的头对头研究。
这两个药物的药效动力学及药代动力学不一样,这可以解释在TRITON-TIMI 38 研究和PLATO 研究中的出血风险不一致。
普拉格雷不可逆抑制P2Y12 受体从而缩短血小板寿命,替格瑞洛可逆抑制P2Y12 受体。
这可以解释在CABG 相关TIMI 出血风险中,普拉格雷与氯吡格雷相比出血风险增加。
而在替格瑞洛中并未观察到该现象。
为预防出血,CABG 术前7 天需停用普拉格雷,氯吡格雷需停用5 天,而替格瑞洛需3 天。
故心脏病专家需仔细评估CABG 手术指征并选用合适的抗血小板治疗药物。
Swiss 研究中,71%-75% 患者植入药物支架,随之而来血栓形成风险增加。

2021年ACS合并肾功能不全患者的抗血小板治疗(全文)急性冠脉综合征是在冠状动脉粥样硬化不稳定斑块破裂或糜烂的基础上继发血栓形成、冠状动脉痉挛狭窄甚至闭塞,心肌缺血缺氧而产生的一系列临床综合症。
主要包括不稳定型心绞痛和非ST段抬高型心肌梗死,合称为非ST段抬高型急性冠脉综合症(non-ST segment elevation acute coronary syndrome,NSTEACS);急性ST段抬高型心肌梗死(ST segment elevation acute coronary syndrome,STEACS )。
ACS的治疗原则是尽快恢复血流灌注,预防严重不良反应后果,其中抗血小板治疗是必不可少的重要治理措施。
但是,对于伴有肾功能不全患者来说,因为抗血小板药物在体内的药物代谢动力学和药物效应动力学的改变,导致出血风险增加,所以临床上应密切结合患者肾功能情况合理选择药物及其剂量。
本文旨在通过对国内外近期研究进行分析总结ACS合并肾功能不全患者抗血小板治疗策略。
1.流行病学现状2019年一项前瞻性城乡流行病学研究[1]揭示全球疾病死亡新趋势:心血管疾病是最常见的死亡原因,总占比为40%,低收入和中等收入国家分别为43%和41%,而在高收入国家为23%,这与过去二十年高收入国家心血管疾病死亡率数据相比发生了明显下降。
心血管疾病是全球处于35-70岁阶段内成年人死亡的主要原因。
Baber等研究[2]选择了19832例ACS行PCI治疗患者,其中合并慢性肾功不全的患者占28.3%。
Sattar等人做的一项回顾性队列研究[3]观察了160名接受PCI治疗的ACS合并肾功能不全患者,在住院期间三分之一的患者发生肾功能恶化,经常出现不良事件,住院死亡率高达17.5%。
一项研究[4]表明肾功能不全使ACS患者的心血管病风险更大,预后更差,一旦透析患者出现STEMI或NSTEMI,2年死亡率均超过70%。

急性冠脉综合征(ACS)的抗血小板双联抗血小板实用总结急性冠脉综合征(ACS):冠脉不稳定斑块破裂或糜烂继发新鲜血栓致急性缺血综合征,包括:STEMI和非ST段抬高型心肌梗死(NSTEMI)、不稳定性心绞痛(UA),NSTEMI与UA合称NSTE-ACS o基本治疗抗血小板、抗缺血。
无论ACS是否血运重建史,接受长期DAPT(双联抗血小板)是获益的。
-:非血运重建ACS者的DAPT(双联抗血小板)建议:(目前尚缺乏ACS患者P2Y12受体抑制剂单独使用临床证据)1 :接受单纯药物治疗者建议DAPT至少12个月。
2 :既往有心梗病史且存在高缺血风险者,若12个月内耐受DAPT 且无出血并发症,可阿司匹林基础上予替格瑞洛60mgbid延长方案,最长36个月。
3 :处于高出血风险(如PREQSE-DAPT>25分或符合ARC-HBR 标准)者至少1个月DAPT o4 :P2Y12受体抑制剂建议用替格瑞洛而非氯毗格雷,除非出血风险大于潜在缺血获益。
因替格瑞洛疗效优于氯叱格雷且不增加主要出血事件。
对于未计划血运重建且无高出血风险可予P2Y12负荷量预治疗。
(注:ACS为急性冠状动脉综合征;DAPT为双联抗血小板治疗;ARC-HBR为学术研究联合会高出血风险工作组)二:ACS者接受PCI术后DAPT的建议:1:PCI术前均阿司匹林150~300mg负荷剂量联合P2Y12受体抑制剂负荷剂量预治疗:P2Y12受体抑制剂首选替格瑞洛(负荷剂量18Omg,维持剂量90mgbid),当替格瑞洛不可及、无法耐受或有禁忌证时,用氯叱格雷(负荷剂量300〜600mg,维持齐(]量75mgqd)o①替格瑞洛与氯叱格雷相比作用更强、起效更快。
PQ术前服用替格瑞洛后1年的MACE(心血管事件)发生率低于氯叱格雷组且主要出血风险无差异。
院前启用替格瑞洛较院内启用降低术后24h和30d 内支架血栓形成发生率。
在排除主动脉夹层/脑出血后,对低危出血风险者尽早予替格瑞洛预治疗。
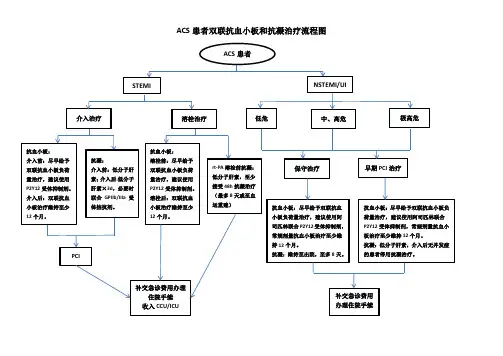

ACC/AHA 指南:冠心病患者双联抗血小板治疗简介冠心病是一种常见的心血管疾病,它导致的心肌缺血和缺氧会引起心肌梗死甚至猝死。
抗血小板治疗是冠心病治疗中重要的一环,可以预防血栓形成和心肌梗死。
双联抗血小板治疗已被广泛应用于冠心病的治疗中,但其使用仍存在一些争议。
双联抗血小板治疗概述双联抗血小板治疗是指同时使用两种抗血小板药物来预防血栓形成和心肌梗死。
常见的双联抗血小板治疗方案包括阿司匹林与氯吡格雷/双嘧达莫。
阿司匹林可抑制血小板聚集和血栓形成,氯吡格雷/双嘧达莫则可通过抑制ADP-受体来减少血小板聚集和血栓形成。
治疗方案的选择使用双联抗血小板治疗方案的患者必须被仔细评估,包括冠心病危险因素、症状、临床情况等。
通常,双联抗血小板治疗适用于下列患者:•对阿司匹林敏感或已经使用阿司匹林但效果不佳的患者;•ACS(急性冠状动脉综合征)的患者,包括无ST段抬高型心肌梗死(NSTEMI)和ST段抬高型心肌梗死(STEMI)的患者;•PCI(经皮冠状动脉介入)手术后的患者。
对于那些存在出血风险或不能耐受抗血小板药物的患者,单用阿司匹林是更合适的治疗方案。
双联抗血小板治疗的副作用双联抗血小板治疗的主要副作用是出血,特别是在手术前。
即使在手术后,双联抗血小板治疗也可能会引起出血,并增加术后并发症的风险。
因此,在进行手术前必须评估患者的出血风险,必要时暂停抗血小板治疗。
双联抗血小板治疗是冠心病治疗中的重要一环,已被广泛应用于临床。
在选择治疗方案时,医生必须仔细评估患者的情况,并权衡治疗的益处和风险。
对于那些不能耐受抗血小板药物或存在出血风险的患者,应该采用单用阿司匹林的治疗方案。
在治疗期间,需要密切监测患者的临床症状和检查结果,以及副作用的发生情况。

中国急诊急性冠状动脉综合征患者抗血小板治疗的临床实践指南中国急诊急性冠状动脉综合征(ACS)患者抗血小板治疗的临床实践指南引言:急性冠状动脉综合征是一种严重的心血管疾病,包括不稳定型心绞痛和非ST 段抬高型心肌梗死。
患者在急诊中往往需要紧急处理,其中抗血小板治疗是最重要的一环。
本文基于国内外文献和临床经验,总结了中国急诊急性冠状动脉综合征患者抗血小板治疗的临床实践指南。
一、抗血小板药物的选择:目前,常用的抗血小板药物包括阿司匹林和氯吡格雷。
根据患者具体情况,选择适当的抗血小板药物是十分重要的。
1. 阿司匹林:阿司匹林是急性冠状动脉综合征患者的首选抗血小板药物。
常用剂量为75-100mg/日。
对于对阿司匹林过敏或不能耐受的患者,可选择其他抗血小板药物。
2. 氯吡格雷:氯吡格雷是一个适用于急性冠状动脉综合征患者的另一种常用抗血小板药物。
对于有高风险特点的患者(如存在糖尿病、高龄、多支血管病变)或同时使用支架术的患者,可以考虑联合使用氯吡格雷与阿司匹林,减少心脏相关的不良事件。
二、抗血小板治疗的持续时间:对于急性冠状动脉综合征患者,抗血小板治疗的持续时间也是至关重要的。
根据不同患者的风险评估,抗血小板治疗的持续时间会有所不同。
1. 高危患者:对于高危患者,一般需要至少12个月的双抗血小板治疗,并且要根据患者的临床情况进行密切监测。
治疗的剂量和使用的药物也需要根据患者的情况进行调整。
2. 低危患者:对于低危患者,可以根据具体情况考虑适当缩短抗血小板治疗的持续时间。
但是,一般仍建议至少6个月的抗血小板治疗。
三、抗血小板药物使用策略:除了选择合适的抗血小板药物和确定治疗持续时间之外,还需要制定合适的抗血小板药物使用策略,以确保患者获得最佳的治疗效果。
1. 急诊期间使用抗血小板药物:在急诊期间,患者需要尽早使用阿司匹林,并考虑使用300mg的负荷剂量,以迅速达到治疗效果。
此外,对于有PCI需求的患者,应在术前72小时内使用氯吡格雷,并酌情考虑300mg的负荷剂量。
冠状动脉介入术后双联抗血小板治疗的最佳疗程刘培光;周智宏【摘要】Dual antiplatelet therapy (DAPT) has become routine after percutaneous coronary intervention (PCI) for at least 12 months recommended by guidelines , however, more clinical trials have suggested that there were no significant differences in duration of DAPT between six-month and 24-month. Related literatures were reviewed in this article on exploring optimal duration of DAPT after PCI and suggestions on how to identify optimal duration were also presented in individual patients .%冠状动脉介入治疗后进行双联抗血小板治疗已经成为临床治疗的常规,指南推荐至少使用12个月,然而,近年来越来越多的临床试验表明6个月和24个月的疗程对临床后果无明显影响,现通过复习文献对双联抗血小板治疗的最佳疗程做一介绍,并提出如何确定最佳的治疗疗程.【期刊名称】《心血管病学进展》【年(卷),期】2013(034)003【总页数】4页(P404-407)【关键词】双联抗血小板治疗;冠心病;经皮冠状动脉介入治疗;出血;支架内血栓形成【作者】刘培光;周智宏【作者单位】河北联合大学附属医院心内科;感染性疾病科,河北,唐山,063000【正文语种】中文【中图分类】R815;R331.1+43经皮冠状动脉介入治疗(PCI)是当前治疗冠心病最主要的方法之一,在PCI后需要长期服用包括抗血小板药物治疗在内的针对冠心病二级预防的多种药物治疗。