中毒性表皮坏死松解综合征
- 格式:ppt
- 大小:343.00 KB
- 文档页数:16

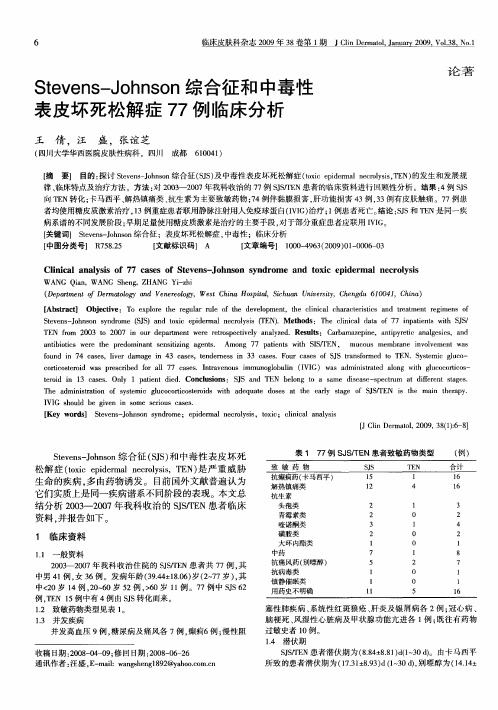
别嘌呤醇致Stevens-Johnson综合征及中毒性表皮坏死松解症的发病机制和治疗张育云【摘要】别嘌呤醇是次黄嘌呤的同分异构体,在体内可抑制黄嘌呤氧化酶而抑制体内尿酸合成,是目前临床广泛使用的唯一一个抑制尿酸合成的抗痛风药,其可诱发Stevens-Johnson综合征和中毒性表皮坏死松解症。
SJS/TEN虽较为少见,却是危及生命的严重皮肤不良反应。
因此对于SJS/TEN发病机制的认识,可以有效预防SJS/TEN的发生,而正确治疗措施的采取将减少并发症的发生,降低病死率。
本文就SJS/TEN的发病机制及治疗进行综述。
%Allopurinol was an isomer of hypoxanthine, and could inhibit uric acid synthesis by inhibiting xanthinoxidase in vivo. Allopurinol was the only antipodagric which inhibit uric acid synthesis, it currently widely used in clinical and may be induced Stevens-Johnsonsyndrome(SJS) and toxic epidermal necrolysis(TEN).SJS/TEN were rare but life-threatening severe cutaneous adverse reactions (SCARs). So understanding of the pathogenesis for SJS/TEN could be effective in preventing the occurrence of SJS/TEN, and adopt correct therapeutic measure would reduce the incidence of complications and reduce mortality. In this review we summarized the pathogenesis and treatment of SJS/TEN.【期刊名称】《中国医药指南》【年(卷),期】2013(000)009【总页数】4页(P63-65,66)【关键词】别嘌呤醇;Stevens-Johnson综合征;中毒性表皮坏死松解症;发病机制;治疗【作者】张育云【作者单位】蕲春县人民医院药剂科,湖北黄岗 436300【正文语种】中文【中图分类】R758.25别嘌呤醇是黄嘌呤氧化酶抑制剂,它是通过抑制该酶的活性,减少次黄嘌呤、黄嘌呤合成尿酸,从而降低血尿酸水平。


最新:重症多形红斑/中毒性表皮坏死松解型药疹临床路径一、重症多形红斑/中毒性表皮坏死松解型药疹临床路径标准住院流程(一)适用对象第一诊断为重症多形红斑/中毒性表皮坏死松解型药疹(ICD-10:L51.1/L51.2)。
(二)诊断依据根据《临床诊疗指南·皮肤病与性病分册》(中华医学会编著,人民卫生出版社,2006年),《临床技术操作规范·皮肤病与性病分册》(中华医学会编著,人民军医出版社,2006年)。
1.明确的用药史。
2.有一定的潜伏期。
3.起病突然、进展迅速,皮疹呈泛发、对称性分布,伴有黏膜损害。
4.伴发热等全身症状。
重症患者判定:1.重症多形红斑[史-约综合征(Stevens-Johnson syndrome)];2.中毒性表皮坏死松解症。
(三)治疗方案的选择。
根据《临床诊疗指南·皮肤病与性病分册》(中华医学会编著,人民卫生出版社,2006年),《临床技术操作规范·皮肤病与性病分册》(中华医学会编著,人民军医出版社,2006年)。
1.停用可疑致敏药物。
2.足量糖皮质激素。
3.大剂量静脉丙种球蛋白。
4.免疫抑制剂。
5.促进药物排泄。
6.支持疗法。
7.局部治疗及护理。
8.防止继发感染。
(四)标准住院日为14~28天(五)进入路径标准1.第一诊断必须符合ICD-10:L51.1/L51.2重症多形红斑/中毒性表皮坏死松解型药疹。
2.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)入院当日1.检查项目:(1)血常规、尿常规、粪常规及隐血;(2)肝肾功能、电解质、血糖、血脂、红细胞沉降率、C反应蛋白、感染性疾病筛查(乙型肝炎、丙型肝炎、艾滋病、梅毒以及与药疹发生相关的病毒抗体与DNA载量如HSV、CMV、EBV等);发热者行血清病原体培养及药敏实验。
(3)X线胸片(或胸部CT)、心电图、肝胆超声检查(视患者皮损情况、全身情况而定)。

中毒性表皮坏死松解症
中毒性表皮坏死松解症是一种严重威胁生命的疾病,常由药物诱发,现已经证实角质形成细胞凋亡是其最突出的组织学表现,由FasL-Fas介导的细胞免疫反应在中毒性表皮坏死松解症中起到了重要的作用.
Lyell综合征是一种严重型药疹,其特点是发病急,皮疹首发于颜面、颈、胸部,为深红色略带铁灰色斑,很快融合成片状而发展至全身,斑块表面有大小不等的松弛性水疱和表皮松解,粘膜也可见大片坏死性剥脱,全身中毒症状明显,伴有高热和内脏病变。
Duke-Elder等描述该病可有眼睑及眼眶周围皮疹、睫毛脱落、粘液脓性结膜炎、睑球粘连、暴露性角膜炎、角膜溃疡、角膜瘢痕及角膜新生血管形成,甚至角膜穿孔。
斯的芬-约翰综合症和中毒性表皮坏死松解症的简介斯的芬-约翰综合症和中毒性表皮坏死松解症
斯的芬-约翰综合症和中毒性表皮坏死松解症是两种同样产生皮疹,表皮剥脱,粘膜破溃的威胁生命的疾病。
在斯-约综合症中,患者粘膜起水疱,典型者出现在口,眼,阴道,深色成片皮疹。
在中毒性表皮坏死松解症中,有与前者相同的水疱,但其只出现在整个皮肤的最上层(表皮层),并从全身大面积脱落。
这些症状都可对生命造成威胁。
几乎所有的病例都由药物反应造成的。
1/ 1。

一例中毒性表皮坏死松解症患儿的护理病例介绍入院介绍:患儿,女,7岁10个月,因“发热4天、全身皮肤红斑3天、水疱2天”入院。
入院时查体:T 40.2℃(腋温)、HR 92次/分,R 20次/分,BP 102/64mmHg。
神志清楚,表情痛苦,自主体位。
结膜充血、水肿,双眼可见少量脓性分泌物,口唇糜烂结痂,全身可见大量红色丘疹、斑丘疹及散在大小不等的松弛性水疱,部分融合成大疱,疱液清亮或浑浊,尼氏征阳性,水疱以面颈部为主,皮肤可见散在表皮坏死、剥脱;外阴可见浅表糜烂,少量分泌物;疼痛评分3分。
入院诊断:中毒性大疱性表皮坏死松解症。
治疗与预后:入院后予激素、抗感染、抗病毒、抗真菌、丙种球蛋白冲击治疗,予护心、护肝、护胃等治疗,全院大会诊指导治疗、护理,对病人予以保护性隔离,加强口腔、眼部、皮肤护理等。
2周后患儿病情好转出院,出院时无发热、腹痛、腹泻等不适,双眼结膜炎,前胸糜烂面基本愈合,未见分泌物,面部、躯干、四肢可见大量暗红色至褐色斑片、色沉。
一、护理评估(一)入院时评估患儿有发热、疼痛,全身有大量红色丘疹、斑丘疹及水疱,穿刺难度大。
眼睛、外阴有感染。
用药史复杂,难以明确何种药物过敏。
(二)住院中评估患儿高热难以控制,此病应慎用药。
患儿全身松弛性水疱发展迅速,以躯干、上肢为主,尼氏征阳性,易造成压疮、皮肤感染,应避免皮肤破损、预防感染和压疮的发生。
因疱液的丢失,患儿因疼痛进食减少,电解质紊乱,出现低蛋白血症,需观察患儿出入水量、电解质变化。
疼痛评分为3分,外用药物尽量选择具有镇痛作用的药物,并分散患儿注意力。
患儿白细胞下降,应观察有无感染征象,注意保护性隔离。
(三)心理社会评估患儿有疼痛,住院过程中烦躁不安,对形象的改变充满了悲观,需要做好安抚。
入院时家长对疾病的危险性认识不到位,该病住院时间较长,需要较多的费用,需要提前做好告知。
家长紧张治疗效果,需配合治疗,医护对治疗方式、方法和效果要多沟通。
一例中毒性表皮坏死松解症并发鲍曼不动杆菌感染患者的护理摘要:总结一例我院因复方甲恶唑片过敏导致中毒性表皮坏死松解症的病人的护理经验,护理要点为每天换药,优拓纱布,紫草油,复方多年菌素药膏涂抹等方法保护创面,促进其康复,在此基础上密切观察患者病情,防止休克,电解质紊乱的发生,做好用药护理,无菌操作,防止并发症。
最后这例患者皮肤好转,顺利出院。
关键词:中毒性表皮坏死松症;伤口护理;个案1.中毒性表皮坏死松解症指南根据SJS/TEN诊疗共识[1],该共识中华医学会皮肤性病学分会药物不良反应研究中心组织有关专家制定,Stevens-Johnson综合征(SJS)/中毒性表皮坏死松解症(TEN)是一种严重的皮肤-黏膜反应,绝大多数由药物引起,以水疱及泛发性表皮松解为特征,可伴有多系统受累。
其发病主要因为机体遗传及药物过敏相关,临床上以药物过敏多见。
中毒性表皮坏死松解症的临床特点为早期皮肤损伤主要多见于四肢上端,头面部,呈现紫癜样症状,后扩散为远心端例如躯干,四肢下端。
随着病情进展可出现大疱样皮损,甚至大疱破损导致皮肤剥脱,从而形成大面积皮肤糜烂,渗出,容易导致病人体液丢失,电解质紊乱,甚至休克的发生。
目前认为,SJS为轻型(表皮松解面积< 10%体表面积),TEN为重型(表皮松解面积> 30%体表面积),介于两者之间为重叠型SJS-TEN(表皮松解面积达10% ~ 30%体表面积)2021年5月,我院收入一名中毒性表表皮坏死松解症的患者并且合并鲍曼不动杆菌的感染,现将此病例个案护理体会如下。
1.临床资料患者,男,年龄60岁,于5月6日因车祸(具体不详)当即感颈部疼痛,全身无法活动,全身感觉减退,第二天即转入我院急救科,完善各项相关检查,诊断为1.多发伤脊柱外伤;2.支气管肺炎I型呼吸衰竭。
入院后给以抗感染,激素冲击,呼吸机辅助通气,脱水,营养神经,对症支持等治疗,于5月14日行颈前路减压植骨融合内固定术。