眼眶淋巴增生性病变
- 格式:ppt
- 大小:10.05 MB
- 文档页数:24

第三章头颈部第一节眼部病例3-1【临床表现】患者女性,35岁,右侧眼球突出,复视伴眼痛1周,行CT检查。
【描述】右侧眼部内直肌较对侧异常增粗,与周围结构分界尚清。
周围骨质未见明显骨质破坏,左侧眼球未见明显异常。
【诊断】眼部炎性假瘤【鉴别诊断】1.淋巴增生性病变:为多结构受累,部分包绕眼球生长,信号均匀。
与脑白质相比呈等低信号。
2.转移瘤:眼外肌结节性增粗,不典型与肌炎型炎性假瘤相鉴别。
病例23-2【临床表现】患者,男性,55岁,左眼渐进性肿胀伴复视6月。
行影像学检查。
【描述】左侧眼部内直肌及左侧视神经较对侧增粗,边缘欠光整,边界欠清。
病灶呈长T1稍长T2信号,增强扫描呈明显均匀强化,眶周结构未见明显异常。
右侧眼部未见明显异常,双侧筛窦粘膜增厚。
【诊断】1.左侧眼部炎性假瘤。
2.双侧筛窦炎症。
【鉴别诊断】1.淋巴增生性病变:为多结构受累,部分包绕眼球生长,信号均匀。
与脑白质相比呈等低信号。
2.转移瘤:眼外肌结节性增粗,不典型与肌炎型炎性假瘤相鉴别。
病例3-3【临床病史】患者,女性,52岁,主诉患者于2周前无明显诱因发现左眼较右眼突出,无视物不清、复视等症。
行MRI检查。
【描述】左侧眼眶内锥肌间隙内可见不规则异常信号影,大小约 2.6X2.4X1.7cm,呈T 1WI稍低信号,T2WI呈稍高信号,信号多不均匀,临近左侧泪腺、上直肌、上斜肌及左侧视神经受压移位。
增强扫描呈明显不均匀强化。
【诊断】泪腺良性混合瘤【病理】(左眼眶内)肿瘤组织由粘液及软骨样的基质和上皮样成分构成,部分腺管上皮鳞化伴角囊肿形成,符合多形性腺瘤。
【鉴别诊断】1.泪腺恶心上皮性肿瘤:边缘多不规则,常伴有泪腺窝区骨质破坏。
2.泪腺淋巴瘤:形态不规则,常包绕眼球生长。
病例3-4【临床病史】患者,女,51岁,主因“双眼视物模糊2年,左眼斜视3月。
”入院。
行MRI 检查。
【描述】左侧眼眶内可见类圆形长T1长T2信号灶,边界尚清,DWI呈高信号,大小约2.4cm×1.7cm,增强扫描实性部分明显强化,所示副鼻窦未见异常,双侧乳突未见明显异常征象。


眼眶炎症诊疗规范一、眼眶急性炎症(一)急性眶骨膜炎【概述】眶骨膜炎是指在眶骨膜上发生的炎症。
其发病多因化脓性鼻窦炎荽延所致,成年人由筛窦炎所引起,婴儿化脓性上颌窦炎向上侵犯骨壁及骨膜;另外,猩红热、百日咳以及远处感染形成的脓毒性栓子,也可引起眶急性骨膜炎。
【临床表现】1.疼痛发生在眶缘部的骨膜炎有局部红肿热痛,后部眶骨膜炎有明显的眼眶区疼痛及压痛。
2.眼球位置异常眶缘骨膜炎时眼球向相反方向移位,后部骨膜炎引起眼球向前突出。
3.脓肿及窦道形成炎症区的脓液沿骨壁向前引流,在眶缘形成脓肿,可见波动性肿物,如未及时切开引流则破溃形成窦道,经常有脓液流出。
【诊断要点】1.典型的临床表现。
2.CT扫描显示局部眶骨膜增厚。
骨膜下脓肿形成后,可见该部梭形高密度影,往往同时发现鼻窦密度增高。
【治疗方案及原则】1.抗菌药物首先口服或静脉给予广谱抗菌药物。
待细菌培养进行药敏试验后,改用敏感的抗菌药物。
2.切开引流脓肿形成后切开引流。
(二)眼球筋膜炎【概述】眼球筋膜后起自视神经周围,向前至角膜缘附近。
筋膜炎是发生在这层膜上的炎症。
眼外肌穿过筋膜,附着于巩膜表面,所以筋膜炎可有眼肌症状。
临床上把筋膜炎分为浆液性及化脓性两种。
浆液性筋膜炎的病因尚不明确,常伴发风湿性关节炎、结节性动脉炎、红斑狼疮等,可能属于自身免疫性疾病。
化脓性筋膜炎是化脓菌感染的结果,常由邻近结构的炎症要延而来,如眼球脓炎,以及颜面部、牙根、腮腺、鼻窦等部位的化脓性病灶;眼睑穿通伤也可将细菌直接带入筋膜而引起感染。
【临床表现】1.浆液性筋膜炎发病急,进展快,一般侵犯双眼。
眼部疼痛,结膜水肿、充血。
如累及眼外肌,则眼球向病变方向运动受限.且疼痛加剧。
视力一般不受影响。
2.化脓性筋膜炎临床表现同浆液性筋膜炎,但较严重。
多能查到原发化脓灶。
炎症向后部眶组织篁延,引起眼球突出、视力下降。
脓液向前引流,积存于结膜下,可见黄白色脓点。
【诊断要点】1.浆液性筋膜炎多为双侧,化脓性筋膜炎为单侧。

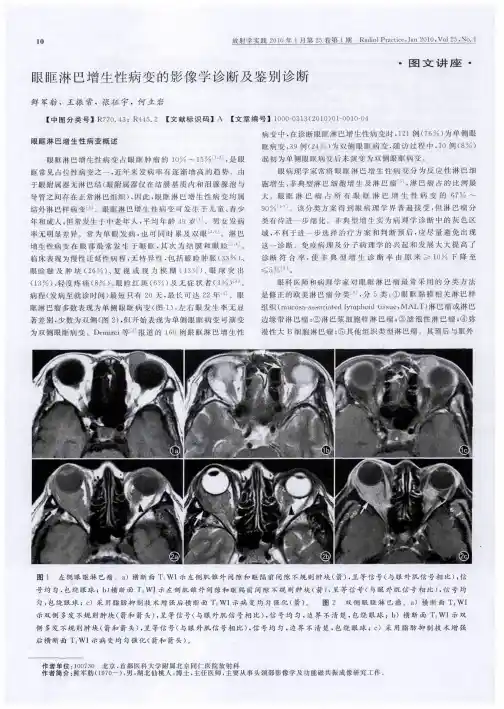
眼眶淋巴瘤眼眶淋巴瘤(orbital lymphoma)是眼眶最常见的恶性肿瘤之一,占所有眼眶肿瘤的10%,占全部淋巴瘤的比率小于1%。
大多数原发于眼部,30%~50%是全身淋巴瘤累及眼部。
发病率受地域、种族影响。
成人多见,发病高峰为50~70岁,女性略多。
亚洲发病高峰为40~50岁。
何彦津等的国内大宗病例报告显示非霍奇金淋巴瘤在3 476例眼眶占位性病变中有65例,占眼眶恶性肿瘤的10.33%,为第3位。
临床表现可单侧或双侧同时发病,单侧多见,双侧约占1/4以上,也可由单侧进展为双侧。
临床分为急性型及慢性型。
急性型起病急,发展快,多于1~2个月内就诊。
绝大多数患者为慢性型,起病隐匿,开始症状轻,后进行性加重,病程长,预后较好。
症状为眼睑肿胀及下垂、眼球突出移位、眼球运动障碍、球结膜充血水肿等。
眶内可出现无痛性包块,位于眼睑、结膜、泪腺和肌锥内外间隙,质硬,呈索条或结节状,各型均无包膜。
若眼眶淋巴瘤为系统淋巴瘤的局部表现时,可伴有全身症状,如发热、消瘦、疲劳、淋巴结肿大等。
病理特点眼眶淋巴瘤绝大多数属于黏膜相关性淋巴组织肿瘤(mucosa associated lymphoid tissue,MALT type lymphoma)。
MALT淋巴瘤的概念由Isaacson和Wright在1983年首先提出,全身凡有黏膜上皮的部位,包括胃肠道、肺、涎腺、眼眶等均可发生。
根据1982年美国国立癌症研究所制订的NHL国际工作分类(National Cancer Institute lymphoma panel Working Formulation,NCI IWF),绝大多数(约84%)的原发眼眶淋巴瘤属边缘带弥漫性小B细胞非霍奇金淋巴瘤(non-Hodgkin’s lymphoid tumors,NHL),为低度恶性肿瘤,由较单一、不成熟或明显异型性的淋巴细胞组成,多数呈弥漫分布,少数可见残留淋巴滤泡,细胞分化程度不一,内皮细胞增生也不明显。

眼眶眼眶:为底朝前外,尖向后内的一对四棱锥形深腔,可分为上、下、内侧、外侧四壁,容纳眼球及附属结构✓底:即眶口,眶上缘有眶上孔或眶上切迹,眶下缘下方有眶下孔✓尖:指向后内,尖端有视神经管,通入颅中窝✓上壁:由额骨眶部及蝶骨小翼构成,前外侧份有泪腺窝✓内侧壁:由前向后为上颌骨额突、泪骨、筛骨眶板和蝶骨体,前下份有泪囊窝,向下经鼻泪管通鼻腔✓下壁:主要由上颌骨构成,下壁和外侧壁交界处有眶下裂。
✓外侧壁:由颧骨和蝶骨构成。
外侧壁与上壁交界处有眶上裂,通颅中窝眼球及其附属结构✓视器:为由眼球和眼副器(附属结构)✓眼球:由眼球壁和眼球内容物构成,借筋膜与眶壁相连,后部借视神经连于间脑视交叉✓眼副器:为保护、运动和支持眼球的装置,包括眼睑、结膜、泪器、眼外肌、眶脂体和眶筋膜等结构眼眶影像解剖分区眼眶及内容物可根据解剖结构的不同分为不同区域眼眶影像解剖分区目前尚不统一国内外分区法包括:八分区法、五分区法、四分区法及新五区法✓八分区:眼眶分为眶隔前区、骨膜下区、肌锥外区、肌锥、肌锥内区、泪腺区、 眼球区及视神经鞘区✓五分法:眼球区、视神经鞘区、肌锥内区、肌锥外区及筋膜外骨膜下区;肌锥外区包括眼外肌及其以外至眼眶筋膜(即眶骨膜)的范围✓四分法:眼球区、视神经区、肌锥内区、肌锥外区✓新五分法:眼球区、视神经鞘区、肌锥内区、肌锥外区及骨膜外区特发性眶部炎症/眼眶炎性假瘤idiopathic orbital inflammatory pseudotumo概述✓特发性眶部炎症因病变外观类似肿瘤(非真性肿瘤),又称为特发性炎性假瘤(idiopathic or bital inflammatory pseudotumo)✓发病率为眼眶病变的第3位,居甲状腺相关眼病和淋巴增生性疾病之后✓发病的确切原因尚不明确,普遍认为可能与感染、自身免疫性疾病及创伤等有关✓多发生于成年人(40-50岁),无明显性别和种族差异,单侧(90%)或双侧✓已被证实可具有恶性变、浸润、复发和转移等特征✓排他性诊断分型及临床表现✓分型:①按病理组织学:弥漫性淋巴细胞浸润型、纤维组织增生型(硬化型)、混合型②按照发病时间的长短:急性、亚急性、慢性和复发性③按病变侵犯部位:眶隔前炎型、肌炎型、巩膜周围炎型、视神经束膜炎型、 弥漫性、肿块型泪腺炎型✓临床表现取决于炎症侵犯的部位和进展程度,典型为眼部疼痛(同肿瘤性病变鉴别)、眼睑肿胀、结膜充血水肿、眼球突出(纤维组织增生型可表现为凹陷)、眼球运动障碍及视力下降等✓治疗:激素(糖皮质)和免疫治疗有效,大部分病例可迅速缓解,易复发,纤维组织增生型对激素和放疗不敏感,需要手术切除病理特征镜下特点✓弥漫性淋巴细胞浸润型:淋巴细胞为主的大量炎症细胞浸润,仅有少许纤维结缔组织增生✓纤维组织增生型(硬化型):大量纤维结缔组织增生,炎症细胞浸润较少,目前认为硬化型可能是淋巴细胞浸润型发展到后期的结果✓混合型:炎性细胞和增生的纤维结缔组织混杂,介于二者之间,可能是中间过程影像表现CT 、MRI✓边界模糊✓不同病理类型表现不同:◆弥漫性淋巴细胞浸润型:TIWI低信号、T2WI高信号◆纤维组织增生型:TIWI低信号、T2WI低信号◆混合型:信号无特征性✓增强呈中度至明显强化✓眶尖脂肪浸润影像表现弥漫型✓病灶累及眶隔前软组织、肌锥内外、眼外肌、泪腺及视神经等✓典型表现:眶内脂肪影被软组织影替代,病变同眼眶各结构间分界不清,视神经可被病变包饶,增强后病变强化,视神经不强化女性,23岁,右眼睁不大,红痛一个月影像表现肿块型边界清楚软组织肿块,无包膜,无骨质破坏,增强检查可见轻中度强化男性,60岁,复视2个月影像表现眶隔前炎型✓眶隔前眼睑组织肿胀✓眶隔:是一层膜样物质,它将眼眶前后分隔。

眼外肌增粗的临床疾病分析标签:眼外肌,肿胀,CT,彩超眼外肌增粗在临床较常见,笔者搜集了52例眼外肌增粗病变进行回顾性分析,旨在探讨其与临床疾病的内在联系!材料与方法1 研究对象1.1本组52例中,男28例,女24例,年龄18~66岁,平均年龄35岁。
其中Graves眼病23例,炎性假瘤8例,创伤性病变13例,颈动脉-海绵窦瘘(CCF)6例,淋巴增生性病变累及眼外肌2例。
临床表现为眼球突出、眼球转动受限、复视及视力下降等。
1.2仪器与方法选用GE LOGIC9彩色超声诊断仪,高分辨力线阵探头。
采用GE公司Synergy 螺旋CT扫描仪,患者仰卧位,双眼轻闭,扫描条件:120kV,200mAs,层厚、层距为3mm,同时行横断面和冠状面扫描。
利用软组织算法成像,FOV12~15cm,矩阵为512×512。
2结果Graves病23例均有眼外肌不同程度增粗,以肌腹增粗明显,呈梭形。
其中8例示左下直肌、内直肌增粗,9例示双侧内直肌增粗,6例双侧下、内、外直肌同时明显增粗。
炎性假瘤8例均有外直肌肌腱、肌腹同时明显增粗,肌腱与眼环结合部较模糊。
5例单纯右侧外直肌肌腱、肌腹同时明显增粗,2例右侧外直肌肌腱、肌腹同时明显增粗合并眶内脂肪浸润及视神经增粗,1例左侧外直肌肌腱、肌腹同时明显增粗,合并泪腺增大。
增强扫描示增粗的眼外肌中等程度强化。
创伤性眼肌增粗13例均有内直肌局限性增粗,伴有局部筛骨纸板骨折及筛窦积血。
其中8例右侧,另外5例左侧内直肌局限性增粗且伴有局部筛骨纸板骨折及眼球挫伤。
CCF6例均有眼外肌不同程度增粗,眼上静脉扩张,同侧海绵窦扩大;其中4例右侧,2例左侧眼外肌增粗,伴同侧眼上静脉明显扩张,眼睑静脉呈结节状扩张,且同侧海绵窦扩大。
非霍奇金淋巴瘤累及眼外肌2例,左侧眼眶内淋巴增生性病变累及左侧外直肌呈结节样增粗,眼球后方及前方结节样软组织影,眼环完整。
3讨论3.1 眼外肌的解剖学眼外肌包括上睑提肌及使眼球转动的六条横纹肌,即上、下、内、外直肌和上、下斜肌。




淋巴增生性疾病实验诊断与应用【摘要】淋巴系统增生可致使淋巴增生性疾病,淋巴增生性疾病可分为反映性(或免疫性)和恶性两大类。
引发淋巴增生性疾病有多种病因,本文重点介绍了淋巴增生性疾病发生的病因和细胞形态学、免疫学、遗传学、分子生物学等检查在淋巴增生性疾病分类中的应用及意义。
【关键词】淋巴系统;淋巴增生性疾病;霍奇金淋巴瘤;非霍奇金淋巴瘤淋巴细胞是人体的重要免疫细胞。
在各类抗原的作用下,淋巴细胞增殖和分化,参与免疫应答。
并可使淋巴组织如淋巴结、胸腺、脾脏及黏膜等增生。
淋巴系统增生可致使淋巴增生性疾病发生,淋巴增生性疾病可分为免疫性(或反映性)和恶性两大类。
1 淋巴增生性疾病的病因与分类1.1 免疫性或反映性淋巴增生性疾病由免疫反映所引发的淋巴系统增生性疾病,常伴淋巴细胞形态异样,故常被称为非典型淋巴增生(AIL),多为良性,但也可进展成恶性[1]。
(1)病毒:常见致病病毒为EB病毒,所引发的淋巴增生性疾病是传染性单核细胞增多症。
其他病毒如巨细胞病毒、人类免疫缺点病毒(HIV)、人类T细胞淋巴瘤/白血病I型病毒(HTL-I)、SARS病毒、疱疹病毒、流行性出血热病毒等也可致使非典型淋巴增生(AIL)。
(2)细菌及其他病原体:如结核杆菌、麻风、梅毒、布鲁杆菌、猫爪病、弓形体、组织胞浆菌、衣原体(如性病淋巴肉芽肿)、利什曼原虫等。
(3)移植后淋巴增生性疾病(PTLD):1997年世界卫生组织(WHO)将移植后淋巴增生性疾病分为四类:①初期;②多形PTLD;③单形(PTLD);④其他少见型。
PTLD的发病率最高是在移植后1年。
(4)药物:如免疫抑制剂,抗淋巴细胞球蛋白、皮质激素、环孢素A、甲氨蝶呤、硫唑嘌呤等,这些药物引发淋巴增生性疾病的机制,有些与EBV感染有关。
(5)自身免疫性疾病:类风湿关节炎的患者,T细胞中存在一种缺点,不能抑制EBV,易遭EBV感染,致使淋巴细胞增生。
患者用甲氨蝶呤、硫唑嘌呤医治,容易发生淋巴增生,停药后可恢复。
儿童免疫球蛋白G4相关性眼眶炎性假瘤1例李静;马建民【摘要】免疫球蛋白( immunoglobulin ,Ig) G4相关性眼眶炎性假瘤是一种较为少见的眼眶病。
本文报道1例11岁男性学生,5年前不明原因出现左眼红肿,曾就诊多家医院未予明确诊断,病情逐渐加重。
经我院眼眶MRI检查怀疑左眼眶内炎性病变或淋巴增生性病变可能性大。
为明确诊断,经患儿法定监护人同意后行左眼眶内肿物切除术,术后病理组织学检查提示眼眶炎性假瘤。
免疫组织化学检查显示IgG4呈强阳性表达,同时患者血清IgG4水平高达256 mg/dL(正常值4~87 mg/dL)。
患者符合IgG4相关性眼眶炎性假瘤的诊断。
术后给予糖皮质激素治疗,密切随访至2014年4月未见复发。
对国内外文献进行复习,以提高同行对此类疾病的认识。
【期刊名称】《转化医学杂志》【年(卷),期】2014(000)004【总页数】3页(P252-254)【关键词】免疫球蛋白G4相关性疾病;眼眶炎性假瘤;儿童【作者】李静;马建民【作者单位】100730 北京,首都医科大学附属北京同仁医院眼科;100730 北京,首都医科大学附属北京同仁医院眼科【正文语种】中文【中图分类】R777.5免疫球蛋白(immunoglobulin,Ig)G4相关性眼眶炎性假瘤是一种较为少见的眼眶病,临床眼科医生对该病认识不足,易导致误诊和漏诊。
本文报道1例发生于儿童的IgG4相关性眼眶炎性假瘤,以提高同行对此类疾病的认识,降低误诊和漏诊的发生。
1 病例资料患儿,男性,11岁,因“发现左眼红肿5年”,于2012年8月来北京同仁医院眼科就诊。
5年前,患儿偶然触及左眼上睑发红,在当地医院诊断为“过敏”,予以药物治疗,具体治疗不详,治疗后症状明显好转,但此后经常反复。
4年前,患儿发现左眼上睑明显红肿,辗转于多个城市的多家医院,但均未明确诊断,也未进行任何治疗,遂来我院就诊。
患儿既往身体健康,个人史和家族史无特殊。
眼部影像学诊断的分析思路及策略首都医科大学附属北京同仁医院医学影像中心王振常鲜军舫燕飞安裕志李彬史季桐杨本涛李冬梅刘中林田其昌张燕明尽管随着影像学技术的迅猛发展、医疗行为的逐渐规范以及司法鉴定的需要,影像学在眼部的应用越来越多[1-43],但眼部影像学在我国医院的普及程度不高,检查和诊断不够规范,明显影响了眼部病变的诊断和治疗[1,2]。
为了帮助提高眼部影像学的检查和诊断水平,归纳总结了眼部影像学检查方法的选择与注意事项、分析思路及策略。
一、检查方法是否符合眼部影像学检查规范以及适合证选择是否合适检查方法的适合证选择是否合适,能否满足诊断要求,是否需要继续行其他影像学检查[1-10]。
眼眶骨折和异物等外伤一般采用薄层CT显示较好[10,11],可行三维重建观察[1,3-5,10,12];怀疑视神经损伤或伴随颅内并发症时可行MRI检查[1,3-5];如外伤伴眼上静脉增粗,需同时行海绵窦CT增强扫描、CTA、MRI或DSA观察海绵窦是否增大,进一步在CTA源图像或DSA图像上观察瘘口情况来明确有无外伤性颈动脉海绵窦瘘或硬脑膜海绵窦瘘等[3-5,13-16];X线平片常用来排除或筛查有无眼眶和眼球高密度金属异物,要排除或筛查非高密度异物应行MRI或CT[3-5],判断高密度金属异物是位于眼球内、眼球壁还是眼球外采用CT最佳,与传统的X线平片异物定位法相比,螺旋CT多平面重建尤其是冠状面和平行于眼轴的斜矢状面测量眼球内异物距角膜缘的垂直距离、距眼轴的垂直距离和位于几点等既准确又方便,也减少了患者缝定位圈或定位环的痛苦[4];尽管国内绝大多数眼科医师还是依靠传统的X线平片异物定位法,但有螺旋CT的单位应采用螺旋CT多平面重建方法逐渐取代传统的X线平片异物定位法,引导眼科医师选择此方法,不过这还需要付出很大的努力,需要走的路也会很长。
软组织病变采用MRI较好[1,3-10,17-21],软组织肿块需行MR增强扫描(包括动态增强扫描)[1,17-21],对于与眶壁骨质接触或有明显骨质的软组织肿块患者需行高分辨率CT观察骨质是压迫性改变、骨质破坏还是无改变等[1,3-5,22,27-33]。