脊髓损伤病理改变
- 格式:doc
- 大小:1.84 MB
- 文档页数:9


脊髓损伤临床表现与诊断定位一、脊髓震荡与脊髓休克:1、脊髓震荡:脊髓损伤后出现短暂性功能抑制状态。
大体病理无明显器质性改变,显微镜下仅有少许水肿,神经细胞和神经纤维未见破坏现象。
临床表现为受伤后损伤平面以下立即出现迟缓性瘫痪,经过数小时至两天,脊髓功能即开始恢复,且日后不留任何神经系统的后遗症。
2、脊髓休克:脊髓遭受严重创伤和病理损害时即可发生功能的暂时性完全抑制,临床表现以迟缓性瘫痪为特征,各种脊髓反射包括病理反射消失及二便功能均丧失。
其全身性改变,主要可有低血压或心排出量降低,心动过缓,体温降低及呼吸功能障碍等。
脊髓休克在伤后立即发生,可持续数小时至数周。
儿童一般持续3-4天,成人多为3-6周。
脊髓损伤部位越低,其持续时间越短。
如腰、骶段脊髓休克期一般小于24小时。
出现球海绵体反射或肛门反射或足底跖反射是脊髓休克结束的标志。
脊髓休克期结束后,如果损伤平面以下仍然无运动和感觉,说明是完全性脊髓损伤。
二、脊髓损伤的纵向定位:从运动、感觉、反射和植物神经功能障碍的平面来判断损伤的节段。
(一)、颈脊髓损伤:1、第一、二脊髓损伤:病人多数立即死亡,能到医院就诊者只有下列神经病学改变:① 运动改变:第一、二颈神经发出纤维支配肩胛舌骨肌、胸骨舌骨肌和胸骨甲状肌,当其受伤时,会影响这些肌肉功能。
② 感觉改变:第一、二颈神经的前支参与构成枕大神经、枕小神经及耳大神经。
当寰枢推骨折、脱位、齿状突骨折时,病人可感到耳部及枕部疼痛、麻木。
检查时可发现有局部痛觉过敏或减退。
2.第三颈脊髓损伤:该部位的脊髓支配膈肌及肋间肌,损伤后不能进行自主呼吸,伤员多于受伤后立即死亡。
常见的损伤原因为绞刑骨折,即第二至第三颈椎脱位,第二颈椎双侧椎弓骨折。
这种骨折脱位亦可因上部颈椎于过伸位受伤引起。
3.第四颈脊髓损伤:(1) 运动改变:病人为完全性四肢瘫痪。
膈肌受第三至第五颈神经支配,第四颈脊髓节段损伤后,创伤性反应也往往波及到第三颈神经,故病人的自主呼吸丧失。

脊髓损伤(spinal cord injury)是指由于外界直接或间接因素导致脊髓损伤,在损害的相应节段出现各种运动、感觉和括约肌功能障碍,肌张力异常及病理反射等的相应改变。
脊髓损伤的程度和临床表现取决于原发性损伤的部位和性质。
在中医学属外伤瘀血所致“腰痛”、“痿证”、“癃闭”等病证范畴。
脊髓损伤可分为原发性脊髓损伤与继发性脊髓损伤。
前者是指外力直接或间接作用于脊髓所造成的损伤。
后者是指外力所造成的脊髓水肿、椎管内小血管出血形成血肿、压缩性骨折以及破碎的椎间盘组织等形成脊髓压迫所造成的脊髓的进一步损害。
临床症状实验研究证明,原发性脊髓损伤常常是局部的、不完全性的,而损伤后在局部有大量儿茶酚胺类神经递质如去甲肾上腺素、多巴胺等的释放和蓄积,使脊髓局部微血管痉挛、缺血,血管通透性增加,小静脉破裂,产生继发性出血性坏死。
这种脊髓损伤后脊髓中心部分大面积出血性坏死的自毁现象简称为出血性坏死,是脊髓损伤后继发的重要病理过程。
脊髓损伤是脊柱骨折的严重并发症,由于椎体的移位或碎骨片突出于椎管内,使脊髓或马尾神经产生不同程度的损伤。
胸腰段损伤使下肢的感觉与运动产生障碍,称为截瘫,而颈段脊髓损伤后,双上肢也有神经功能障碍,为四肢瘫痪,简称“四瘫”。
脊髓损伤的纵向定位1.2不完全性脊髓损伤急性病变时,早期其生理功能处于完全抑制状态,即脊髓休克,故在早期与脊髓完全性损伤很难区分。
慢性病变无脊髓休克表现,脊髓半侧损伤:表现为损伤平面以下伤侧肢体本体觉和运动丧失,对侧肢体痛、温觉消失;中央型脊髓损伤:在颈髓损伤时多见,表现为上肢运动功能障碍明显重于下肢;脊髓前部损伤:损伤平面以下自主运动、痛觉和温度觉丧失,而本体感觉存在;脊髓后部损伤:损伤平面以下出现深感觉障碍,很少有锥体束征。
1.3完全性脊髓损伤脊髓损伤平面以下运动、感觉、反射及括约肌功能完全障碍。
但在损伤急性期伴有脊髓休克,脊髓损伤程度难以辨明,脊髓休克的存在,可能是脊髓功能永久丧失,也可能是脊髓功能暂时丧失。


1、脊髓损伤在脊髓休克期间表现为受伤平面以下出现驰缓性瘫痪,运动、反射及括约肌功能丧失,有感觉丧失平面及大小便不能口头,2-4周后逐渐演变成痉挛性瘫痪,表现为肌张力增高,腱反射亢进,并出现病理性椎体束征,胸端脊髓损伤表现为截瘫,颈段脊髓损伤则表现为四肢瘫,上颈椎损伤的四肢瘫均为痉挛性瘫痪,下颈椎损伤的四肢瘫由于脊髓颈膨大部位和神经根的毁损,上肢表现为驰缓性瘫痪,下肢仍以痉挛性瘫痪。
脊髓半切综合征:又名Brown-Sequard征。
损伤平面以下同侧的躯干及肢体的运动及深感觉消失,对侧肢体痛觉和温觉消失。
脊髓前综合症:颈脊髓前方受压严重,有时可引起脊髓前中央动脉闭塞,出现四肢瘫痪,下肢瘫痪重于上肢瘫痪,但下肢和会阴部仍保持位臵觉和深感觉,有时甚至还保留有浅感觉。
脊髓中央管周围综合症多数发生于颈椎过伸性损伤。
颈椎管因颈椎过伸而发生急剧溶剂变化,脊髓受皱褶黄韧带、椎间盘或骨刺的前后挤压,使脊髓中央管周围的传导束受到损伤,表现为损伤平面以下的四肢瘫,上肢于下肢,没有感觉分离,预后差。
2、脊髓圆锥损伤正常人脊髓终止于第1腰椎体的下缘,因此第1腰椎骨折可发生脊髓圆锥损伤,表现为会阴部皮肤鞍状感觉缺失,括约肌功能丧失致大小便不能控制和性功能障碍,两下肢的感觉和运动仍保留正常。
3、马尾神经损伤马尾神经起自第2腰椎的骶脊髓,一般终止于第1骶椎下缘,马尾神经损伤很少为完全性的。
表现为损伤平面以下驰缓性瘫痪,有感觉及运动功能障碍及括约肌功能丧失,肌张力降低,腱反射消失,没有病理性椎体束征。
4、脊髓损伤后各种功能丧失的程度可以用截瘫指数来表现‚0‛代表功能完全正常或接近正常。
‚1‛代表功能部分丧失。
‚2‛代表功能完全丧失或接近完全丧失。
一般记录肢体自主运动、感觉及两便的功能情况。
相加后即为该病人的截瘫指数,如某病人自主运动完全丧失,而其他两项为部分丧失,则该病人的截瘫指数为2+1+1=4,三种功能完全正常的截瘫指数为0,三种功能完全丧失则截瘫指数为6。
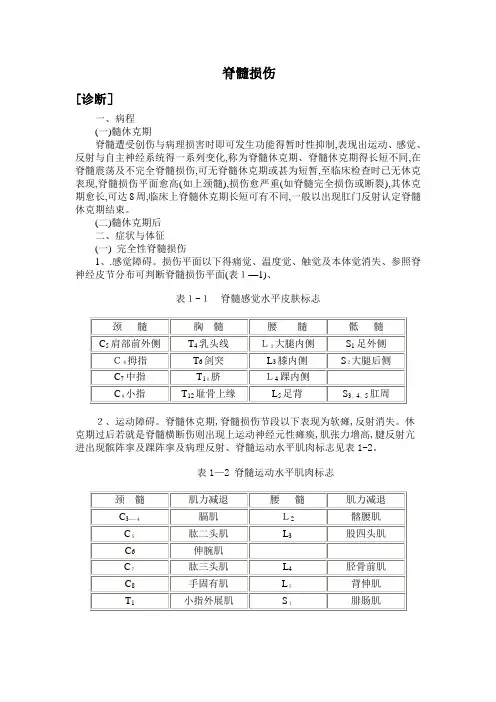
脊髓损伤[诊断]一、病程(一)髓休克期脊髓遭受创伤与病理损害时即可发生功能得暂时性抑制,表现出运动、感觉、反射与自主神经系统得一系列变化,称为脊髓休克期、脊髓休克期得长短不同,在脊髓震荡及不完全脊髓损伤,可无脊髓休克期或甚为短暂,至临床检查时已无休克表现,脊髓损伤平面愈高(如上颈髓),损伤愈严重(如脊髓完全损伤或断裂),其休克期愈长,可达8周,临床上脊髓休克期长短可有不同,一般以出现肛门反射认定脊髓休克期结束。
(二)髓休克期后二、症状与体征(一) 完全性脊髓损伤1、.感觉障碍。
损伤平面以下得痛觉、温度觉、触觉及本体觉消失、参照脊神经皮节分布可判断脊髓损伤平面(表1—1)、表1-1脊髓感觉水平皮肤标志2、运动障碍。
脊髓休克期,脊髓损伤节段以下表现为软瘫,反射消失。
休克期过后若就是脊髓横断伤则出现上运动神经元性瘫痪,肌张力增高,腱反射亢进出现髌阵挛及踝阵挛及病理反射、脊髓运动水平肌肉标志见表1-2。
表1—2 脊髓运动水平肌肉标志3、括约肌功能障碍、脊髓休克期表现为尿潴留,系膀胱逼尿肌麻痹形成无张力性膀胱所致。
休克期过后,若脊髓损伤在骶髓平面以上,可形成自动反射膀胱,残余尿少于100毫升,但不能随意排尿、若脊髓损伤平面在园锥部骶髓或骶神经根损伤,则出现尿失禁,膀胱得排空需通过增加腹压(腹部用手挤压)或用导尿管来排空尿液、大便也同样可出现便秘与失禁。
(二)不完全性脊髓损伤依脊髓损伤节段水平与范围不同有很大得差别,损伤平面以下常有感觉减退,疼痛与感觉过敏等表现。
重者可仅有某些运动,而这些运动不能使肢体出现有效功能,轻者可以步行或完成某些日常工作,运动功能在损伤早期即可开始恢复,其恢复出现越早,预后越好。
临床上有以下几型:1、脊髓前部损伤:表现为损伤平面以下得自主运动与痛温觉消失、由于脊髓后柱无损伤,病人得触觉、位置觉、振动觉、运动觉与深感觉完好。
2、脊髓中央性损伤(中央管综合征):在颈髓损伤时多见。
表现上肢运动丧失,但下肢运动功能存在或上肢运动功能丧失明显比下肢严重、损伤平面得腱反射消失而损伤平面以下得腱反射亢进。



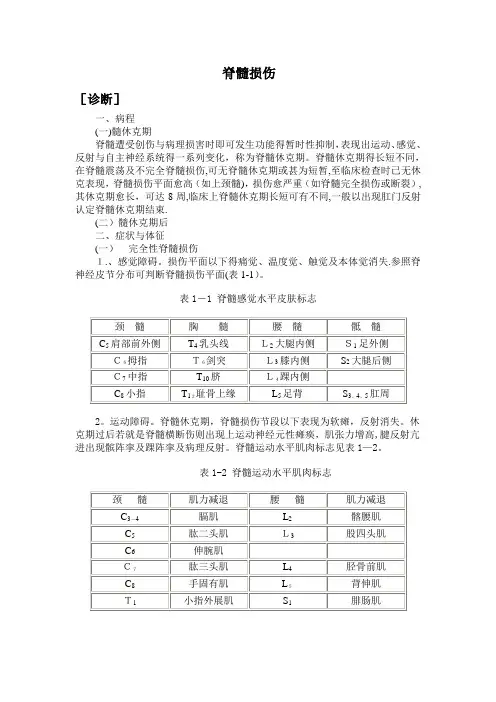
脊髓损伤[诊断]一、病程(一)髓休克期脊髓遭受创伤与病理损害时即可发生功能得暂时性抑制,表现出运动、感觉、反射与自主神经系统得一系列变化,称为脊髓休克期。
脊髓休克期得长短不同,在脊髓震荡及不完全脊髓损伤,可无脊髓休克期或甚为短暂,至临床检查时已无休克表现,脊髓损伤平面愈高(如上颈髓),损伤愈严重(如脊髓完全损伤或断裂),其休克期愈长,可达8周,临床上脊髓休克期长短可有不同,一般以出现肛门反射认定脊髓休克期结束.(二)髓休克期后二、症状与体征(一)完全性脊髓损伤1.、感觉障碍。
损伤平面以下得痛觉、温度觉、触觉及本体觉消失.参照脊神经皮节分布可判断脊髓损伤平面(表1-1)。
表1-1 脊髓感觉水平皮肤标志2。
运动障碍。
脊髓休克期,脊髓损伤节段以下表现为软瘫,反射消失。
休克期过后若就是脊髓横断伤则出现上运动神经元性瘫痪,肌张力增高,腱反射亢进出现髌阵挛及踝阵挛及病理反射。
脊髓运动水平肌肉标志见表1—2。
表1-2 脊髓运动水平肌肉标志3。
括约肌功能障碍。
脊髓休克期表现为尿潴留,系膀胱逼尿肌麻痹形成无张力性膀胱所致。
休克期过后,若脊髓损伤在骶髓平面以上,可形成自动反射膀胱,残余尿少于100毫升,但不能随意排尿。
若脊髓损伤平面在园锥部骶髓或骶神经根损伤,则出现尿失禁,膀胱得排空需通过增加腹压(腹部用手挤压)或用导尿管来排空尿液.大便也同样可出现便秘与失禁。
(二)不完全性脊髓损伤依脊髓损伤节段水平与范围不同有很大得差别,损伤平面以下常有感觉减退,疼痛与感觉过敏等表现。
重者可仅有某些运动,而这些运动不能使肢体出现有效功能,轻者可以步行或完成某些日常工作,运动功能在损伤早期即可开始恢复,其恢复出现越早,预后越好。
临床上有以下几型:1、脊髓前部损伤:表现为损伤平面以下得自主运动与痛温觉消失。
由于脊髓后柱无损伤,病人得触觉、位置觉、振动觉、运动觉与深感觉完好。
2、脊髓中央性损伤(中央管综合征):在颈髓损伤时多见。
表现上肢运动丧失,但下肢运动功能存在或上肢运动功能丧失明显比下肢严重。

脊髓损伤的治疗体会姚晓勃笔者从医十余年来,接诊过不少脊髓损伤的工伤患者,效果颇佳.现将个人的治疗体会介绍如下,希望能与有关同道共同探讨,一起为脊髓损伤患者共谋福音.1院前急救①医护人员在患者发出呼救信号后迅速到达现场,即应对病人损伤情况做出评估与判断。
如为单纯脊柱骨折或合并脊髓损伤者,院前急救上主要是指导病人陪护正确合理地搬运病人,避免脊柱脊髓进一步损伤.颈椎骨折病人一律戴颈托,这样既可固定颈部,又可避免人为的损伤,使创伤减少到最低限.②脊柱骨折多为重物砸伤和坠落伤等,常合并多发伤,此时病人损伤机理复杂,处理不好往往危及生命.原则上优先处理危及生命的严重损伤,院前急救尤其强调固定,体位,通气,循环,用药,监控等重要急救措施的采用,它对挽救伤者生命和后续治疗至关重要.特别是疑有胸腹部损伤者,院前急救只考虑腹外伤而忽视了硬板床整体搬运,以至病人虽获救却造成永久性致残,应引以为戒。
③具体搬运方法是:搬运时要有”一人负责指挥,发出协调一致”的动作号令,3—4人同时进行,将伤员抬起,使头,颈,躯干成一直线做整体移动,置病人于事先铺有毛毯或被褥的硬板床上,勿做任何曲,伸或扭转.颈椎骨折病人取仰卧位.要有专人托住头部,枕后垫一软枕,两侧用衣物或沙袋固定.搬运时动作要轻,稳,上车时头部向前,担架车固定并使用保护带,以防病人从担架上翻落等意外,伤员衣袋硬物要拿出,防止压伤,冬季注意保暖。
二是院前x线检查等搬运时,我们将硬板床抬至检查床同等高度,由两人拽住事先铺好的毛毯或被褥的边缘,将病人拖至检查床上(如果事先没铺毛毯,这时需在检查床上铺好,采取整体搬运的方法将病人抬至检查床),检查完可采用同样的方法将病人拖至硬板床上,这样使病人在同一平面上移动,减少了搬动次数,并且避免了多人搬动的协调一致性.④脊柱骨折多为突发事件,患者缺乏心理准备,应急反应差,表现出紧张,恐惧,焦虑等情绪,急救的同时应做好心理护理,医护人员多关心安慰病人,使其保持镇静,配合救护。
脊髓损伤的病理学变化和康复治疗1. 引言脊髓损伤是一种严重的神经系统疾病,常见于交通事故、跌落、运动和暴力等外力作用下。
脊髓是人体重要的神经组织之一,负责传递大脑发出的指令和接收感觉信息。
脊髓损伤会导致局部或全身感觉和运动功能的丧失,给患者的生活造成严重影响。
本文将介绍脊髓损伤的病理学变化和康复治疗方法。
2. 脊髓损伤的病理学变化脊髓损伤导致脊髓组织的直接损伤和继发性损伤,这些损伤可引起脊髓病理学变化。
常见的病理学变化包括:2.1 脊髓神经元的神经纤维损伤在脊髓损伤发生后,神经纤维的破坏和断裂是常见的病理学变化。
神经纤维损伤导致神经信号的传递受阻,从而引起与受损神经有关的感觉和运动功能丧失。
2.2 脊髓组织的炎症反应脊髓损伤后,损伤区域周围的组织会发生炎症反应。
炎症反应主要由炎症介质释放和免疫细胞的迁移和激活引起。
炎症反应可能导致损伤区域的更多细胞受损和死亡。
2.3 神经胶质细胞的反应和增生脊髓损伤后,神经胶质细胞会发生反应和增生。
神经胶质细胞是脊髓主要的支持细胞,它们参与修复和再生过程。
神经胶质细胞的增生可能在一定程度上促进脊髓损伤的修复和康复。
3. 脊髓损伤的康复治疗方法在脊髓损伤的康复治疗中,早期干预和综合治疗是关键。
以下是常见的脊髓损伤康复治疗方法:3.1 脊髓损伤的急救处理脊髓损伤患者需要进行急救处理,包括固定脊椎、减轻压力并确保通气畅通等。
急救处理的目标是防止进一步的脊髓损伤和保护生命。
3.2 物理治疗物理治疗在脊髓损伤康复中起着重要作用。
物理治疗帮助患者维持关节运动和肌肉力量,预防肌萎缩和关节僵硬。
物理治疗还可以促进神经再生和恢复。
3.3 药物治疗药物治疗是脊髓损伤康复的重要手段之一。
药物治疗可以减轻炎症反应、促进神经再生和抑制疼痛等。
常用的药物包括类固醇、神经保护剂和抗痉挛药物等。
3.4 康复训练康复训练是脊髓损伤患者康复的关键环节。
康复训练包括康复理论教育、日常生活技能训练、运动和体育锻炼等。
脊髓损伤病理分型
脊髓损伤病理分型主要有以下几种:
1. 压迫性损伤:由于外力作用,脊髓受到压迫而发生的损伤,常见于脊柱骨折、脱位等。
2. 挫伤性损伤:由于外力作用,脊髓受到挫伤而发生的损伤,常见于跌倒、交通事故等。
3. 刺伤性损伤:由于外力作用,脊髓受到刺伤而发生的损伤,常见于刀伤、枪伤等。
4. 拉伤性损伤:由于外力作用,脊髓受到拉伤而发生的损伤,常见于颈部突然受力、脊柱骨折等。
5. 撕裂性损伤:由于外力作用,脊髓受到撕裂而发生的损伤,常见于脊柱骨折、脱位等。
以上是常见的脊髓损伤病理分型,不同类型的损伤会导致不同的临床表现和治疗方法。
如果出现脊髓损伤的症状,应及时就医并进行相应的检查和治疗。
实验名称:脊髓损伤实验实验目的:了解脊髓损伤的病理生理变化,探讨脊髓损伤的机制和治疗方法。
实验时间:2022年10月25日实验地点:实验动物实验室实验动物:SD大鼠,体重200-220g,雌雄不限,共10只。
实验材料:脊髓损伤模型制备试剂、手术器械、生理盐水、生理盐水溶液、组织切片染色试剂等。
实验方法:1. 实验动物分组:将10只SD大鼠随机分为两组,实验组(脊髓损伤组)和对照组(假手术组),每组5只。
2. 脊髓损伤模型制备:采用脊髓损伤模型制备试剂,按照说明书进行操作。
将实验组大鼠进行全身麻醉,俯卧位固定,常规消毒皮肤,取T10-T12节段背正中切口,暴露脊髓,使用脊髓损伤模型制备试剂对脊髓进行损伤。
3. 假手术组:对假手术组大鼠进行同样的手术操作,但不进行脊髓损伤。
4. 术后护理:术后给予大鼠抗感染、抗炎、营养支持等治疗,观察大鼠的一般情况,包括活动、摄食、大小便等。
5. 标本采集:实验组大鼠于术后第1、3、7、14天各处死1只,对照组大鼠于术后第1、3、7、14天各处死1只。
分别取脊髓组织,进行病理学观察和免疫组化检测。
6. 病理学观察:将脊髓组织进行固定、切片、染色,观察脊髓组织的形态学变化。
7. 免疫组化检测:采用免疫组化技术检测脊髓组织中神经生长因子(NGF)的表达。
实验结果:1. 病理学观察:实验组大鼠脊髓组织出现明显病理改变,如神经纤维变性、神经元丢失、胶质细胞增生等。
对照组大鼠脊髓组织无明显病理改变。
2. 免疫组化检测:实验组大鼠脊髓组织中NGF表达明显降低,与对照组相比差异具有统计学意义(P<0.05)。
实验结论:1. 脊髓损伤会导致脊髓组织发生明显的病理改变,如神经纤维变性、神经元丢失、胶质细胞增生等。
2. 脊髓损伤后,NGF表达降低,可能参与脊髓损伤的病理生理过程。
3. 本研究为脊髓损伤的病理生理机制提供了实验依据,为脊髓损伤的治疗提供了新的思路。
实验讨论:脊髓损伤是一种常见的神经系统疾病,给患者的生活质量带来严重影响。
脊髓损伤的病理改变一、实验脊髓损伤的病理锐器伤切割脊髓,可部分离断或完全离断。
在脊椎骨折脱位,脊髓挫裂伤除严重脱位致脊髓横断病理表现为断端坏死外,脊髓损伤病理改变从重到轻可分三级。
(一)完全性脊髓损伤伤后3h脊髓灰质中多灶性出血,白质尚正常。
6h灰质中出血增多,遍布全灰质,白质水肿。
12h 后白质出现出血灶,灰质中神经细胞退变坏死,白质中神经轴突开始退变。
24h灰质中心出现坏死,白质中多处轴突退变,48h中心软化,白质退变。
总之,在完全性脊髓损伤,脊髓内的病变是进行性加重,从中心出血至全脊髓出血水肿,从中心坏死到全脊髓坏死,长度为2〜3cm;晚期则为胶质组织代替。
这一病理过程说明,对于完全性脊髓损伤,只有在早期数小时内进行有效治疗,才有可能挽回部分脊髓功能(图5-5-1)。
(二)不完全性脊髓损伤伤后3h灰质中出血较少,白质无改变,此病变呈非进行性,而是可逆性的。
至6〜10h,出血灶扩大不多,神经组织水肿,24〜48h后逐渐消退。
由于不完全脊髓损伤的程度有轻重差别,重者可出现坏死软化灶、胶质代替,保留部分神经纤维;轻者仅中心小坏死灶,保留大部分神经纤维,因此不完全脊髓损伤可获得部分或大部分恢复(图 5-5-2)。
(三)脊髓轻微损伤或脊髓震荡仅脊髓灰质有少数小出血灶,神经细胞、神经纤维水肿,基本不发生神经细胞坏死或轴突退变, 2〜3d后渐恢复,组织学上基本恢复正常,神经功能可完全恢复。
以上为脊髓挫裂伤的病理改变。
同时脊髓继发损伤也在进行,并加重脊髓损伤,在脊髄损伤的机制中,出血、水肿、微循环障碍即是原发损伤之后果,又见于继发损伤中,出血不但由脊髓受挫裂伤直接所致,还因小血管受伤后,血管壁损伤而血液渗出(图5-5-3),水肿即见于神经细胞在细胞浆中的水肿,破坏了胞质组织,终使胞核退变坏死,在轴突中的水肿,发生在轴突与髓鞘之间,水肿将轴突压迫终至退变消失(图5-5-4),微循环障碍发生在毛细血管中,表现为血管为红细胞或血小板所堵塞,致其供养组织缺血(图5-5-5),这些在组织学上可见的改变,即可使脊髓损伤进行性加重。
在脊髓火器伤,除完全性脊髓损伤的早期白质也可有出血外,其病理进程与脊髓挫裂伤是基本相同的,即完全性脊髓损伤是进行性加重,而不完全脊髓损伤及轻微脊髓损伤都是可逆的,因此治疗可以采用与脊髓挫裂伤相同的方法。
脊髓压迫伤及脊髓缺血损伤的病理改变,都是脊髓灰质出血至白质出血,轻者为可逆性,重者为不可逆性,但很少出现坏死软化灶,基本不形成囊腔,而是胶质化。
从大体病理看脊髓挫裂伤及火器伤的晚期,脊髓坏死、软化、囊腔、胶质代替,质地较软较粗;而压迫缺血损伤则胶质化,变细变硬,这在晚期MRI表现是不同的。
从病理改变看脊髓损伤的治疗,虽然损伤的瞬间致脊髓损伤程度是决定性的,但骨折脱位对脊髓的压迫缺血及继续损伤应当越早解除越好。
对完全性脊髓损伤的治疗,即脊髓本身进行性加重病理改变的治疗,也是越早越好,只有在伤后数小时内,才有挽救白质的可能。
二、人体脊髓损伤的病理人体脊髓损伤,很难观察到随着时间的推移一系列的病理改变,但随着数量的积累,脊髓损伤后的病理改变,还是积累了不少资料。
(一)损伤局部病理改变Wonziewiez 等(1983)报道康司坦星 Metro-politan康复中心120例四肢瘫或截瘫的尸解结果早期系伤后3h〜12d死亡病例,晚期生存数年,病理改变分为:①完全失去脊髓组织;②脊髓坏死有囊腔形成;③部分失去脊髓组织,还有白质保存。
有硬膜外血肿者,并未构成硬外脊髓压迫。
Kinoshita(1994—1996)共报道 23 例。
其中颈脊髓20例,胸腰脊髓3例,病理改变:①早期 12h 1例,C4全瘫,T7 1例脊髓断,伤后9〜lid 4例全瘫,脊髓挫伤出血坏死,其上下灰质出血,水肿;②伤后15d 1例脊髓前动脉损坏,3cm长坏死软化,伤后20〜30d 4例,1例脊髓挫裂伤出血坏死,3例颈脊髓坏死肿胀、软化萎缩,无脊髓实质; ③伤后1〜3个月5例,1例颈髓不全瘫脊髓出血坏死3cm,内空腔0. 5cm,水肿5cm,余脊髓软化坏死,无脊髓实质;④伤后4〜6个月3例,7〜12 个月2例,18〜55个月2例,脊髓均软化无实质。
Kakulas(1999)报道西澳神经病理研究所自 1950-1999年尸解资料共1 815例脊髓,其中创伤566例,内有354例在达院前死亡,125例生存少于6个月,87例生存6个月以上。
硬膜外、硬膜下、蛛网膜下腔出血常见,但未构成压迫脊髓,组织学改变如下。
1、急性期伤后立即改变为组织破裂、出血,数分钟水肿即开始,1〜2h肿胀明显。
出血主要在灰质中,健存的毛细血管内皮细胞肿胀,致伤段血灌流减少、缺血、代谢产物蓄积。
白细胞从血管移行出变为吞噬细胞,轴突退变,脱髓鞘和一系列持续的或继发的生化改变。
24h胶质细胞增多,5〜7d 胶质纤维产生,神经纤维损伤中断后,近端传人纤维,远端传出纤维发生退变。
2、自然过程可分为三期:①早期,即上述急性期改变;②中期,特点是反应性改变与碎块移除,中心坏死区碎块被吞噬细胞移除,常遗留多囊性空腔,胶质细胞与胶质纤维增生,其可穿过囊腔,亦有些病例完全由胶质化所代替;③终期,胶质细胞与纤维持续进行,大约半年达到终期,多囊腔常被胶质细胞衬里,上下行通道的Wallerian变性在继续进行,神经根再生已开始。
3、非完全脊髄损伤(discomplete spinal cord injury)系Dimitrijevic(1983)首先提出,系在符髓组织中有健康白质纤维,电生理测定可具有传导功能,但临床表现为全瘫,此种情况在全瘫病例中存在不少。
用discomplete以示与complete和 incomplete 的区别。
(二)损伤节段远侧改变Perth神经病理研究所的Kaelan等观察截瘫病人损伤节段远侧的脊髓,其前角细胞数量正常,在运动神经元疾患,其前角神经细胞大量减少,在 18例完全截瘫中,有7例脊髓见到有轴突纤维在损伤节段中幸存,在3例不全截瘫,有正常肢体运动2/5〜3/5功能的一侧脊髓中通过伤区的中枢纤维分别为5 768〜21 978条,占其皮质脊髓束纤维总数的14. 8%〜36. 96%。
另3例肢体无自主活动,其下行轴突数目分别为1 214(3.5%)、 3 426(2. 33%)和2 989(3. 5%),由此可见恢复自主运动功能达到正常肢体2/5〜3/5时,所需的中枢轴突纤维数目,至少需达皮质脊髓束纤维总数的10%以上。
据Kakulas报道,一般全瘫病人残留白质有89mm之多。
6例颈椎损伤不全截瘫,在T4平面计算其皮质脊髓束下行轴突数量,1例为3 175 条,其右足可跖屈,正常皮质脊髓束的神经轴突数量约为41 472条。
在感觉不全丧失的截瘫脊髓后柱中,最低纤维数为117 359条,而正常为452 480 条。
(三)脊髓缺血性损伤胥少汀等报道创伤性上升性脊髓缺血损伤,原始损伤在下胸段或胸腰段,损伤了供养脊髓的血供有两种类型。
1、下胸段损伤主要在T10平面,脊髓前动静脉和脊髓后血管发生血栓,此血栓沿脊髓血管向上向下蔓延,向下至腰骶脊髓,向上可至Q平面,致可见中央血管堵塞及出血,白质中轴突退变成空病人呼吸衰竭而死,脊髓因缺血而坏死软化,髓内泡,灰质中神经细胞消失(图5-5-6)。
2、胸腰段损伤伤后截瘫平面逐日上升,至中胸段T7或T8停止,此类可能系损伤由胸腰段进入脊髓的根大动脉或大髓动脉损伤,致由其供养的下段胸髓缺血坏死(图5-5-7)。
总之,人体脊髓损伤的病理改变规律和过程与实验脊髓损伤病理基本一致,只是人体脊髓损伤的病理过程较动物实验者为长,没有动物实验病理的典型而更加个体性,但灰白质病理出血、水肿、坏死、囊腔、退变胶质化,再生规律是一致的(图 5-5-8)。
三、临床联系1、治疗时机贵在早期治疗。
Kakulas,TV tor等均将人体脊髓损伤的病理过程分为早、中、晚三期,早期为创伤直接改变,脊髓组织破碎、挫伤、出血、坏死、水肿、血循环障碍,除后三者外,是无可改变的事实,出血、水肿、血循环障碍将继续加重,持续或继发损伤亦随之而来并进行性加重。
早期治疗之目的就是抑制或减缓上述继发损伤进行性加重因素。
贵在于“早”。
美国国家急性脊髓损伤研究系统(National Acute Spinal Cord Injury System, NAS-CIS)将甲强龙(methylprednisolone,MP)治疗时间规定在伤后8h内,最好是3h内,胥少汀指出治疗黄金时间是6h内,都是因为脊髓伤后挫伤出血,12h内灰质即坏死(当然损伤程度有所不同)。
减轻出血、水肿及继发反应的时间,只能是在白质未坏死之前,越早越好。
不应观察等待。
有主张观察等脊髓休克过后,再决定损伤程度与治疗,这将丧失有效治疗时机,脊髓休克大多发生在严重脊髓损伤病例,以全瘫为主,也可发生于严重不全截瘫,对此种病例正是应该争取保存部分白质的对象,保存了一定数量的白质,则有部分恢复神经功能的可能,而且只有早治疗才有这种可能。
2、早期药物治疗在持续或继发损伤中,抑制脂质过氧化减少自由基损害,保护细胞膜,减少 Ca2+在细胞内蓄积等有效方法是大剂量甲强龙的应用,在伤后8h内开始应用,在3h内应用最好,超过8小时,可考虑用神经节苷脂GM-1或神经营养因子NGF,因应用时间较晚,效果不如前者。
3、减压治疗(decompression therapy)骨折脱位,爆裂骨折的骨折块突入椎管,椎板骨折下陷,都可压迫损伤的脊髓,持续时间长久者,还可致脊髓缺血损伤,因此应尽早进行减压。
在颈椎脊髓损伤,特别是无骨折脱位脊髓损伤,常伴有椎管狭窄,当脊髓损伤肿胀时,则形成压迫脊髓,亦应尽早减压,减压之目的是消除肿胀,改善血供,仅给予药物治疗,达不到此减压消肿之目的。
4、局部冷疗(local cooling) 如果早期行减压治疗,显露了脊硬膜,则应同时进行局部冷疗,如冷盐水局部灌注。
根据实验与临床观察,局部冷疗可以减少出血和水肿,在临床对全瘫病例早期应用局部冷疗,观察到病人恢复了足趾活动,但下肢其他肌肉并未恢复,这是因支配足部的运动纤维排列在脊髓周围,远离中心,冷疗后保存了周边的白质之故。
5、手术治疗完全脊髓损伤局部出血肿胀,受硬膜约束,髓内压力增高,早期后正中切开脊髓至中央管,放出积血,可减轻水肿,有利于保存白质。
以上是云南骨科医院权威专家所做的详细介绍,希望对您有所帮助。