脊髓损伤的病理变化
- 格式:doc
- 大小:11.50 KB
- 文档页数:1


脊髓损伤临床表现与诊断定位一、脊髓震荡与脊髓休克:1、脊髓震荡:脊髓损伤后出现短暂性功能抑制状态。
大体病理无明显器质性改变,显微镜下仅有少许水肿,神经细胞和神经纤维未见破坏现象。
临床表现为受伤后损伤平面以下立即出现迟缓性瘫痪,经过数小时至两天,脊髓功能即开始恢复,且日后不留任何神经系统的后遗症。
2、脊髓休克:脊髓遭受严重创伤和病理损害时即可发生功能的暂时性完全抑制,临床表现以迟缓性瘫痪为特征,各种脊髓反射包括病理反射消失及二便功能均丧失。
其全身性改变,主要可有低血压或心排出量降低,心动过缓,体温降低及呼吸功能障碍等。
脊髓休克在伤后立即发生,可持续数小时至数周。
儿童一般持续3-4天,成人多为3-6周。
脊髓损伤部位越低,其持续时间越短。
如腰、骶段脊髓休克期一般小于24小时。
出现球海绵体反射或肛门反射或足底跖反射是脊髓休克结束的标志。
脊髓休克期结束后,如果损伤平面以下仍然无运动和感觉,说明是完全性脊髓损伤。
二、脊髓损伤的纵向定位:从运动、感觉、反射和植物神经功能障碍的平面来判断损伤的节段。
(一)、颈脊髓损伤:1、第一、二脊髓损伤:病人多数立即死亡,能到医院就诊者只有下列神经病学改变:① 运动改变:第一、二颈神经发出纤维支配肩胛舌骨肌、胸骨舌骨肌和胸骨甲状肌,当其受伤时,会影响这些肌肉功能。
② 感觉改变:第一、二颈神经的前支参与构成枕大神经、枕小神经及耳大神经。
当寰枢推骨折、脱位、齿状突骨折时,病人可感到耳部及枕部疼痛、麻木。
检查时可发现有局部痛觉过敏或减退。
2.第三颈脊髓损伤:该部位的脊髓支配膈肌及肋间肌,损伤后不能进行自主呼吸,伤员多于受伤后立即死亡。
常见的损伤原因为绞刑骨折,即第二至第三颈椎脱位,第二颈椎双侧椎弓骨折。
这种骨折脱位亦可因上部颈椎于过伸位受伤引起。
3.第四颈脊髓损伤:(1) 运动改变:病人为完全性四肢瘫痪。
膈肌受第三至第五颈神经支配,第四颈脊髓节段损伤后,创伤性反应也往往波及到第三颈神经,故病人的自主呼吸丧失。


脊髓损伤的病理变化
1.脊髓震荡:脊髓受损伤之后短暂的传导及反射功能遭到抑制,是可逆性的生理性紊乱。
无肉眼及显微镜下可见的病理改变。
2.脊髓挫裂伤:其损伤程度可有所不同。
轻者有挫伤改变,但软膜保存完好,叫脊髓挫伤;重者脊髓软膜和脊髓都有不同程度的破裂、出血及坏死,称脊髓裂伤,甚至有脊髓断裂。
3.椎管内出血:椎管内有出血,包括硬膜外、硬膜下、蛛网膜下腔及脊髓内。
血块可迫脊髓引起坏死。
4.脊髓缺血:当颈椎过伸或脱位时可使椎动脉牵拉,引起脊髓供血障碍、缺血缺氧、坏死。
血管本身受损、压迫也可产生同样现象。
5.脊髓中央灰质出血性坏死:是一种特殊而又严重的继发性脊髓损伤,可在伤后立即发生,并成为不断发展的脊髓自体溶解过程。
在伤后数小时和数天,受力点附近的脊髓中央管周围和前角区域出现许多点状出血,并逐渐向上下节段及断面周围扩展,有时可遍及整个脊髓,但脊髓表面的白质区较少出现这种出血。
脊髓坏死、水肿,各种神经组织成分被破坏。
整个病理过程在2~3天达到高峰,2周后逐渐出现神经组织损伤后的修复征象。
脊髓损伤动物实验研究发现,脊髓受损后,有大量的儿茶酚胺类神经递质积储及释放,包括去甲肾上腺素、多巴胺及肾上腺素等,使脊髓局部平滑肌受体处的浓度达到中毒的程度,有微血管痉挛、血栓形成及栓塞,微血管通透性增加,小静脉破裂。

1、脊髓损伤在脊髓休克期间表现为受伤平面以下出现驰缓性瘫痪,运动、反射及括约肌功能丧失,有感觉丧失平面及大小便不能口头,2-4周后逐渐演变成痉挛性瘫痪,表现为肌张力增高,腱反射亢进,并出现病理性椎体束征,胸端脊髓损伤表现为截瘫,颈段脊髓损伤则表现为四肢瘫,上颈椎损伤的四肢瘫均为痉挛性瘫痪,下颈椎损伤的四肢瘫由于脊髓颈膨大部位和神经根的毁损,上肢表现为驰缓性瘫痪,下肢仍以痉挛性瘫痪。
脊髓半切综合征:又名Brown-Sequard征。
损伤平面以下同侧的躯干及肢体的运动及深感觉消失,对侧肢体痛觉和温觉消失。
脊髓前综合症:颈脊髓前方受压严重,有时可引起脊髓前中央动脉闭塞,出现四肢瘫痪,下肢瘫痪重于上肢瘫痪,但下肢和会阴部仍保持位臵觉和深感觉,有时甚至还保留有浅感觉。
脊髓中央管周围综合症多数发生于颈椎过伸性损伤。
颈椎管因颈椎过伸而发生急剧溶剂变化,脊髓受皱褶黄韧带、椎间盘或骨刺的前后挤压,使脊髓中央管周围的传导束受到损伤,表现为损伤平面以下的四肢瘫,上肢于下肢,没有感觉分离,预后差。
2、脊髓圆锥损伤正常人脊髓终止于第1腰椎体的下缘,因此第1腰椎骨折可发生脊髓圆锥损伤,表现为会阴部皮肤鞍状感觉缺失,括约肌功能丧失致大小便不能控制和性功能障碍,两下肢的感觉和运动仍保留正常。
3、马尾神经损伤马尾神经起自第2腰椎的骶脊髓,一般终止于第1骶椎下缘,马尾神经损伤很少为完全性的。
表现为损伤平面以下驰缓性瘫痪,有感觉及运动功能障碍及括约肌功能丧失,肌张力降低,腱反射消失,没有病理性椎体束征。
4、脊髓损伤后各种功能丧失的程度可以用截瘫指数来表现‚0‛代表功能完全正常或接近正常。
‚1‛代表功能部分丧失。
‚2‛代表功能完全丧失或接近完全丧失。
一般记录肢体自主运动、感觉及两便的功能情况。
相加后即为该病人的截瘫指数,如某病人自主运动完全丧失,而其他两项为部分丧失,则该病人的截瘫指数为2+1+1=4,三种功能完全正常的截瘫指数为0,三种功能完全丧失则截瘫指数为6。
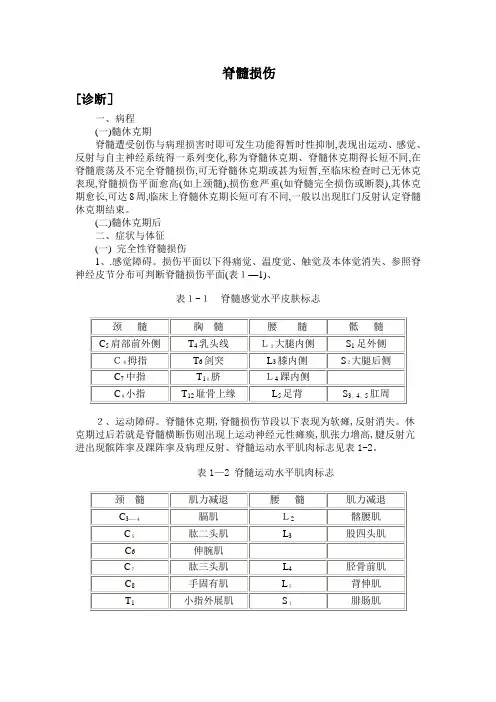
脊髓损伤[诊断]一、病程(一)髓休克期脊髓遭受创伤与病理损害时即可发生功能得暂时性抑制,表现出运动、感觉、反射与自主神经系统得一系列变化,称为脊髓休克期、脊髓休克期得长短不同,在脊髓震荡及不完全脊髓损伤,可无脊髓休克期或甚为短暂,至临床检查时已无休克表现,脊髓损伤平面愈高(如上颈髓),损伤愈严重(如脊髓完全损伤或断裂),其休克期愈长,可达8周,临床上脊髓休克期长短可有不同,一般以出现肛门反射认定脊髓休克期结束。
(二)髓休克期后二、症状与体征(一) 完全性脊髓损伤1、.感觉障碍。
损伤平面以下得痛觉、温度觉、触觉及本体觉消失、参照脊神经皮节分布可判断脊髓损伤平面(表1—1)、表1-1脊髓感觉水平皮肤标志2、运动障碍。
脊髓休克期,脊髓损伤节段以下表现为软瘫,反射消失。
休克期过后若就是脊髓横断伤则出现上运动神经元性瘫痪,肌张力增高,腱反射亢进出现髌阵挛及踝阵挛及病理反射、脊髓运动水平肌肉标志见表1-2。
表1—2 脊髓运动水平肌肉标志3、括约肌功能障碍、脊髓休克期表现为尿潴留,系膀胱逼尿肌麻痹形成无张力性膀胱所致。
休克期过后,若脊髓损伤在骶髓平面以上,可形成自动反射膀胱,残余尿少于100毫升,但不能随意排尿、若脊髓损伤平面在园锥部骶髓或骶神经根损伤,则出现尿失禁,膀胱得排空需通过增加腹压(腹部用手挤压)或用导尿管来排空尿液、大便也同样可出现便秘与失禁。
(二)不完全性脊髓损伤依脊髓损伤节段水平与范围不同有很大得差别,损伤平面以下常有感觉减退,疼痛与感觉过敏等表现。
重者可仅有某些运动,而这些运动不能使肢体出现有效功能,轻者可以步行或完成某些日常工作,运动功能在损伤早期即可开始恢复,其恢复出现越早,预后越好。
临床上有以下几型:1、脊髓前部损伤:表现为损伤平面以下得自主运动与痛温觉消失、由于脊髓后柱无损伤,病人得触觉、位置觉、振动觉、运动觉与深感觉完好。
2、脊髓中央性损伤(中央管综合征):在颈髓损伤时多见。
表现上肢运动丧失,但下肢运动功能存在或上肢运动功能丧失明显比下肢严重、损伤平面得腱反射消失而损伤平面以下得腱反射亢进。





脊髓损伤的病理改变一、实验脊髓损伤的病理锐器伤切割脊髓,可部分离断或完全离断。
在脊椎骨折脱位,脊髓挫裂伤除严重脱位致脊髓横断病理表现为断端坏死外,脊髓损伤病理改变从重到轻可分三级。
(一)完全性脊髓损伤伤后3h脊髓灰质中多灶性出血,白质尚正常。
6h灰质中出血增多,遍布全灰质,白质水肿。
12h 后白质出现出血灶,灰质中神经细胞退变坏死,白质中神经轴突开始退变。
24h灰质中心出现坏死,白质中多处轴突退变,48h中心软化,白质退变。
总之,在完全性脊髓损伤,脊髓内的病变是进行性加重,从中心出血至全脊髓出血水肿,从中心坏死到全脊髓坏死,长度为2〜3cm;晚期则为胶质组织代替。
这一病理过程说明,对于完全性脊髓损伤,只有在早期数小时内进行有效治疗,才有可能挽回部分脊髓功能(图5-5-1)。
(二)不完全性脊髓损伤伤后3h灰质中出血较少,白质无改变,此病变呈非进行性,而是可逆性的。
至6〜10h,出血灶扩大不多,神经组织水肿,24〜48h后逐渐消退。
由于不完全脊髓损伤的程度有轻重差别,重者可出现坏死软化灶、胶质代替,保留部分神经纤维;轻者仅中心小坏死灶,保留大部分神经纤维,因此不完全脊髓损伤可获得部分或大部分恢复(图 5-5-2)。
(三)脊髓轻微损伤或脊髓震荡仅脊髓灰质有少数小出血灶,神经细胞、神经纤维水肿,基本不发生神经细胞坏死或轴突退变, 2〜3d后渐恢复,组织学上基本恢复正常,神经功能可完全恢复。
以上为脊髓挫裂伤的病理改变。
同时脊髓继发损伤也在进行,并加重脊髓损伤,在脊髄损伤的机制中,出血、水肿、微循环障碍即是原发损伤之后果,又见于继发损伤中,出血不但由脊髓受挫裂伤直接所致,还因小血管受伤后,血管壁损伤而血液渗出(图5-5-3),水肿即见于神经细胞在细胞浆中的水肿,破坏了胞质组织,终使胞核退变坏死,在轴突中的水肿,发生在轴突与髓鞘之间,水肿将轴突压迫终至退变消失(图5-5-4),微循环障碍发生在毛细血管中,表现为血管为红细胞或血小板所堵塞,致其供养组织缺血(图5-5-5),这些在组织学上可见的改变,即可使脊髓损伤进行性加重。
(完整word版)脊柱脊髓损伤脊柱脊髓损伤第一节脊柱、脊髓解剖与损伤特点脊柱共有33节,其中颈椎7节,胸椎12节,腰椎5节,骶椎5节和尾椎4节。
由于骶、尾椎多呈融合状,故实际参与活动的仅26个椎骨,脊柱的主要功能是保护脊髓,维持人体活动及将头颈及躯干的负荷力传导至骨盆(再向下达双足部)。
因此,在跳跃时易因坠落而引起脊柱骨折,亦易被工事塌方而引起伴有脱位的骨折;另外易遭受落于身后的爆炸物致伤。
一、脊柱各节段的解剖与损伤特点(一)颈椎1.寰椎:即第一颈椎,呈不规则环形。
除纵向暴力引起的骨折外,任何火器件损伤波及此处,均立即丧生。
2.枢椎:即第二颈椎,椎体上方有柱状突起称“齿突”,其损伤特点与前者相类同。
3.普通颈椎;指第三、四、五、六颈椎而吉。
由椎体、椎弓及突起等三部分所组成。
此段颈椎受损率最高,尤其是第五及第六两节。
4.隆椎:即第七颈椎,其棘突长而粗大,明显隆起见于颈项部皮下,因其表浅,易为直接暴力所损伤。
(二)胸椎胸椎外形与颈椎的隆椎相似。
每节各有一对肋骨,由于结构的特殊加之胸廓的作用而不易脱位,在战伤时,因其长度大,且表浅,受损发生率最高。
(三)腰椎体积最大,小关节面多呈矢状,下腰段椎管多呈三角形或三叶草形如超限活动,则易引起损伤,引起椎管及根管内神经受累。
二、椎骨的连接及损伤特点椎骨之间的连接,主要是通过椎间盘及椎骨本身的韧带。
(一)椎间盘椎间盘由纤维软骨组成,并连接于上下两个椎体之间的主要结构。
其主要组成成份有:1. 纤维环:为周边部的纤维软骨组,质地坚韧而富有弹性,将上下两个椎体紧密连结,此种结构对增加椎间关节的弹性,扭曲与旋转等有利。
2.髓核:为富有水份、类似粘蛋白物的弹件组织,内含有软骨细胞与纤维母细胞。
幼年时含水量达80%以上,随着年龄增加而水份递减。
椎间盘的生理功能除连接椎体外,固其富有弹性,可减轻和缓冲外力对脊柱与颅脑的震荡,并参与颈椎的活动及增加运动幅度,遇有闭合性损伤(传导、扭曲等)易引起纤维环破裂及髓核突出或脱出。
脊髓损伤的病理学变化和康复治疗1. 引言脊髓损伤是一种严重的神经系统疾病,常见于交通事故、跌落、运动和暴力等外力作用下。
脊髓是人体重要的神经组织之一,负责传递大脑发出的指令和接收感觉信息。
脊髓损伤会导致局部或全身感觉和运动功能的丧失,给患者的生活造成严重影响。
本文将介绍脊髓损伤的病理学变化和康复治疗方法。
2. 脊髓损伤的病理学变化脊髓损伤导致脊髓组织的直接损伤和继发性损伤,这些损伤可引起脊髓病理学变化。
常见的病理学变化包括:2.1 脊髓神经元的神经纤维损伤在脊髓损伤发生后,神经纤维的破坏和断裂是常见的病理学变化。
神经纤维损伤导致神经信号的传递受阻,从而引起与受损神经有关的感觉和运动功能丧失。
2.2 脊髓组织的炎症反应脊髓损伤后,损伤区域周围的组织会发生炎症反应。
炎症反应主要由炎症介质释放和免疫细胞的迁移和激活引起。
炎症反应可能导致损伤区域的更多细胞受损和死亡。
2.3 神经胶质细胞的反应和增生脊髓损伤后,神经胶质细胞会发生反应和增生。
神经胶质细胞是脊髓主要的支持细胞,它们参与修复和再生过程。
神经胶质细胞的增生可能在一定程度上促进脊髓损伤的修复和康复。
3. 脊髓损伤的康复治疗方法在脊髓损伤的康复治疗中,早期干预和综合治疗是关键。
以下是常见的脊髓损伤康复治疗方法:3.1 脊髓损伤的急救处理脊髓损伤患者需要进行急救处理,包括固定脊椎、减轻压力并确保通气畅通等。
急救处理的目标是防止进一步的脊髓损伤和保护生命。
3.2 物理治疗物理治疗在脊髓损伤康复中起着重要作用。
物理治疗帮助患者维持关节运动和肌肉力量,预防肌萎缩和关节僵硬。
物理治疗还可以促进神经再生和恢复。
3.3 药物治疗药物治疗是脊髓损伤康复的重要手段之一。
药物治疗可以减轻炎症反应、促进神经再生和抑制疼痛等。
常用的药物包括类固醇、神经保护剂和抗痉挛药物等。
3.4 康复训练康复训练是脊髓损伤患者康复的关键环节。
康复训练包括康复理论教育、日常生活技能训练、运动和体育锻炼等。
脊髓损伤的病理变化
1.脊髓震荡:脊髓受损伤之后短暂的传导及反射功能遭到抑制,是可逆性的生理性紊乱。
无肉眼及显微镜下可见的病理改变。
2.脊髓挫裂伤:其损伤程度可有所不同。
轻者有挫伤改变,但软膜保存完好,叫脊髓挫伤;重者脊髓软膜和脊髓都有不同程度的破裂、出血及坏死,称脊髓裂伤,甚至有脊髓断裂。
3.椎管内出血:椎管内有出血,包括硬膜外、硬膜下、蛛网膜下腔及脊髓内。
血块可迫脊髓引起坏死。
4.脊髓缺血:当颈椎过伸或脱位时可使椎动脉牵拉,引起脊髓供血障碍、缺血缺氧、坏死。
血管本身受损、压迫也可产生同样现象。
5.脊髓中央灰质出血性坏死:是一种特殊而又严重的继发性脊髓损伤,可在伤后立即发生,并成为不断发展的脊髓自体溶解过程。
在伤后数小时和数天,受力点附近的脊髓中央管周围和前角区域出现许多点状出血,并逐渐向上下节段及断面周围扩展,有时可遍及整个脊髓,但脊髓表面的白质区较少出现这种出血。
脊髓坏死、水肿,各种神经组织成分被破坏。
整个病理过程在2~3天达到高峰,2周后逐渐出现神经组织损伤后的修复征象。
脊髓损伤动物实验研究发现,脊髓受损后,有大量的儿茶酚胺类神经递质积储及释放,包括去甲肾上腺素、多巴胺及肾上腺素等,使脊髓局部平滑肌受体处的浓度达到中毒的程度,有微血管痉挛、血栓形成及栓塞,微血管通透性增加,小静脉破裂。