隐源性机化性肺炎的CT诊断
- 格式:doc
- 大小:25.50 KB
- 文档页数:3







隐源性机化性肺炎的临床特征和诊断要点机化性肺炎是一组以由肉芽组织在细支气管、肺泡管、肺泡腔内填充、延伸为病理特征的疾病,肉芽组织多由疏松的结缔组织将成纤维细胞和肌成纤维细胞包埋构成,伴有轻度间质性慢性炎症。
按发病原因分为隐源性OP和继发性OP。
COP是一种病因不明的OP,是一种特发性间质性肺炎,由各种不明损伤的肺部反应引起。
COP的确切流行病学数据尚不清楚,报道的年新发病例发生率为1.1/100 000。
COP的发病与吸烟无关,男女发病率无差异,大多数患者处于50~60岁年龄段,青少年病例很少。
本文整理了COP的具体临床表现和评估诊断要点,以飨读者。
临床表现COP通常为亚急性发病,常在诊断前2-3个月首次出现流感样症状如低热、咳嗽(通常干咳或伴少量痰)、运动耐量降低、虚弱、体重减轻、胸痛和盗汗。
少数病例出现咯血(< 5%)或气胸。
非典型症状可能导致1-5个月的诊断延迟。
多数COP患者肺部听诊可闻及局限性的爆裂音,肺实变区可闻及湿啰音,一般无杵状指。
少数COP患者查体结果正常。
检查评估实验室检查实验室检查可发现约40%的患者血清C反应蛋白、红细胞沉降率和淋巴细胞增高。
OP可能早于自身免疫性疾病几个月或几年发作。
因此,应进行相关适当的血清学诊断,以评估类风湿因子、抗环瓜氨酸肽抗体、抗核抗体、抗拓扑异构酶抗体(抗SCl-70)、抗Jo-1抗体、抗Ro52抗体、抗dsDNA抗体和其他因素。
影像学检查OP患者的常规胸片通常显示双侧肺外周混浊,肺容量正常。
较少出现弥漫性病变,表现为斑点状影和结节、单发结节或肿块样病变;通常局限于中下肺野,但三分之一的患者在上肺野也有类似病变。
X线检查OP的敏感性和特异性较差。
HRCT是评估OP的重要检查,通常显示周围和多灶性实变,常伴有支气管充气征。
此外,双肺周围可能存在斑片状实变、结节影、磨玻璃影、小叶周围浸润、支气管壁增厚和网状纤维化改变。
磨玻璃影周围有实性密度的线状影形状如新月形或环状影称为“环礁征”,其在COP患者中的发现率为19%,该影像学表现在OP的诊断中具有重要价值。


间质性肺炎与隐源性机化性肺炎的区别隐源性机化性肺炎的特点临床特点:隐源性机化性肺炎是一种原因不明的机化性肺炎,50-60岁为该病的多发年龄,无性别差异,并且与吸烟无关。
病程多在2~6个月以内,2/5的患者发病有类似流感的症状,如咳嗽、发热、周身不适、乏力和体重减轻等。
常有吸气末的爆裂音。
常规实验检查无特异。
肺功能主要表现为限制性通气障碍,静息和运动后的低氧血症是一个常见的特点。
2/3的患者对皮质激素有较好的反应。
影像学特点:胸片表现为双侧弥漫性肺泡影,肺容积正常,复发性和游走性阴影常见,单侧肺泡阴影罕见。
高分辨CT显示肺部斑片状肺泡腔内实变、毛玻璃影、小结节阴影和支气管壁的增厚和扩张,主要分布在肺周围,尤其是肺下野。
病变特点:主要病理变化是呼吸性细支气管及以下的小气道和肺泡腔内有机化性肺炎改变,病变表现单一,时相一致,呈斑片状和支气管周围分布。
病变位于气腔内,肺结构没有破坏,增生的纤维母细胞/肌纤维母细胞灶通过肺泡间孔从一个肺泡到邻近的肺泡形成蝴蝶样的结构,蜂窝肺不常见。
间质性肺炎的特点临床特点:间质性肺炎50岁以上的成年人为多发人群,约2/3的患者年龄在60岁以上,患者以男性居多。
临床表现为干咳、呼吸困难等,多数患者可闻及吸气性爆裂音,以双肺底部最为明显,三分之一以上的患者可见杵状指。
肺功能异常主要为中至重度限制性通气功能障碍和(或)弥散功能障碍。
实验室检查缺乏特征性,10%~25%的患者血清抗核抗体(ANA)和类风湿因子(RF)阳性。
影像学特点:胸部X线片主要表现是在两肺基底部和周边部的网状阴影,常为双侧、不对称性,伴有肺容积减少。
CT对UIP的诊断具有重要的意义,主要表现为两肺片状、以基底部为主的网状阴影,可有少量毛玻璃状影。
在纤维化严重的区域,常有牵引性支气管和细支气管扩张,和(或)胸膜下的蜂窝样改变。
病变特点肉眼观察双肺体积缩小,重量增加,质地较硬,脏层胸膜增厚,散在局灶性瘢痕,可见肺气肿甚至肺大泡形成。

隐源性机化性肺炎胸部CT的影像学分析发布时间:2022-10-21T01:56:33.040Z 来源:《中国医学人文》2022年14期作者:国瑞娜1 邱传亚2*[导读] 分析隐源性机化性肺炎胸部CT的影像学特征。
国瑞娜1 邱传亚2*1.华北医疗健康集团邢台总医院河北邢台 054000;2.首都医科大学附属北京朝阳医院北京朝阳 100000【摘要】目的:分析隐源性机化性肺炎胸部CT的影像学特征。
方法:将朝阳医院于2016年1月至2021年12月接收治疗的隐源性机化性肺炎患者作为本次观察对象,共20例,对所有患者均采取胸部CT检查,分析患者的影像学特征。
结果:分析可见,隐源性机化性肺炎患者的胸部CT影像特征包括了病灶形态(支气管气象实变影、磨玻璃影、线带状影、结节影)、病灶分布(双肺下叶近胸膜部位、支气管血管束、随机分布)、病灶征象(支气管气象、累及胸膜、游走性、反晕征)。
结论:隐源性机化性肺炎患者其胸部CT影像特征多变,多以支气管气象实变影、支气管气象征象、双肺下叶近胸膜部位等病变,临床可通过CT 加强对患者的检查,确定病型方便治疗。
关键词:隐源性机化性;肺炎;胸部;CT;影像学表现引言隐源性机化性肺炎是临床较少见的肺部病变,是特发性间质性肺炎的一种亚型,但近年来受到多种因素的影响其发病率呈逐年增长的趋势,对群众的身体健康构成了严重威胁,需早发现早治疗。
CT是隐源性机化性肺炎最常见的诊断方式,临床能够依靠患者影像学特征的变化对疾病确诊,及早对患者开展针对性治疗,克服由于该类患者诊断困难导致的治疗延迟[1]。
对此,本次研究针对朝阳医院收治的隐源性机化性肺炎患者的胸部CT影像学特征进行分析,见下文所示。
1.一般资料和方法1.1一般资料将朝阳医院于2016年1月至2021年12月接收治疗的隐源性机化性肺炎患者作为本次观察对象,共20例,其中男性12例,女性8例,最大年龄为70岁,最小年龄为40岁,平均51.26±2.56岁;排除合并真菌、病毒感染引起的隐源性机化性肺炎疾病;排除其他严重炎症疾病及肺部病变疾病者。
“机化性肺炎”的必备临床知识、影像分型及不可忽视的“7个”诊断细节展开全文机化性肺炎1【概述】由肺炎链球菌引起的大叶性肺炎或由其他化脓性细菌所致的肺炎经过及时有效的抗感染治疗,一般在2~3周吸收消散,某些原因致炎症病灶不吸收或延迟吸收,大量纤维组织增生则形成机化性肺炎(organizing pneumonia),文献报道占肺炎的5%~10%。
其发病原因不明,通常认为与患者年龄、糖尿病病史、慢性支气管炎和过多使用抗生素有关。
2【相关临床】1/3的患者有发热或“感冒”史,近1/3患者无明显的呼吸道症状而于X线检查时发现,部分患者也可表现为咳嗽、咳痰、咯血、痰中带血丝、低热和胸痛等症状,久治不愈,临床易误诊为肺癌。
3【病理特点】组织学上肺实质的机化性肺炎表现为炎症区域被增生的结缔组织所取代,肺泡内纤维素性渗出物机化,肺泡间隔增厚,支气管黏膜呈慢性炎症改变,小叶支气管可阻塞伴机化闭塞。
镜下见成纤维细胞经肺泡孔生长,分布在实变肺泡内及其周围,进一步成熟形成纤维化瘢痕。
肺间质的机化性肺炎表现为肺泡壁、小叶间隔、血管支气管束周围的纤维组织增生和纤维化,伴有不同程度的肺间质和肺泡腔内淋巴细胞和浆细胞浸润。
4【影像学检查与方案】动态X线检查有助于判断病变的大小、形态及密度改变。
HRCT检查对机化性肺炎病灶内部结构、周围纤维索条以及胸膜增厚粘连等显示更清晰,支气管充气征显示率高,三维重建可立体地显示病灶形态,有助于鉴别诊断。
必要时可在CT引导下穿刺活检获取组织学依据。
患者拒绝活检时,建议治疗2周或更长时间后复查,通过比较病灶形态、大小变化来帮助诊断。
5【影像诊断】目前对机化性肺炎的诊断尚缺乏统一认识,一般根据炎症消散和纤维化的程度分为三型。
①未消散肺炎伴机化:病灶以双下肺、胸膜下及沿细支气管周边分布为主;一般为片状、块状、楔形、扁平形;肺外围病灶形态呈三角形或不规则形,尖端指向肺门,基底贴近胸膜面或沿支气管、血管轴分布,边缘向病灶中心收缩;实变病灶内常见支气管充气征(图1)及轻度的细支气管扩张表现;其边缘日趋清楚,周围有纤维索条影,伴胸膜增厚,局部支气管血管束增粗、变形或集聚。
隐源性机化性肺炎诊断及治疗的研究进展隐源性机化性肺炎(COP)为特发性间质性肺炎(IIPs)疾病的亚型之一,在特发性间质性肺炎中,COP 的发病率排在第3位,具有独特的临床、影像和病理学特点,所以诊断须遵循“临床-影像-病理诊断”的方法。
随着近年来COP的发病率逐渐升高,本文就COP的诊断、治疗及预后进行综述,期望能对本病的诊断及治疗起到重要的作用。
标签:隐源性机化性肺炎;COP的诊断;COP的治疗近年来我国的COP病例逐渐增多,并且出现很多误诊漏诊的现象。
这些现象的发生可能是由于该病缺乏特征性症状和体征、病理活检率低、影像学改变多种多样,使之与其他的继发性机化性肺炎难以区分。
因此,提高隐源性机化性肺炎的诊断效率具有重大意义。
1 COP诊断1.1 临床表现发病原因尚不明确,由于多数患者发病时有流感样症状,推测可能与感染有关。
发病时患者会持续性干咳、间断发热、活动后气急、乏力、体质量下降及血沉加快并且双肺可闻及爆裂音。
该病的发病年龄多见于50~60 岁,平均55 岁,无性别差异,与吸烟无关。
大多数亚急性起病,病程多在 3 个月以内。
临床表现无明显性别差异,偶可并发急性呼吸窘迫综合征。
1.2实验室检查该病患者常可见血沉增快、C反应蛋白(CRP)明显增高,血常规显示白细胞总数多于正常并伴随粒细胞比例增加,嗜酸粒细胞和血小板也可能会发生轻度增多的现象。
患者抗核抗体、抗中性粒细胞胞浆抗体(ANCA)为阴性、类风湿因子呈阳性。
Okada F 等研究发现COP患者的血清KL-6明显升高,但当糖皮质激素治疗有效时其含量就明显下降,故医护人员对血清KL-6 的监测可帮助其判断治疗的疗效和患者预后情况。
1.3 COP的X线表现绝大多数COP病人的X 线胸片出现正常肺容积的双侧性弥漫性肺泡性密度增高阴影,阴影呈外周性分布,主要有三种表现:①多发斑片状阴影:呈双肺野外带对称性分布,少数局限在胸膜下,偶尔可呈单肺分布;部分COP 病例在病程中表现为游走性的多发性斑片状影。
布以d,Ⅱt-中心为主,双肺同时存在,结节直径3—12mm,平均7.3ram;肺间质病变:条索影2例,网格影1例,dxn-I-间隔增厚2例,2例伴有小支气管扩张。
1例有纵隔淋巴结肿大。
l例出现患侧胸膜增厚。
治疗后实变、磨玻璃影改变完全吸收3例,表现为纤维条索影3例(图7,8)。
2.2肺活检小气道内较多疏松纤维肉芽肿沿肺泡腔延伸。
肺泡内纤维性栓子及泡沫细胞,间隔增厚,纤维组织增生,类细胞浸润。
图1。
2为Ⅲ一病洌,纵隔窗见双下肺胸膜下多发含气实变影。
肺窗见小叶中心结爷,不规则小片状磨玻璃密度影圈3双下肺实变影,小支气管扩张影图4大片磨玻璃影,纤维条索影、小时何隔增厚国5沿支气管周围分布磨玻璃影图6胸膜下细网格影圈7,8为同一患者图7治疗前显示实变及磨玻璃影图8治疗后实变及磨玻璃影明显吸收好转3讨论3.1临床特点COP是1983年由Davison首次提出使用,后来被EpMr等【2]称作闭塞性细支气管炎伴机化性肺炎(bronchiolitisobliteransorganizingpneumonia,BOOP),指终末细支气管腔内被肉芽组织充填但未完全阻塞,主要病理改变是机化性肺炎,患者有限制性而非阻塞性肺功能障碍。
BOOP可以继发于感染、药物所至肺损伤、结缔组织疾病、恶性肿瘤及放疗后等。
没有明确原因的BOOP又被称作特发性闭塞性细支气管炎伴机化性肺炎(idiopathicbronchiolitisobliteransoganizingpneumonia,idiopathicBOOP)[3J,现在AT和ERS已经同时废除了特发性BOOP这个词的使用,要求用机化性肺炎(organizingpneumonia,OP)和隐源性机化性肺炎(COP)分别描述其病理和临床特征[4J,临床表现缺乏特异性,常见于老年人。
咳嗽及亚急性发作(几周)的呼吸困难是COP最常见的呼吸道症状,也可以出现体重下降、出汗、寒战、一过性发热、肌痛等症状,偶表现为急性呼吸窘迫综合征或呼吸衰竭。
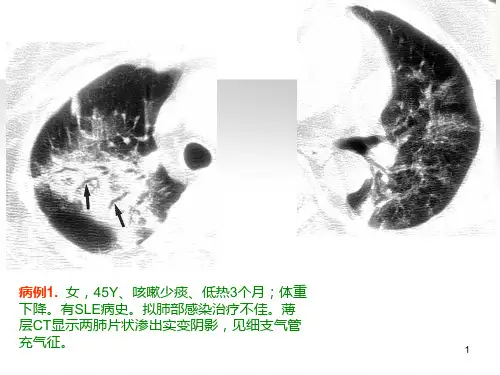
DOI:10.3969/j.issn.l007-5062.2021.06.023•个案报道-隐源性机化性肺炎误诊为社区获得性肺炎1例陈勇杜小兵张向峰杨京华朱光发[关键词]隐源性机化性肺炎;临床表现;影像学特征[中图分类号]R56[文献标志码]B[文章编号]1007-5062(2021)06-621-03临床资料患者女性,70岁,主因“咳嗽、胸闷2月余”于2014年9月3日入住我科。
2月余前无明显诱因岀现咳嗽、胸闷,以干咳为主,未予诊治,症状逐渐加重。
15d前就诊于外院,行胸部CT平扫(2014年8月17日,图1):双肺可见多发斑片渗岀影及实变影,考虑“社区获得性肺炎”,先后 给予左氧氟沙星、依替米星静点抗感染治疗(具体不详),症状好转后岀院,但仍感胸闷,间断咳嗽,3d前于外院复查胸部CT平扫(2014年8月31日,图2):双上肺多发片状磨玻璃影,边界不清,外周为著,双下肺见实变影,较前改善不明显,考虑“肺部阴影待查”,为求进一步诊治收入我科。
自诉近期体质量无明显改变。
既往有高血压病史。
否认吸烟史。
有肿瘤家族史。
入院查体:T:36t,P:79次/min,RR:18次/min,BP:120/70mmHg(1mmHg=0.133kPa),神清,全身浅表淋巴结未触及肿大,双肺呼吸音粗,可闻及散在湿性啰音,右下肺可闻及Velcro啰音,心率79次/min,律齐,各瓣膜听诊区未闻及杂音,腹软,无压痛及反跳痛,双下肢不肿。
入院诊断:肺部阴影性质待查:肺炎?结核?肿瘤?结缔组织病继发肺损伤?高血压病2级高危组。
入院后完善血常规:WBC:8.63x109/L,NE%:65.7%, HGB:109g/L,PLT:320x109/L;血气分析、BNP、肝功、肾功、电解质、尿常规及便常规正常。
血沉:77mm/h,较正常高;CRP:42.21mg/L,较正常高;血嗜酸性粒细胞计数正常。
血肿瘤标志物:阴性。
痰革兰染色:G+球菌(为主),G-杆菌,G-双球菌;痰找真菌及抗酸染色:阴性;痰细菌及真菌培养:阴性。
隐源性机化性肺炎的CT诊断
隐源性机化性肺炎(Cryptogenic organizing pneumonia,COP)是一种临床病理命名的特发性间质性肺炎,原因不明,国内外文献多为个案报道,其CT影像表现多样,诊断较困难。
临床多数肺间质性类疾病较难治愈,但是COP使用糖皮质激素治疗效果显著,及时诊断并治疗,大都患者治愈较好,所以了解COP 的CT影像表现非常重要。
1资料与方法
1.1一般资料回顾我院2009年9月~2013年8月经临床-影像---病理诊断为COP的患者62例,男46例,女16例,年龄20~75岁,中位年龄55岁,其中54例为亚急性或缓慢发病,从出现症状到明确诊断的时间约为2w~24个月,主要呼吸道症状有干咳(50例)、胸闷气短、活动后气急(8例)、咯少量痰(6例);全身症状有发热(26例,中度发热为主)、局部胸痛(18例)、体重减轻(6例)、乏力(8例)等。
12例患者在两侧中下肺部可闻及Velcro音(吸气相爆裂音)。
14例患者肺功能显示为轻度限制性通气功能障碍。
其余8例患者无明显临床症状及体征,为偶然胸片体检时发现及进一步CT检查。
1.2CT扫描方法采用GE16排CT,均常规平扫,56例增强,32例成像建薄。
1.3图像分析经多名高年资放射科医师共同讨论读片,将COP的CT征象分为肺实变影、磨玻璃影、结节影、各类线带状影等4大类型。
结节影包括小结节(直径≤1cm)和大结节(直径>1cm)两种;各类线带状影主要包括:由Murphy 等提出的各类线带状阴影,表现为起于支气管沿支气管放射状与胸膜相连的各类线带状影,或位于胸膜下与支气管无关的各类线带状影;Ujita等提出的小叶周围型线状影,表现为类似小叶间隔增厚的曲线的线状影,比较厚,呈拱形、弓形、多边形。
按病变在肺野的位置分為胸膜下、支气管血管束旁、胸膜下和支气管血管束旁、随机分布4类。
上肺分布指大部分病变在气管隆突水平以上,下肺分布指大部分病变在气管隆突水平以下。
并可见淋巴结的各种大小变化和胸膜反应(分为胸膜渗出和胸膜增厚)。
2结果
2.1病变的类型单发征象者26例(41.9%),其中单发结节影16例,单纯实变影8例,单纯磨玻璃影2例,无单纯线带影患者。
表现为混合征象者36例(58.1%),表现为两种征象混合的18例(29%),其中实变伴磨玻璃12例,实变伴结节影2例,实变伴各类线带状影2例。
表现为三种混合征象者14例(22.6%),其中实变伴磨玻璃影及线带影8例,实变伴磨玻璃影及结节影4例,磨玻璃影伴结节影及线带影2例。
表现四种征象都有的4例(6.4%)。
2.2病变的分布出现实变影者40例(64.5%),其中38例含空气支气管征,
2例不含。
分布于胸膜下22例、血管支气管束旁10例,胸膜下级血管支气管束下8例。
出现磨玻璃影34例(54.8%),其中胸膜下分布6例,随机分布28例。
出现结节影30例(48.4%)。
其中大结节16例,胸膜下分布10例,血管支气管束旁4例,随机分布2例。
小结节14例,胸膜下分布10例,随机分布4例,出现带状影8例(25.8%)。
均位于胸膜下。
61例患者病灶分布于下肺为主的患者36例(58.1%)。
2.3伴随征象50例患者(80.6%)纵膈淋巴结轻度肿大。
与12例(19.4%)未见纵膈淋巴结肿大。
出现胸膜反应6例(19.4%),其中2例胸膜渗出,4例胸膜增厚。
见表1。
3讨论
COP又有学者称闭塞性细支气管炎伴机化性肺炎(Bronchiolitis obliterans organizing pneumonia,BOOP),COP与原因不明的BOOP(即特发性BOOP)为同一概念。
COP的病理基础是机化性肺炎,主要病理变化是肺泡管内有息肉状肉芽组织增生,形成Masson小体,其病变时相一致,炎症表现较轻,可伴有或不伴有终末或呼吸性细支气管内肉芽组织栓形成,肺结构往往正常。
部分肉芽组织甚至可以通过肺泡间孔进入邻近肺泡形成蝴蝶样结构,所以导致COP可以表现出游走性。
COP在临床是较少病,好发于50~60岁,偶见于儿童。
COP一般为亚急性起病,开始时象轻度流感症状。
体检时受累病区可以有稀疏的湿啰音,肺功能检查可以提示轻中度限制性通气功能障碍和弥散功能降低。
此外有部分患者没有任何症状,而在体检时发现,本组患者临床表现及体征与文献报道基本相符合。
COP的主要CT征象:①伴有空气支气管征的实变影:大都患者表现为实变密影,其中超过一半病例分布于胸膜下或血管支气管束周围,并且多位于下肺。
②磨玻璃影:约一半患者有磨玻璃样改变,随机分布,常出现于实变病灶周围。
③结节影:约30%患者夹小结节灶影(≤1cm),沿支气管血管束走形分布,约10%患者可见多发大结节灶影,大结节边缘不规则,其内可见空气支气管征,还可见胸膜牵连、毛刺征等间接征象。
④各类线带状影:薄层CT扫描观察几乎所有患者均可见线带状阴影或小叶周围型线状影。
⑤此外,75%COP患者常可见纵膈淋巴结轻度肿大,一般1.0-1.5cm,胸膜反应倒不是很突出明显。
COP患者的鉴别诊断:COP表现为胸膜下、血管支气管束旁斑片状实变影,主要与慢性嗜酸粒细胞性肺炎(CEP)、细菌性肺炎、细支气管肺泡癌等相鉴别。
实变影是COP与CEP最常见的影像表现,磨玻璃影在CEP更常见,空气支气管征、结节影、线带状影等在COP中更常见,COP还具有沿外周细支气管周围分布及游走性的特点;当COP表现为肺内实变并伴有空气支气管征时,应与细菌性肺炎相区别,后者临床症状较重,其CT表现多为斑片状影,分布无明显规律,COP多分布于胸膜下或血管支气管束旁,可伴有磨玻璃及线带状影;肺炎
型细支气管肺泡癌以伴有空气支气管征的肺实变为主要征象,其实变区空气支气管像常扭曲,呈枯树枝样表现,常可见不规则管腔狭窄有助于区别。
当COP表现为单发结节灶时主要与肺癌及结核球相区别;临床病史、痰检及纤维支气管镜常有助于区别。
当COP表现为多发结节灶影时需与肺癌、转移性肿瘤、原发性肺淋巴瘤鉴别;肺转移性肿瘤有原发恶性肿瘤病史,结合临床一般不难鉴别;原发性肺淋巴瘤因肿瘤组织向周围肺野浸润致使瘤块周围呈棉絮状、磨玻璃状改变。
当COP继发纤维化时需要与特发性肺纤维化相鉴别,后者显著特征就是CT 表现为对称性,以胸膜下和下叶分布的网状影,蜂窝肺,牵拉性支气管和支气管扩张,肺的结构变形,缺乏结节影,无或少量磨玻璃影,相对COP来说,双肺蜂窝状表现极为少见。
总之,COP的诊断是一个临床---影像---病理的综合诊断过程,即根据临床特征、影像表现、结合病理形态等综合资料,循序渐进,病例分析判断就会较明确。