神经源性肺水肿
- 格式:ppt
- 大小:2.84 MB
- 文档页数:25

神经源性肺水肿护理【摘要】:相关文献报告,肺水肿的死亡率为58%。
肺水肿分心源性和非心源性,前者临床较多见,后者近年来逐渐引起人们的注意,其中神经源性肺水肿临床中较少见,常见于各种急性中枢神经系统损伤。
我们医院对2例颅脑损伤并发神经源性肺水肿的救治和护理经验作初步总结。
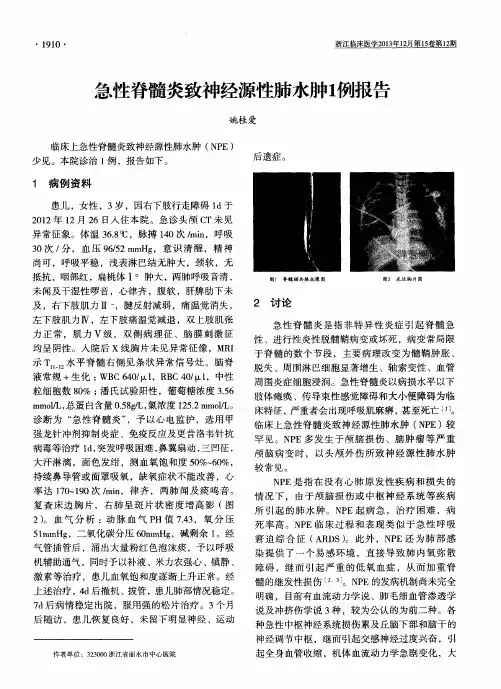
【关键词】:神经源性肺水肿;颅脑损伤;护理1临床资料例1,患者,男,28岁,车祸致特急性特重型颅脑损伤,右额顶硬膜外血肿,右额部粉碎性骨折,颞叶钩回疝。
gcs4分,既往身体健康,无高血压,心脏病史。
伤后3 h急诊行开颅血肿清除术,手术顺利,术中清除血肿量约120ml,右侧额顶部去大骨瓣减压。
术后转入icu,2h后拔除气管插管,生命体征稳定,sao295%。
术后3 h行swan-ganz导管监测血流动力学变化,术后第1天和第5天,磷酸肌酸激酶同工酶(ck-mb)分别为10和19。
患者术后36h心率增快,术后39h出现呼吸急促,气道内呛咳溢出中等量淡红色泡沫样痰,sao2(经皮测)78%,血压11.2/8.0kpa(84/60mmhg)。
血气结果:ph为7.426,abe -4.8,pao2 5.77 kpa(43.3mmhg),paco2 3.77kpa(28.3mmhg)。
双肺听诊可闻及湿罗音,表现为急性肺水肿临床征象。
立即给予强心、利尿、激素、脱水及多巴胺等治疗,并行紧急气管切开,机械通气,控制呼吸,peep调至10cmh2o,病情逐步稳定,血压正常后在血管活性药中加入利及丁维持,1 h后sao2达到95%。
术后第5天病情稳定,gcs9分,停用呼吸机,射流给氧2 l/min,sao2 97%,术后12 d拔除气管切开套管,患者神志清楚,四肢肌力ⅳ~ⅴ级,术后20d康复出院。
例2,患者男,32岁,急性重型颅脑损伤,左额颞部硬膜下血肿(90ml),左额颞叶脑挫裂伤。
gcs5分,术后5 h行急诊开颅血肿清除、去骨瓣减压术,术后转入icu,生命体征稳定,sao2 96%。

2024神经源性肺水肿病理生理学神经源,的市水肿的一般机制(1)主要机制似乎是增加中枢神经系统的交感神经外流。
交感神经张力增加可能导致肺静脉血管收缩,从而增加肺毛细血管楔压。
交感神经张力增加可能导致全身容量静脉的血管收缩,增加静脉回流到心脏(将血容量从体循环转移到肺循环)。
交感神经输出增加可能导致高血压(增加左心室后负荷),增加肺毛细血管楔压。
(2)另一个潜在的机制可能是肺毛细血管通透性增加。
这可能是由多种因素造成的:〃爆炸理论〃表明,经毛细血管压力的短暂增加(由于上述因素)可能导致肺微血管损伤,从而导致肺毛细血管通透性的长期增加。
本质上,肺毛细血管内皮被〃炸开〃。
内皮损伤可能有助于解释为什么肺水肿可能持续存在,即使在短暂的交感神经激增过去之后也是如此。
中枢神经系统损伤可能引起全身炎症,从而增加肺泡毛细血管的通透性。
神经源,的市水肿的神经系统原因特定大脑区域的参与可能特别容易引起交感神经激增,从而引发神经源性肺水肿(〃神经源性M水肿触发区”)。
这些包括:下丘脑。
脊髓(尤其是尾髓、后叶区和孤束核)。
岛叶皮质。
左侧岛叶皮层经常调节副交感神经张力,而右侧岛叶皮层调节交感神经张力。
这可以解释为什么涉及左侧岛叶皮质的缺血性中风可能会导致神经源,的市水肿。
髓质灌注减少可作为交感神经外流增加的触发因素(作为重新建立足够灌注的自动调节机制)。
灌注受损的各种机制可能包括整体颅内压升高或中风引起的局灶性灌注不足。
白页内压升高(ICP)可能是神经源性肺水肿最常见的生理触发因素。
因此,神经源,的市水肿应始终提示考虑患者是否需要治疗以降低颅内压。
原因更常见的原因颅内出血,尤其是:蛛网膜下腔出血(这些患者中约1/3可能发生神经源性肺水肿,风险与疾病严重程度相关)。
脑实质内出血。
外伤性脑损伤(神经源性肺水肿常见于严重外伤性脑损伤患者,尤其是卢页内压升高的患者)。
癫痫发作(约1/3的癫痫持续状态患者可能出现神经源性肺水肿)。
中枢神经系统感染(尤其是脑干脑炎,如肠道病毒71)。



神经源性肺水肿概述神经源性肺水肿(neurogenic pulmonary edema,NPE),由Nothnagel[1]于1874年首次报道,是指患者并无原发心、肺、肾疾病,而是由各种中枢神经系统疾病所致的颅内压增高引发急性肺水肿,故又称为中枢性肺水肿。
引起NPE的原因众多,如颅脑损伤、脑炎、脑出血等。
临床表现起病急,早期出现呼吸困难,伴有大量血性泡沫痰,两肺湿罗音及血压升高。
病程进展迅速,治疗困难,病死率高。
发病机制NPE的发病机制尚未完全明确,但目前有血流动力学说、肺毛细血管渗透性学说和冲击伤学说三种。
但较为公认是前两种。
1.1 血流动力学说该学说认为血液在体内转移是主要的。
中枢神经系统损伤后颅内压急剧升高,脑血流量减少,造成下丘脑功能紊乱,解除了对视前核水平和下丘脑尾部“水肿中枢”的抑制,引起交感神经系统兴奋,释放大量儿茶酚胺,使周围血管强烈收缩,血流阻力加大,大量血液由阻力较高的体循环转至阻力较低的肺循环,引起肺静脉高压,肺毛细血管压随之升高,跨肺毛细血管Starling力不平衡,液体由血管渗入至肺间质和肺泡内,最终形成急性肺水肿。
NPE的发生机制主要是肺循环超载和肺血管收缩。
本学说的核心在于:延髓是NPE发生的关键神经中枢,交感神经的激发是产生肺高压及肺水肿的基本因素,而肺高压是NPE发生的重要机制。
通过给予交感神经阻断剂和肾上腺素α受体阻断剂均可以降低或避免NPE的发生进一步验证了此学说。
1.2 肺毛细血管渗透性学说该学说的依据是NPE患者和动物模型中肺水肿液富含蛋白质,而这一现象是无法用血流动力学说来解释的。
表明血管通透性增加在NPE发生中扮演主要角色,但是机理不完全清楚。
但该学说也认为在NPE的发生过程中交感神经系统起介导作用,在NPE 发生过程中,一般认为α1受体介导了肺血管通透性增加。
肺血管上的α1受体与激动剂结合以后,一方面介导肺血管收缩,引起肺血管液体静压升高,增加血管滤过压,另一方面引起肺血管内皮细胞内Ca2+浓度增加,作用于细胞骨架的收缩成份,引起细胞收缩,细胞连接间隙扩大。

神经源性肺水肿(neurogenic pulmonary edema,NPE)是指无心、肺、肾等疾病的情况下,由于中枢神经系统(CNS)损伤导致的急性肺水肿,又称“中枢性肺水肿”或“脑源性肺水肿”。
NPE在临床上以急性呼吸困难和进行性低氧血症为特征,早期仅表现为心率增快,血压升高,呼吸急促等非特异性临床表现。
胸部x线检查也常无异常发现,或仅有双肺纹理增粗模糊,早期诊断较为困难。
待出现皮肤苍白湿冷和濒死感、双肺湿哕音、粉红色泡沫痰、严重低氧血症或胸部x线检查双肺大片浸润影时虽诊断已明确,但病情已进入晚期,救治成功率很低,病死率可高达90%。
一病因1874年,Nathnagel首次谈及实验动物CNS损伤后可出现急性肺水肿。
1908年Shanahan 通过对11例癫痫发作患者的研究首次报道了癫痫持续状态可引起NPE。
在世界大战和越战期间人们发现NPE与颅脑外伤关系密切,近几年来肠道病毒71型(EV71)感染引起的NPE令人关注,1995年美国首先报道1例3岁女患儿死于肠道病毒CNS感染引起的NPE。
而后亚太地区的EV71感染引起的手足口病大流行屡有报道,少数重症患儿起病第1~3天突然发生心动过速、呼吸困难、紫绀和休克,胸片显示双侧肺水肿改变。
大量尸检和组织病理学研究的证据表明:EV71引起的肺水肿是神经源性的。
因此EV71引起的CNS感染成为小儿NPE 或急性心肺衰竭最常见的原因。
二发病机理NPE确切的发病机理目前尚不清楚。
公认的引起NPE的理论有冲击伤和渗透缺陷理论,但目前普遍认为NPE是这两种损伤共同作用的结果。
脑干病变或CNS损伤后引起突然的颅内压增高,造成视丘下部和延髓孤束核功能紊乱,机体的应激反应导致交感神经兴奋,血中儿茶酚胺(肾上腺素、去甲肾上腺素等)含量显著增高,进而全身血管收缩、血流动力学急剧变化;动脉血压急剧增高,体循环内大量血液进入肺循环内。
一方面肺毛细血管床有效滤过压急剧增高,大量体液潴留在肺组织间隙,从而形成肺水肿;另一方面血流冲击造成血管内皮细胞损伤,同时体内血管活性物质(如组织胺和缓激肽等)大量释放,使血管通透性增加,大量血浆蛋白外渗导致急性肺水肿进一步加重。


31211 风温闭肺 主症:突然发热、咽痛、口渴、流鼻涕、咳嗽气促或见皮疹,舌红、苔白,脉浮数。
本证多见于病之初起。
中医认为卫气抗邪,邪正相争,故见发热。
因此要监测体温,给患儿多饮水。
如体温过高,及时通知医生予以物理或药物降温,以免由于邪毒内盛,热盛动风,痰蒙清窍,引起心火肝风交互煽动,出现抽搐、昏迷之变证。
31212 热毒炽盛 主症:壮热烦渴,咽喉肿痛甚则溃烂化脓,口臭,面赤唇干,口渴欲饮,大便秘结,小便黄赤,舌红苔黄,脉数有力。
给患儿多饮水,饮食清淡易消化,多吃含粗纤维的食物,保证大便通畅。
做好口腔护理,保持口腔清洁。
31213 痰热阻络 主症:发热不退,咽喉肿痛,淋巴结明显肿大,肝脾肿大,神倦乏力或见咳嗽,舌质红,苔黄腻,脉滑数。
嘱患儿多休息,随时注意其体温变化,注意淋巴结肿大消退变化,多饮水,保证入量。
对于咽喉部梗阻症状,出现脾脏肿痛严重者及时通知医生。
31214 热伤营血 主症:持续发热,夜热尤甚,斑疹,甚则血衄、心烦不宁,或见神昏,舌红少苔,脉细数。
给患儿多饮水以助退热。
如皮疹瘙痒切勿挠挝,以防皮肤破溃感染。
勤换衣裤,保证皮肤清洁,保持床单位清洁、干燥、无渣屑。
31215 气阴两虚 主症:低热,盗汗,五心烦热,少气懒言,口渴纳呆,便干,尿黄,夜眠不安,烦躁易怒,舌红少苔,脉细数。
出汗后用干毛巾擦干,及时更换内衣。
为患儿调整饮食结构,多食含粗纤维的食物,保证色、香、味俱佳,以增加食欲。
给患儿创造一个良好的休息环境,平时可给患儿讲故事,听一些节奏缓和的音乐,防止其情绪急躁。
4 小 结本病为外感风邪、热毒内生或外感寒邪、化热入里所致,其主要病机不外乎正邪相争,热邪内蕴,血热导致气滞血瘀,因小儿为稚阴稚阳之体,感邪之后变化迅速,易寒、易热、易虚、易实。
传染性单核细胞增多症患儿临床症状多样,程度轻重不一,起病有急有缓,因此护理上应根据患儿的具体临床表现辨证施护,才能更好地配合治疗,减少患儿痛苦。


中外医疗中外医疗I N FOR I GN M DI L TR TM NT2007N O .22CH I NA F OR EI G N M EDI C ALTREA TM ENT临床研究例1女,13岁。
高处坠落伤后头痛、呕吐7小时入院,有原发昏迷10分钟。
查体:神志清楚,G CS15',右颞顶部头皮肿胀,双侧瞳孔正常,颈软,心、肺、腹检查正常,四肢肌力肌张力正常,病理征阴性。
入院后胸腹部CT 扫描正常,头颅C T 扫描示:右颞顶部硬膜外血肿(量<20m l ),中线无偏移。
入院诊断:急性颅脑损伤、右侧硬膜外血肿、头皮血肿。
鉴于硬膜外血肿无明显占位效应,先行止血、脱水、对症等非手术治疗。
经治1小时后病人意识稍差,G C S13',双侧病理征可疑,其后病人突发烦躁不安,心率增快、呼吸急促、口唇紫绀,咯粉红色泡沫痰,双肺广泛湿罗音和哮鸣音,有呼吸三凹征表现,双侧瞳孔仍正常。
立即按神经源性肺水肿救治,约15分钟后呼吸心跳停止,双侧瞳孔散大,病人死亡。
例2女,5岁。
高处坠落伤后头痛、呕吐2小时入院,有原发昏迷5分钟。
查体:神志清楚,G C S15',左顶部头皮肿胀,双侧瞳孔正常,颈软,心、肺、腹检查正常,左上、下肢局部皮肤擦伤,四肢肌力肌张力正常,病理征阴性。
头、胸、腹部C T 扫描检查无异常。
入院诊断:急性轻型颅脑损伤、全身多处软组织挫伤。
行止血、脱水、抗炎处理。
10分钟后病人出现双眼凝视,口吐白沫,四肢抽搐,呈外伤性癫痫表现,给予抗癫痫治疗,5分钟后症状消失,病人清醒,生命体征平稳。
经治24小时后病人呕吐症状消失,头痛减轻,颅脑C T 复查颅内未见异常征象。
入院后27小时左右,病人又出现癫痫持续状态15分钟,解痉治疗后抽搐症状消失,但病人意识不清,G C S11',双侧瞳孔散大,口唇紫绀,口腔大量的血性泡沫痰,呼吸节律不规则,双肺广泛的湿罗音和哮鸣音,立即请儿内科医师会诊,按神经源性肺水肿救治,半小时后病情好转,2小时后病人清醒。
急性神经源性肺水肿例抢救体会
急性神经源性肺水肿是一种危急情况,在抢救过程中要高度警惕并采取科学有效的抢救措施,下面是本人在实际中的抢救体会。
一、诊断
急性神经源性肺水肿是一种突发性病情,患者在短时间内突然出现气息急促,咳嗽、喘息、喉头水肿,痰液泡沫状,严重时可出现紫绀及意识障碍等严重症状。
在遇到此类患者时,医务人员要保持冷静,快速进行现场观察、询问、检查等必要操作,明确病情发展情况,准确地进行诊断。
二、抢救措施
1、立即转移到重症监护室
对于急性神经源性肺水肿患者,应立即转移到重症监护室,以便监测血气、血压、心率等重要生命指标,并实时记录,以确定病情变化。
对于呼吸困难较为严重的患者,应立即进行气管插管或取得其他相应的通气设备实施人工呼吸。
2、降低肺静脉回流压
急性神经源性肺水肿发作的根本原因就是肺毛细血管内的压力上升,使得液体不能正常排出肺部,导致肺水肿。
因此,需要采取降低肺静脉回流压的措施。
1。
肺水肿的发病原因有哪些肺水肿的病因可按解剖部位分为心源性和非心源性两大类,后者又可以根据发病机制的不同,分成若干类型。
1.心源性肺水肿正常情况下,左右心的排血量保持相对平衡,但在某些病理状态时,如回心血量及右心排出量急剧增多或左心排出量突然严重减少,造成大量血液积聚在肺循环中,使得肺毛细血管静脉压急剧上升,当升高至超过肺毛细血管内胶体渗透压时,一方面毛细血管内血流动力学发生变化,另一方面肺循环淤血,肺毛细血管壁渗透性增高,液体通过毛细血管壁滤出,形成肺水肿,临床上由于高血压性心脏病,冠心病及风湿性心脏瓣膜病所引起的急性肺水肿,占心源性肺水肿的绝大部分,心肌炎,心肌病,先天性心脏病及严重的快速心律失常等也可以引起。
2.非心源性肺水肿(1)肺毛细血管通透性增加:①感染性肺水肿,系因全身和(或)肺部的细菌,病毒,真菌,支原体,原虫等感染所致。
②吸入有害气体,如光气(COCl2),氯气,臭氧,一氧化碳,氮氧化合物等。
③血液循环毒素和血管活性物质,如四氧嘧啶,蛇毒,有机磷,组织胺,5-羟色胺等。
④弥漫性毛细血管渗漏综合征,如内毒素血症,大量生物制剂的应用等。
⑤严重烧伤及播散性血管内凝血。
⑥变态反应,加药物特异性反应,过敏性肺泡炎等。
⑦放射性肺炎,如胸部恶性肿瘤大剂量放射治疗可引起肺水肿。
⑧尿毒症,如尿毒症性肺炎即为肺水肿的一种表现。
⑨淹溺,淡水和海水的淹溺均可致肺水肿。
⑩急性呼吸窘迫综合征,是各种原因引起的最为严重的急性肺间质水肿。
⑪氧中毒,长时间吸入高浓度(>60%)氧,可致活性氧自由基增多,造成肺损伤和肺水肿。
⑫热射病。
(2)肺毛细血管压力增加:①肺静脉闭塞症或肺静脉狭窄。
②输液过量,输液或输血过多过快,使血容量过度或过快地增加,致肺毛细血管静水压增高而发生肺水肿,又称为静脉淤血综合征,常见于创伤,失血或休克病人应用大量,快速静脉补液支持循环功能者。
(3)血浆胶体渗透压降低:①肝肾疾病引起低蛋白血症。