2011版膀胱过度活动症诊疗指南
- 格式:pptx
- 大小:572.71 KB
- 文档页数:32

2024特发性膀胱过度活动症诊断和治疗:AUA/SUFU指南本次美国泌尿外科协会(AUA)/女性尿动力学,盆腔医学及尿路重建学会(SUFU)指南修订的目的是进一步为所有泌尿专业临床医生提供特发性膀胱过度活动症(OAB)相关的评估、管理和治疗循证指导,该指南近期发表于The Journal of Urology杂志,其中,对OAB评估和诊断、共同决策流程、侵入性/非侵入性疗法、药物治疗、微创手术等方面进行了更新。
评估和诊断1.在对有OAB症状的患者进行初步诊断评估时,临床医生应:①获取病史并全面评估膀胱症状;②进行体格检查;③进行尿液分析以排除轻微血尿(镜下血尿)和感染。
(临床原则)2.临床医生可在未进行体格检查前提下,为有OAB症状的患者提供远程医疗服务进行初步评估,但患者应提供当地实验室所进行的尿液分析检查结果(或最近复查的实验室结果,如果有的话)。
(专家意见)3.临床医生可对有OAB症状的患者进行残余尿量(PVR)检查,以排除排空不全或尿潴留,尤其是对于同时伴有储尿期和排尿期症状的患者。
(临床原则)4.临床医生可对有OAB症状的患者进行症状调查问卷和/或排尿日记评估,以协助诊断OAB、排除其他疾病、确定症状困扰程度和/或评估疗效。
(临床原则)5.临床医生不应在OAB患者的初步评估中常规进行尿动力学、膀胱镜或尿路造影检查。
(临床原则)6.若诊断不明确,临床医生可在OAB患者的初步评估中行尿动力学、膀胱镜或尿路造影等进一步检查。
(临床原则)7.临床医生应评估OAB患者可能导致尿频、尿急和/或急迫性尿失禁的合并症,并提供患者教育使其了解管理这些疾病对膀胱症状的作用。
(专家意见)8.医生可使用远程医疗对OAB患者进行随访。
(专家意见)共同决策9.临床医生应与OAB患者共同决策,考虑患者表达的价值观、偏好和治疗目标,以帮助他们就不同的治疗模式做出知情的决定或探讨仅观察的治疗选择。
(临床原则)非侵入性疗法10.临床医生应与所有急迫性尿失禁(UUI)患者探讨尿失禁的管理策略(如尿垫、尿布、护肤霜等)。
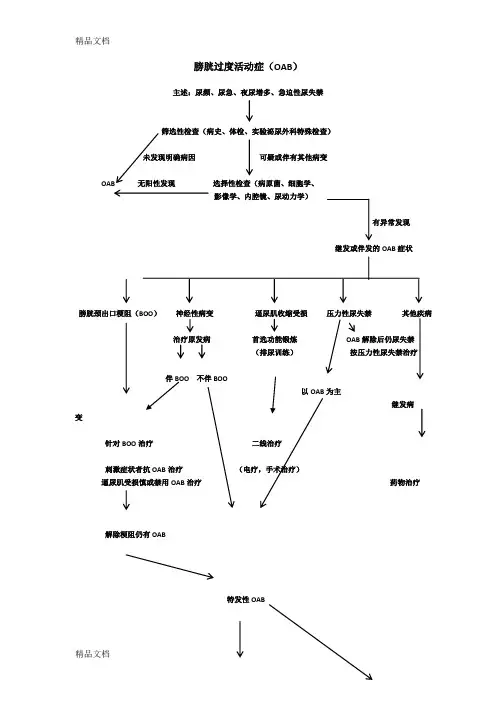
膀胱过度活动症(OAB)
主述:尿频、尿急、夜尿增多、急迫性尿失禁
筛选性检查(病史、体检、实验泌尿外科特殊检查)
未发现明确病因可疑或伴有其他病变
OAB 无阳性发现选择性检查(病原菌、细胞学、
影像学、内腔镜、尿动力学)
有异常发现
继发或伴发的OAB症状
膀胱颈出口梗阻(BOO)神经性病变逼尿肌收缩受损压力性尿失禁其他疾病
治疗原发病首选功能锻炼OAB解除后仍尿失禁
(排尿训练)按压力性尿失禁治疗
伴BOO 不伴BOO
以OAB为主
继发病
变
针对BOO治疗二线治疗
刺激症状者抗OAB治疗(电疗,手术治疗)
逼尿肌受损慎或禁用OAB治疗药物治疗
解除梗阻仍有OAB
特发性OAB
首选禁忌
首选治疗膀胱训练、托特罗定、其他药物
出现改变首选治疗指证二线治疗辣椒素、电调节、手术。



膀胱过度活动症临床诊治指南膀胱过度活动症泛指逼尿肌功能异常所致的尿急、尿频和急迫性尿失禁。
为尽快普及其诊疗技术,规范我国诊治工作,受中华医学会泌尿外科专委会指派,由尿控学组组织,在第一版诊治指南(2002年珠海)基础上进行了修改,于2005年5月进行了一次学组内讨论,根据讨论意见进行了修改,提出诊治指南如下:一、定义膀胱过度活动症(Overactive Bladder, OAB)是一种以尿急症状为特征的症候群(包括多种疾病,如女性尿道综合征、男性中青年不明原因尿频等),常伴有尿频和夜尿症状,可伴或不伴急迫性尿失禁;尿动力学上可表现为逼尿肌过度活动,以及其它形式的尿道——膀胱功能障碍。
尿急是指一种突发、强迫施行的排尿欲望,且很难被主观抑制而延迟排尿;急迫性尿失禁是指与尿急相伴随、或尿急后立即出现的非随意性漏尿;尿频为一种主诉,指患者自觉每天排尿过于频繁。
在主观感觉的基础上,排尿次数达到:日间≥8次,夜间≥2次时考虑为尿频。
夜尿指患者多于1次/夜以上的因排尿而苏醒的主诉。
与下尿路症候群(Lower Urinary Tract Symptoms, LUTS)的鉴别点在于:OAB仅包含有储尿期症状,而LUTS既包括储尿期症状,也包括排尿期症状,如排尿困难。
二、分类(一)膀胱活动过度症(OAB):无明显病因,如尿路感染,神经病变,膀胱局部病变等,病程半年以上者;(二)伴OAB症状的其它疾病:有明确病因,同时有上述OAB症状者;膀胱过度活动症是一个独立的疾病,而伴有OAB症状的其它疾病则为多种疾病组成,如膀胱出口梗阻,神经源性膀胱尿道功能障碍等(详见后述),将其与膀胱过度活动症一并纳入指南是出于以下考虑:⑴症状产生的病理生理基础相同或相似。
⑵在缓解OAB症状上既有相似性又有区别,忽视后一类疾病的OAB症状治疗,或不适当的治疗均是有害的。
三、病因及发病机制膀胱活动过度症的病因尚不十分明确,主要有以下四种:⑴逼尿肌不稳定:指非神经源性病因所致的逼尿肌不稳定;⑵膀胱感觉功能异常:膀胱初始尿意容量<100ml。


膀胱过度活动症临床诊治指南膀胱过度活动症泛指逼尿肌功能异常所致的尿急、尿频和急迫性尿失禁。
为尽快普及其诊疗技术,规范我国诊治工作,受中华医学会泌尿外科专委会指派,由尿控学组组织,在第一版诊治指南(2002年珠海)基础上进行了修改,于2005年5月进行了一次学组内讨论,根据讨论意见进行了修改,提出诊治指南如下:一、定义膀胱过度活动症(Overactive Bladder, OAB)是一种以尿急症状为特征的症候群(包括多种疾病,如女性尿道综合征、男性中青年不明原因尿频等),常伴有尿频和夜尿症状,可伴或不伴急迫性尿失禁;尿动力学上可表现为逼尿肌过度活动,以及其它形式的尿道——膀胱功能障碍。
尿急是指一种突发、强迫施行的排尿欲望,且很难被主观抑制而延迟排尿;急迫性尿失禁是指与尿急相伴随、或尿急后立即出现的非随意性漏尿;尿频为一种主诉,指患者自觉每天排尿过于频繁。
在主观感觉的基础上,排尿次数达到:日间≥8次,夜间≥2次时考虑为尿频。
夜尿指患者多于1次/夜以上的因排尿而苏醒的主诉。
与下尿路症候群(Lower Urinary Tract Symptoms, LUTS)的鉴别点在于:OAB仅包含有储尿期症状,而LUTS既包括储尿期症状,也包括排尿期症状,如排尿困难。
二、分类(一)膀胱活动过度症(OAB):无明显病因,如尿路感染,神经病变,膀胱局部病变等,病程半年以上者;(二)伴OAB症状的其它疾病:有明确病因,同时有上述OAB症状者;膀胱过度活动症是一个独立的疾病,而伴有OAB症状的其它疾病则为多种疾病组成,如膀胱出口梗阻,神经源性膀胱尿道功能障碍等(详见后述),将其与膀胱过度活动症一并纳入指南是出于以下考虑:⑴症状产生的病理生理基础相同或相似。
⑵在缓解OAB症状上既有相似性又有区别,忽视后一类疾病的OAB 症状治疗,或不适当的治疗均是有害的。
三、病因及发病机制膀胱活动过度症的病因尚不十分明确,主要有以下四种:⑴逼尿肌不稳定:指非神经源性病因所致的逼尿肌不稳定;⑵膀胱感觉功能异常:膀胱初始尿意容量<100ml。

·578·Evaluation and analysis of drug-use in hospitals of China 2011Vol.11No.7中国医院用药评价与分析2011年第11卷第7期膀胱过度活动症的药物治疗廖利民*(中国康复研究中心北京博爱医院泌尿外科,首都医科大学康复医学院,北京100077)中图分类号R983文献标识码B 文章编号1672-2124(2011)07-0578-02*主任医师,教授,博士研究生导师。
研究方向:神经泌尿学与尿动力学。
E-mail :lmliao@膀胱过度活动症(overactive bladder ,OAB )是一种提示下尿路功能障碍的症状征候群,主要是尿急、可伴或不伴急迫性尿失禁,常伴尿频和夜尿。
药物治疗是治疗OAB 的主要方法,治疗OAB /逼尿肌过度活动(DO )的药物主要包括抗毒蕈碱药、作用于膜通道类药、混合作用机制类药、三环类抗抑郁药、前列腺素(PG )抑制剂等,抗毒蕈碱类药是目前应用最广泛的一线用药。
1抗毒蕈碱类药1.1毒蕈碱受体逼尿肌的收缩主要是由于乙酰胆碱刺激了毒蕈碱受体引起的,毒蕈碱受体阻断剂在OAB 的药物治疗中起着重要作用。
抗毒蕈碱类药是一种竞争性拮抗剂,在排尿期当大量乙酰胆碱释放时,抗毒蕈碱类药的效果会相应减弱,因此治疗剂量的抗毒蕈碱类药不会导致排尿期逼尿肌收缩力的明显下降。
但超高剂量的抗毒蕈碱类药会导致逼尿肌收缩力的下降,进而可能发生尿潴留。
在膀胱中毒蕈碱受体的亚型主要是M 2和M 3受体,M 2受体在逼尿肌M 受体中比例最多,有研究认为M 2受体在膀胱收缩中可以发挥作用,但逼尿肌的收缩主要由乙酰胆碱激活M 3受体引起。
1.2毒蕈碱受体阻断剂的作用机制毒蕈碱受体阻断剂通过同乙酰胆碱相互竞争结合毒蕈碱受体而起作用。
在人类逼尿肌中,2004年Schneider 等确定了介导卡巴胆碱诱导收缩的毒蕈碱受体亚型是M 3受体,逼尿肌中毒蕈碱M 3受体的主要激活途径可能是经L-型钙通道的钙离子内流,以及通过激活Rho 激酶来抑制肌球蛋白轻链磷酸酯酶,从而使收缩结构对钙离子敏感性增加。

最新:儿童膀胱过度活动症诊断和治疗中国专家共识(最全版)摘要儿童膀胱过度活动症(POAB )临床多见,常以尿急尿频为主要症状,不及时治疗可引起反复泌尿系感染甚至上尿路损害,严重者常产生精神心理问题。
我国POAB诊断和治疗方案有待进一步规范。
该领域专家在充分借鉴全球最新研究成果的基础上,参考我国及国际指南和相关文献,共同讨论制定了本共识,以期为POAB的诊治提供指导意见。
儿童膀胱过度活动症(pediatric over active bladder, POAB )是一种常见的下尿路功能障碍症候群,在儿童和青少年中发生率较高,且有逐年增高的趋势,显著影响患儿的生活质量。
但POAB病因和发病机制复杂,诊断和治疗方案仍不规范[L 2, 3 L中华医学会小儿外科学分会小儿尿动力和盆底学组以及泌尿外科学组的相关专家根据国际儿童尿控协会(International Children's Continence Society , ICCS ∖国际尿控协会(International Continence Society , ICS )、欧洲泌尿外科协会(European Association of Urology , EAU )和美国泌尿外科协会(American Urological Association , AUA )制定的OAB 诊疗指南,并结合国内外最新相关文献制定本共识,为临床规范POAB的诊断和治疗提供参考。
一、PoAB的定义与分型(一)定义膀胱过度活动症(OAB )不是一种单一的疾病,而是一种复杂的症候群。
1996年以前以尿急为主的下尿路症候群被定义为不稳定膀胱(无明确病因)和逼尿肌反射亢进(神经系统疾病),认为与储尿期膀胱逼尿肌不稳定收缩有关。
1997年首次出现OAB这一概念[2 ],此后OAB的定义被数次修改。
2010年以前,ICS曾将OAB定义为在膀胱充盈期患者不能主观抑制的逼尿肌自发或诱发收缩,引起膀胱内压升高(超过15 cmH2O , 1 cmH20=0.098 kPa I 3,4 ]o2010年国际泌尿妇科协会(International Urogynecological Association z IUGA )和ICS 把OAB 定义修改为〃尿急,通常伴有尿频和夜尿增多,伴或不伴有急迫性尿失禁,无泌尿系感染和明确器质性病变〃[5 ]o 2016年ICCS采用了上述定义,将POAB定义为以尿急为主要特征的临床症候群,常伴尿频、夜间多尿、遗尿等,伴或不伴有急迫性尿失禁(图1),且排除尿路感染或明确病理因素[3 ]0(二)分型从广义来看,只要存在OAB定义所述的尿急症候群的儿童均可诊断为POAB o根据是否存在明确病因可分为原发性/特发性OAB和继发性OAB o 上述2016年ICCS定义的OAB类型即为原发性/特发性OAB( IOAB I 6, 7 ];而有明确病因的OAB称为继发性OAB。

膀胱过度活动症中西医研究进展膀胱过度活动症(Overactive bladder,OAB)的概念最早被提出来是在1989年,但直到1997年才广泛使用,直到2002年,国际尿控学会(International Continence Society,ICS)制定OAB的定义:OAB是以尿急为核心的一组症状,伴或不伴有急迫性尿失禁(urge urinary incontinence,UUI),通常伴有尿频和夜尿增多,尿动力学上可表现为逼尿肌过度活动(detrusor overactivity,DO).根据中华医学会泌尿外科学分会2010年6月发布的首个大规模流行病学调查数据显示:我国18岁以上人群OAB的总体发病率为5.9%,而随着年龄的增长其发病率逐步增高,40岁以上的人群发病率可达11.3%。
而2011年,中国的一项覆盖6个地区共1448例患者的调查表明,OAB在中国发病率为6.0%(男性5.9%,女性6.0%)[1]。
由此可见,在我国OAB年龄相关性很强,且性别差异性不大。
总的来说,OAB的发病率还是比较高的,现结合近年来的部分相关文献,对OAB的研究行进总结,作综述如下:1.西医研究进展1.1 病因病机目前OAB发病原因尚不十分明确,主要发病因素可能有神经系统异常、逼尿肌过度活动、炎症、膀胱出口梗阻、高龄、精神疾患(抑郁、焦虑等)。
发病机理涉及不同水平的中枢、外周神经和膀胱逼尿肌本身对排尿抑制作用减弱或非正常的兴奋,某些形式的储尿和排尿功能障碍也可引起膀胱逼尿肌的非抑制性收缩[2]。
经研究归纳目前可能存在以下发病机制:(1)中枢神经、外周神经尤其膀胱传入神经的异常都可以出现OAB症状;(2)肌源性学说:逼尿肌平滑肌细胞的自发性收缩和肌细胞间冲动传导增强,可诱发逼尿肌收缩而产生OAB症状。
根据影像尿动力学可以分为四型。
Ⅰ型:影像尿动力检查未发现逼尿肌的不随意收缩;Ⅱ型:影像尿动力学检查发现有逼尿肌的不随意收缩,但患者可以感知收缩并能够抑制它;Ⅲ型:影像尿动力检查有逼尿肌的不随意收缩,患者也可以感知收缩并且能够使括约肌收缩,但不能抑制逼尿肌收缩;Ⅳ型:影像尿动力检查有逼尿肌的不随意收缩,患者不能够感知,也不能够引起括约肌收缩和抑制逼尿肌不随意收缩[3]。

中国城乡企业卫生2012年10月第5期(总第151期)膀胱过度活动症的诊治研究进展(综述)孙岚作者单位:天津市公安医院泌尿外科,天津300042【临床医学】摘要:近年来,随着人们生活工作压力的逐渐增大,膀胱过度活动症(OAB)的发病率也逐年升高,很多患者对这种疾病认识不够,严重影响着患者的生活质量。
因此,临床工作中应注意发现膀胱过度活动症相关的临床症状,结合完整全面的病史,进行体格检查和相关的辅助检查,及早诊断并给予合理的治疗,提高患者的生活质量。
本文就膀胱过度活动症的定义、病因及分类、诊断和治疗方面的研究现状进行综述。
关键词:膀胱过度活动症;诊断;治疗调查数据显示,在欧洲国家,40岁以上的人大概有17%的人患有膀胱过度活动症,在美国,患有此病的人数也占了近18%[1]。
膀胱过度活动症越来越成为困扰人们的一大疾病,人们日益盼望能找到治疗此病的方案,因此,关于这方面的研究也有很多。
现将该病就其在定义、病因、分类以及诊断和治疗方面的研究进展,综述如下。
1膀胱过度活动症(O A B)的定义关于OA B的定义,国际上主要是以国际尿控委员会(I C S)在2002年修订的为准,I C S将其定义为,逼尿肌无意识收缩,症状主要就是夜尿比较多以及尿频[2]。
国内对OA B也有定义,中华医学会泌尿外科分会尿控学组在《中国泌尿外科疾病诊断治疗指南》中对其做出以下定义:膀胱过度活动症是尿频、尿急,急迫性尿失禁等症状组成的症候群[3]。
随着研究的深入,研究者发现逼尿肌过度活动和膀胱过度活动症并不是等价的,因此以前关于OA B的定义是不严谨的。
2008年,A b r a m s等认为,应将OA B定义进行修改,解释为尿急、伴或不伴有尿急性尿失禁、通常有日间尿频和夜尿[4]。
2膀胱过度活动症的病因虽然对于OA B的研究已经进行了很长时间,但是受各方面因素的影响,对于患有OA B的原因在医学界还没有明确的研究成果。
但是,有以下几种观点是目前被大多数人所接受的。