强直性脊柱炎影像学表现及诊断价值_胡清军
- 格式:pdf
- 大小:285.63 KB
- 文档页数:2

强直性脊柱炎的影像学表现以上是正常腰椎的X线图⽚强直性脊柱炎患者的正侧位X光⽚(患者,男性,45岁,强脊炎15年余)强直性脊柱炎(Ankylosing Spondylitis),简称强直,英⽂缩写为AS。
是⼀种慢性全⾝免疫系统紊乱导致的疾病,以脊柱和骶骼部位炎症及⾻化为主要表现。
由于1963才命名此病,因此中医历史上不存在此病名,总体上看中医认为本病属于痹证范畴内的⾻痹、肾痹、历节风、⽵节风等。
强直性脊柱炎的男⼥差别:发病⾼峰期为男性为13岁—30岁左右,⼥性⼀般要晚于男性6岁左右。
强直多见于男性,据统计数据,之前男⼥发病率⽐例约为10:1。
但随着近年对强直性脊柱炎的认识的提⾼,有许多症状⽐男性患者轻的⼥性患者被发现,使得发病的男⼥⽐例提⾼到3:1—5:1。
男性强直患者相对来说起病急、症状重、进展快,伴有发热、乏⼒、消瘦等全⾝症状,但是早期发病后有⼀段⽐较短的时间感觉不到任何症状;⽽⼥性患者相对来说症状较轻,⽆症状缓解期有时达数年,但⽐男性增加了产褥期感染因素。
所以早期强直性脊柱炎具有很强的隐匿性,难以被发现和重视,这也是强直性脊柱炎的危害之⼀。
强直性脊柱炎的X线检查(1)骶髂关节改变:这是诊断本病的主要依据。
可以这样说,⼀张正常的骶髂关节X线⽚⼏乎可以排除本病的诊断。
早期骶髂关节的X线⽚改变⽐腰椎更具有特点,更容易识别。
⼀般地说,骶髂关节可有三期改变:①早期:关节边缘模糊,并稍致密,关节间隙加宽。
②中期:关节间隙狭窄,关节边缘⾻质腐蚀与致密增⽣交错,呈锯齿状。
③晚期:关节间隙消失,有⾻⼩梁通过,呈⾻性融合。
但⽬前仍有学者沿⽤1966年纽约放射学标准,将强直性脊柱炎的骶髂关节炎分为五级:0级为正常;Ⅰ级为可疑;Ⅱ级为轻度异常;Ⅲ级为明显异常;Ⅳ级为严重异常,关节完全强直。
(2)脊柱改变:病变发展到中、晚期可见到:①韧带⾻赘(即椎间盘纤维环⾻化)形成,甚⾄呈⽵节状脊柱融合。
②⽅形椎。
③普遍⾻质疏松。

强直性脊柱炎的DR、CT影像学诊断摘要】目的分析强直性脊柱炎的早期X线平片、CT的影像学表现,提高对该病的诊断水平。
方法对2007 年6 月至2010 年6 月收集经临床或病理证实的强直性脊柱炎60 例影像资料进行回顾性分析。
60 例均行DR及CT 检查。
对其骨质结构病变的影像学及关节附属结构表进行分析。
结果早期强直性脊柱炎骶髂关节病变的影像表现为:髂骨侧关节面模糊,皮质部分完全消失,靠近皮质部的松质骨增生硬化糜烂、密度不均呈融雪状,骨小梁模糊,随病程延长可向骶骨侧与韧带部发展,关节内软组织肿胀等。
结论对早期强直性脊柱炎病例,骶髂关节的CT 扫描较X 线平片能更好地显示局部细微病变情况,对病变早期发现与分期更准确。
X 线平片能对大部分骶髂关节炎作出诊断,尤其斜位片更利于骶髂关节病变的观察,影像检查应为首选检查方法。
【关键词】螺旋CT强直性脊柱炎骶髂关节病变【中图分类号】R445 【文献标识码】A 【文章编号】2095-1752(2012)02-0035-02强直性脊柱炎( ankylosing spondylitis,AS)是一种以中轴关节受累为主的慢性进行性炎性病变,属全身结缔组织病变的一部分。
病变主要累及骶髂关节、髋关节、脊柱、肋椎关节等,以骶髂关节最先受累和病变明显,发现两侧骶髂关节面模糊毛糙和关节面下小囊状透光区即可确定诊断[1]。
AS可伴有不同程度的眼、肺、心血管、肾等多系统损害,青少年的发病率较高,常见于男性,且有明显的家族性发病倾向[2]。
近年国内外对正常骶髂关节的CT表现进行了研究,骶髂关节CT检查价值得到肯定[3-4]。
强直性脊柱炎的早期诊断率,对于阻止病情继续恶化和改善患者的预后有重要的价值。
为提高AS的诊断率,现对2007年6月~2010年6月收治的60例强直性脊柱炎患者经X线及CT诊断的结果报告如下。
1资料与方法1.1 一般资料:该组患者60例,均为我院收治的强直性脊柱炎患者,均为首次就诊的患者,全部病例均符合纽约AS诊断修订标准[5]。


强直性脊柱炎患者CT和X线检查表现CT和X线是强直性脊柱炎患者常做的影像学检查,好的设备仪器能够更好的反应病患的真实情况,从而让医生做出更准确的诊断,下面就由我们就为您讲解一下相关问题。
CT检查
强直性脊柱炎患者的CT表现有:骶骨端软骨下骨硬化,单侧或双侧关节间隙小于2毫米,软骨下骨侵蚀,关节出现部分或者完全强直等,由于骶髂关节解剖学的上部是韧带,因为韧带附着引起CT检查的关节间隙不规则和增宽,可能给检查判断带来困难,除此之外,年纪较大的患者髂骨面边缘模糊,韧带部骨皮质尤其是骶骨面边缘非常不规则。
我院投入1000多万引进的西门子128层螺旋CT,是目前最先进的多层螺旋CT之一,可进行高速、低X线剂量、大范围扫描,获得高质量图像的同时可利用其工作站进行灵活的图像后处理,为CT的临床应用提供了更为广阔的领域和前景。
X线检查
强直性脊柱炎患者X线检查表现:骶髂关节软骨下缘模糊,骨质糜烂,关节间隙模糊,骨密度增高及关节融合。
根据X线片骶髂关节炎的病变程度分为5级:0级为正常;Ⅰ级可疑;Ⅱ级有轻度骶髂关节炎;Ⅲ级有中度骶髂关节炎;Ⅳ级为关节融合强直。
脊柱的X 线表现有椎体骨质疏松和方形变,椎小关节模糊,椎旁韧带钙化以及骨桥形成。
晚期患者出现严重的骨化性骨桥表现称为“竹节样脊柱”。
耻骨联合、坐骨结节和肌腱附着点的骨质糜烂,伴邻近骨质的反应性
硬化及绒毛状改变,可出现新骨形成。
我院放射科先后引进了飞利浦数字式X线摄片机(Digital Diagnsot DR)、多功能数字化胃肠机、计算机X线摄影系统(Computed Radiography),更易显示病变的密度,大大降低了误诊及漏诊率。

强直性脊柱炎放射学诊断报告摘要:探讨强直性脊柱炎的临床影像学特点,分析其早期在x、ct、mri上的表现,并比较三者的临床影像价值,早期发现和治疗强直性脊柱炎提供有效的临床依据。
关键词:强直性脊柱炎;放射学;诊断报告【中图分类号】r593.23【文献标识码】a【文章编号】1674-7526(2012)04-0332-02强直性脊柱炎属于一种累及骶髂关节和脊柱的慢性炎症性的免疫系统性疾病[1]。
其中,骶髂关节是早期主要累及的关节部位,随着病情的发展逐渐向上或下次序发展,早期一般以腰背部疼痛和僵硬,活动后好转,逐渐发展为脊柱僵硬,强直,畸形和严重的功能障碍[2]。
针对本病病因目前不明确,较有一定特异性的实验室指标是hla-b27[3],而临床上影像学的诊断却能早期发现,对诊断强直性脊柱炎有重要作用。
下面就我对强直性脊柱炎的诊断情况报道如下:1x线放射性诊断主要表现为骶髂关节一侧或是双侧的关节间隙变窄或是完全无间隙,关节面的骨质可被吸收,关节面模糊改变或呈锯齿状、参差不齐或皮质中断,伴有程度不同的骨质硬化[4]。
关节软骨下呈现毛玻璃样密度增高带,界线模糊,或者是囊状改变,关节面可见小囊状透亮区。
脊柱则正位片见椎体有骨密度降低、椎间小关节模糊不清,椎旁韧带钙化,骨桥形成,侧位片则见广泛而严重的骨化性骨桥表现称为“竹节样脊柱”[5],这些一般到晚期才表现出来。
2ct放射性诊断主要表现为一侧或者双侧骶髂关节面毛糙,边缘模糊,皮质的白线消失,关节面中下1/3以下呈现对称性或非对称性的虫蚀样骨质破坏[6],伴有边缘糜烂不整,在破坏区周围均不同程度有骨质硬化,下部腰椎表现为小关节面模糊,骨质糜烂破坏,椎旁韧带不同程度的钙化,下部腰椎小关节间隙消失。
3mri放射性诊断主要表现为骶髂关节周围的信号出现异常[7]。
t1wi呈现低信号表现,压脂t2wi表现为高信号,关节面呈现虫蚀样骨质破坏,间隙模糊,关节软骨缺损信号在t2wi增高、不规则增厚,在t1wi、t2wi上骨质硬化表现为低信号,而囊变在t1wi表现为低信号,t2wi 表现为高信号,关节部分或完全强直[8]。

关于强直性脊柱炎的影像诊断目的:本文旨在研究强直性脊柱炎的的早期影像学特征,相应的诊断方法与诊断的准确率。
方法:利用内蒙古通辽市医院影像科于2007年6月~2014年6月接收的强直性脊柱炎患者的100例影像资料。
这100例患者都进行了DR 检查,同时还对40例患者进行了CT检查,此外还有11例患者的骶髂关节进行了MR检查。
结果:首先,DR平片的检查结果显示累及骶髂关节和脊柱,此外还包括肋椎、踝、膝、肩和髋等其它关节,上述相关检查的影像特征均表现出关节面的侵蚀,并伴有破坏区周围的软骨下骨硬化,或是关节内小骨突出,亦或是称之为小骨桥。
而MRI检查显示骨髓腔滑膜与肌腱出现水肿和浸润现象,即使未发现任何的骨破坏。
结论:强直性脊柱炎的影像诊断通常表现了一定的共性,通过对影像表现进行详细分析,并且结合相关的临床治疗,有利于提早诊断出强直性脊柱炎。
标签:强直性脊柱炎;CT;X线;影像诊断;关节强直性脊柱炎是一种慢性病,该疾病在临床上是非常常见的。
但至今病因仍不是十分的明确。
然而,近年来,强直性脊柱炎的发生率大大提升。
因此,对该疾病的时期诊断,并按照诊断结果进行相应的治疗能够有效地控制该疾病的发展与扩散,大大地降低强直性脊柱炎所带来的致残率。
本文利用内蒙古通辽市医院影像科于2007年6月~2014年6月接收的强直性脊柱炎患者的100例影像资料,对相关资料加以详细分析、总结,并进以上探讨强直性脊柱炎的影像学所表现出的特征。
通过上述研究,旨在提高当前医学界对强直性脊柱炎疾病的早期诊断水平。
1 资料与方法1.1 一般资料本文采用的100例患者时,男性患者89例,女性患者为11例,男女比值为8.09。
所有病例患者的平均年龄为24岁,年龄跨度为18岁~47岁,且主要以青年男性为主。
这100例患者的病程跨度为6个月~8年。
临床表现为脊柱畸形,或晨僵,亦或间歇性腰痛。
由于上述所有病例是经过临床确认,因此我们需要进一步对这100个病例进行实验检查。


强直性脊柱炎的影像学诊断强直性脊柱炎的影像学诊断引言X射线检查X射线检查是AS最常用的影像学方法之一。
尽管X射线无法直接观察到早期AS的病变,但在病情进展到晚期时,X射线可以显示出典型的AS特征。
主要的X射线表现包括脊柱关节的骨质增生、骨膜增厚、韧带骨化和椎体骨质侵蚀。
还可以观察到脊柱弯曲、椎体融合和骨质疏松等病变。
磁共振成像(MRI)MRI是AS诊断中非常有价值的影像学工具,尤其对早期AS的诊断有重要作用。
MRI可以显示出脊柱关节的软组织结构,如椎间盘、韧带和滑膜等的病理改变。
早期AS的MRI表现主要为椎间盘炎症、滑膜炎症和韧带炎症。
随着病情进展,MRI还可以显示出脊柱关节的骨骼改变,如骨融合和骨侵蚀等。
超声检查超声检查是一种便捷、无创和低成本的影像学方法,近年来在AS的诊断和评估中得到了广泛应用。
超声可以观察到关节周围软组织的病理改变,如滑膜炎症和韧带炎症。
超声还可以评估脊柱关节的活动度和弹性,并帮助确定AS的活动性和病情进展。
计算机断层扫描(CT)CT在AS的影像学诊断中也有一定的价值。
CT可以提供高分辨率的骨窗图像,可以清晰显示脊柱关节的骨质病变,如骨质增生和骨膜增厚等。
CT还可以观察到脊柱关节的骨骼融合和骨侵蚀等改变。
摄影术(Radiography)除了常规的X射线检查外,摄影术也被用于AS的影像学诊断。
摄影术可以提供全面的脊柱关节图像,并对病变进行详细的观察和分析。
摄影术可以显示出更多细节的改变,如骨融合的程度、关节间隙的变化和韧带的钙化等。
结论影像学检查在AS的诊断和评估中起着重要作用。
X射线检查、MRI、超声检查、CT和摄影术等影像学方法可以互相补充,提供全面的AS影像学信息。
通过分析不同影像学方法的检查结果,可以帮助医生更准确地诊断AS、评估病情和制定治疗方案。

强直性脊柱炎放射学诊断报告摘要:探讨强直性脊柱炎的临床影像学特点,分析其早期在x、ct、mri上的表现,并比较三者的临床影像价值,早期发现和治疗强直性脊柱炎提供有效的临床依据。
关键词:强直性脊柱炎;放射学;诊断报告【中图分类号】r593.23【文献标识码】a【文章编号】1674-7526(2012)04-0332-02强直性脊柱炎属于一种累及骶髂关节和脊柱的慢性炎症性的免疫系统性疾病[1]。
其中,骶髂关节是早期主要累及的关节部位,随着病情的发展逐渐向上或下次序发展,早期一般以腰背部疼痛和僵硬,活动后好转,逐渐发展为脊柱僵硬,强直,畸形和严重的功能障碍[2]。
针对本病病因目前不明确,较有一定特异性的实验室指标是hla-b27[3],而临床上影像学的诊断却能早期发现,对诊断强直性脊柱炎有重要作用。
下面就我对强直性脊柱炎的诊断情况报道如下:1x线放射性诊断主要表现为骶髂关节一侧或是双侧的关节间隙变窄或是完全无间隙,关节面的骨质可被吸收,关节面模糊改变或呈锯齿状、参差不齐或皮质中断,伴有程度不同的骨质硬化[4]。
关节软骨下呈现毛玻璃样密度增高带,界线模糊,或者是囊状改变,关节面可见小囊状透亮区。
脊柱则正位片见椎体有骨密度降低、椎间小关节模糊不清,椎旁韧带钙化,骨桥形成,侧位片则见广泛而严重的骨化性骨桥表现称为“竹节样脊柱”[5],这些一般到晚期才表现出来。
2ct放射性诊断主要表现为一侧或者双侧骶髂关节面毛糙,边缘模糊,皮质的白线消失,关节面中下1/3以下呈现对称性或非对称性的虫蚀样骨质破坏[6],伴有边缘糜烂不整,在破坏区周围均不同程度有骨质硬化,下部腰椎表现为小关节面模糊,骨质糜烂破坏,椎旁韧带不同程度的钙化,下部腰椎小关节间隙消失。
3mri放射性诊断主要表现为骶髂关节周围的信号出现异常[7]。
t1wi呈现低信号表现,压脂t2wi表现为高信号,关节面呈现虫蚀样骨质破坏,间隙模糊,关节软骨缺损信号在t2wi增高、不规则增厚,在t1wi、t2wi上骨质硬化表现为低信号,而囊变在t1wi表现为低信号,t2wi 表现为高信号,关节部分或完全强直[8]。

强直性脊柱炎影像诊断的影像诊断与鉴别诊断目录CONTENTS 1234概述解剖及病理影像表现鉴别诊断l AS是成人常见的一种血清阴性脊柱关节病。
l男女之比约为3-5:1,女性发病较缓慢且病情较轻。
l发病年龄通常在13-31岁,高峰为20-30岁。
l主要侵犯骶髂关节、脊柱关节、椎旁软组织及外周大关节,并可伴发关节外表现。
l90%以上病人RF阴性;90%左右病人HLA-B27阳性,并有明显家族聚集倾向。
l早期病理性标志为骶髂关节炎,脊柱受累晚期的典型表现为“竹节样改变”。
l肌腱端病(附着点炎)为本病的特征之一。
临床表现:l发病隐匿,逐渐出现腰背部或骶髂部疼痛和(或)晨僵,活动减轻。
l多数患者随病情进展从骶髂关节开始,沿脊椎缓慢向上进展,或同时向下蔓延,累及双侧髋关节和膝关节,出现相应部位疼痛、活动受限或畸形。
l外周关节病变多为非对称性。
l¼的患者在病程中发生眼色素膜炎;跖底筋膜炎、跟腱炎和其他部位的肌腱端病在本病常见。
解剖及病理基础:l骶髂关节由髂骨和骶骨的耳状面构成,前下2/3为滑膜部,后上1/3为韧带部。
l滑膜关节表面被覆关节软骨,骶骨关节面软骨厚2-3mm,髂骨关节面软骨厚0.6-1mm。
l骶骨侧主要是透明软骨,髂骨侧主要是纤维软骨。
l纤维软骨示免疫应答攻击的主要部位,因此骶髂关节炎常最先表现在髂骨关节面下(包括骶髂关节滑膜细胞的增生、炎性细胞的浸润、血管翳形成、软骨表面侵蚀)。
l AS首先侵犯滑膜,其次是骨髓,而后是软骨。
l晚期出现关节囊的纤维化、韧带的钙化及关节骨性强直。
病理变化:l基本病理变化为肌腱、韧带骨附着性炎症,也可发生一定程度的滑膜炎症。
l常以骶髂关节发病最早(主要是髂骨侧),晚期出现关节囊的纤维化、韧带的钙化及关节骨性强直。
l脊柱的最初损害是椎间盘纤维环和椎骨边缘连接处的肉芽组织形成;纤维环外层可能最终被骨替代,形成韧带骨赘,进一步发展将形成X线所见的竹节样脊柱。
l由于慢性炎症引起的骨质疏松和脊柱强直,患者脊柱的弹性下降,易发生病理性骨折。
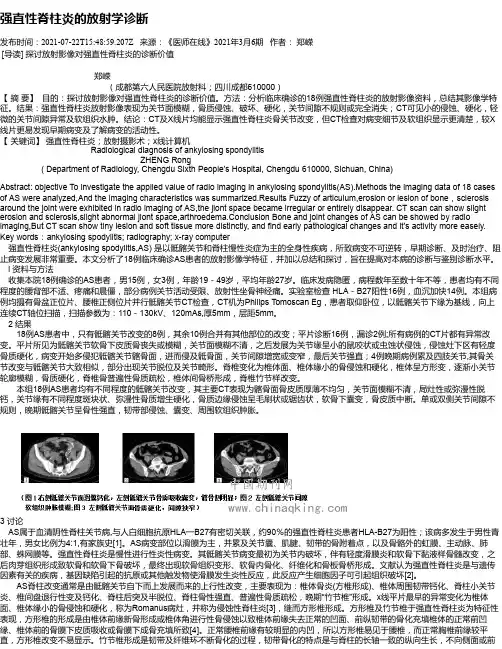
强直性脊柱炎的放射学诊断发布时间:2021-07-22T15:48:59.207Z 来源:《医师在线》2021年3月6期作者:郑嵘[导读] 探讨放射影像对强直性脊柱炎的诊断价值郑嵘(成都第六人民医院放射科;四川成都610000)【摘要】目的:探讨放射影像对强直性脊柱炎的诊断价值。
方法:分析临床确诊的18例强直性脊柱炎的放射影像资料,总结其影像学特征。
结果:强直性脊柱炎放射影像表现为关节面模糊,骨质侵蚀、破坏、硬化,关节间隙不规则或完全消失;CT可见小的侵蚀、硬化,轻微的关节间隙异常及软组织水肿。
结论:CT及X线片均能显示强直性脊柱炎骨关节改变,但CT检查对病变细节及软组织显示更清楚,较X 线片更易发现早期病变及了解病变的活动性。
【关键词】强直性脊柱炎;放射摄影术;x线计算机Radiological diagnosis of ankylosing spondylitisZHENG Rong( Department of Radiology, Chengdu Sixth People’s Hospital, Chengdu 610000, Sichuan, China)Abstract: objective To investigate the applied value of radio imaging in ankylosing spondylitis(AS).Methods the imaging data of 18 cases of AS were analyzed,And the imaging characteristics was summarized.Results Fuzzy of articulum,erosion or lesion of bone,sclerosis around the joint were exhibited in radio imaging of AS,the jiont space became irregular or entirely disappear. CT scan can show slight erosion and sclerosis,slight abnormal jiont space,arthroedema.Conclusion Bone and joint changes of AS can be showed by radio imaging,But CT scan show tiny lesion and soft tissue more distinctly, and find early pathological changes and it’s activity more easely. Key words:ankylosing spodylitis; radiography; x-ray computer强直性脊柱炎(ankylosing spodylitis,AS) 是以骶髂关节和脊柱慢性炎症为主的全身性疾病,所致病变不可逆转,早期诊断、及时治疗、阻止病变发展非常重要。
强直性脊柱炎的影像学诊断
强直性脊柱炎的影像学诊断
X线摄影
强直性脊柱炎的X线摄影是最常用的影像学诊断方法之一。
以下是X线摄影中常见的诊断特征:
脊柱骨质变化:强直性脊柱炎患者常常出现脊柱骨质增生和骨质破坏的特征。
这些变化主要出现在骶髂关节、脊椎关节和骶髂骨连接处。
骶髂关节炎:强直性脊柱炎患者骶髂关节常出现炎症,即骶髂关节炎。
这种炎症可以引起骨质破坏和韧带钙化等严重的改变。
脊柱骨关节可见性:X线摄影可以观察到脊柱的关节可见性,即关节的存在和关节腔的清晰度。
关节可见性的减少可能是强直性脊柱炎的表现之一。
磁共振成像(MRI)
MRI是一种非常敏感的影像学诊断方法,对于强直性脊柱炎的早期诊断非常有帮助。
以下是MRI中常见的诊断特征:骶髂关节炎:MRI可以显示骶髂关节的炎症迹象,如关节囊增厚、关节腔积液和滑膜增生等。
脊椎关节炎:MRI可以显示脊椎关节的炎症,包括关节腔积液、滑膜增生和关节周围软组织炎症等。
脊柱骨关节可见性:MRI可以显示脊柱骨关节的可见性,包括
关节的存在和关节腔的清晰度。
睡眠特征核磁共振成像(DTI)
睡眠特征核磁共振成像(DTI)可以显示强直性脊柱炎患者脑白
质中病变的特征。
DTI可以显示脑部神经纤维束的连通性和水分子
的扩散方向。
强直性脊柱炎患者在DTI中常常显示较高的扩散方向
不一致性。
请注意:鉴于医学诊断的复杂性和多样性,以上描述仅为一般
情况,并非适用于所有患者。
确切的诊断需要结合患者的临床症状
和其他影像学检查结果进行综合分析和判断。
龙源期刊网 强直性脊柱炎的影像学诊断机制作者:张学军来源:《学习与科普》2019年第11期关于强直性脊柱炎,很多人都不太了解,首先我们对于这种病症进行一个简单的介绍。
一、强直性脊柱炎简介强直性脊柱炎其实是一种以中轴关节慢性炎症为主,并且有可能会累及内脏以及其他身体组织的慢性进展性的风湿性疾病。
主要对于以下身体部位有所侵犯,例如骶髂关节、脊柱和近躯干的大关节。
从发病率上来看,强直性脊柱炎的发病率大约达到了0.3%,在发病的男女比例上,男性比女性多,并且多的倍数比较严重,一般比例在4:1~10:1。
从发病年龄上来看,一般在10~40岁是发病的年龄区间,20~30岁的时候是发病的高峰时期,并且会带有非常明显的家族聚集发病的现象。
二、强直性脊柱炎临床表现当患者患有强直性脊柱炎的话,会有一些比较显著的临床表现症状,对于这种病来说,疾病是具有隐匿性的,并且对于不同的个体,病程的长短和轻重程度也是不一样的。
一般来说,患者都会有腰骶部位的疼痛,并且在夜间疼痛会加剧,早上会呈现僵硬的状态,如果有轻微的活动之后会有所缓解。
如果患者已经出现了持续三个月以上的下背部疼痛和僵硬,并且在休息之后并不能够缓解的话,以及腰椎运动受到了一定的限制,同时胸椎段会有疼痛感受和僵硬的症状,如果出现了这些情况的话,就一定要思考自己是否患有强直性脊柱炎。
部分患者非对称的下肢大关节也会产生疼痛的现象,如果患者的这种病症已经达到了晚期,就容易导致脊柱和大关节强直、畸形。
所以我们一定要对自己的身体变化要有高度的敏感性,在发现异常的时候,尽量的早去医院进行相关的诊断治疗。
三、强直性脊柱炎病因然而即使我们已经对强制性脊柱炎进行了大量的研究,可是医学上对于这种疾病的产生病因,还不是很明确,有三种比较可信的说法分别是由遗传导致的患病,第二种说法就是由感染导致的患病,第三种说法就是由于自身的免疫系统比较差导致的患病。
具体可能是由于哪种病因导致病症的发生,都还需要具体的判断分析。
强直性脊柱炎的影像学诊断强直性脊柱炎的影像学诊断强直性脊柱炎(Ankylosing Spondylitis,AS)是一种慢性、进行性的、以脊柱椎骨关节和髂骨关节为主的炎症性关节病,主要特征是脊柱关节的炎症和骨质改建,可导致脊柱僵硬和不可逆的功能障碍。
影像学诊断是AS的重要手段之一,可以帮助医生了解病情、确定诊断和制定治疗方案。
本文将详细介绍强直性脊柱炎的影像学诊断过程及注意事项。
一、X线摄片1.骨盆及髂骨骨盆的X线摄片是进行AS影像学诊断的首要步骤。
影像学表现主要包括髂骨关节的破坏、髂骨侧增生、髂骨骶关节的强直和骶髂关节的炎症。
对于早期AS患者,骨盆X线摄片可能无明显异常,但长期随访可发现骨盆关节的改变。
2.脊椎脊椎的X线摄片是评估AS的关键方法之一。
常用的摄片方位有正位摄片和侧位摄片。
正位摄片可以观察到脊柱侧凸、椎间隙狭窄、钩骨、斜椎关节的病变。
侧位摄片则可以评估椎体骨质改建、椎体并列状态和韧带饰带骨化。
结合这两个方位的摄片可以全面了解脊柱关节的炎症畸形情况。
3.其他骨骼部位除了骨盆和脊柱,还应该对其他的骨骼部位进行X线摄片。
这些部位包括胸廓、肩关节、髋关节、膝关节等。
这些摄片可以帮助发现AS的外关节病变。
二、核磁共振成像(MRI)MRI是一种非侵入性的影像学检查方法,适用于早期AS和中晚期AS的鉴别诊断。
MRI可以评估炎症活动、脊柱骨质改建情况,对于AS的早期诊断及病情监测具有重要的临床意义。
1.早期AS的MRI表现早期AS的MRI表现主要包括椎间盘炎症、椎间盘水肿、椎体骨髓炎、椎间关节炎和韧带饰带附着点的炎症。
这些表现在X线摄片中可能无法直接观察到。
2.中晚期AS的MRI表现中晚期AS的MRI表现主要包括骨质增生、骨桥形成、椎体附着点的滑膜炎和骶髂关节的炎症。
三、计算机断层扫描(CT)CT扫描在AS的诊断中主要用于评估骶髂关节的骨质改建,了解关节畸形以及评估治疗效果。
CT扫描对于AS患者的关节手术规划也有重要的指导意义。
强直性脊柱炎的CT及MR影像学研究目的研究强直性脊柱炎的CT及MR影像学特征,比较两者的诊断效果。
方法选取2011年2月—2012年3月来院就诊的32例AS患者作为研究对象,分别进行CT及MR诊断,分析两者诊断的影像学特征,比较诊断结果。
结果CT 检查结果显示3例为0级,4例为Ⅰ级,MR检查结果显示7例为Ⅰ级,差异有统计学意义(χ2=4.67,P<0.05);CT骨质侵蚀及骨质硬化检出率均高于MR,差异有统计学意义(P<0.05)。
结论CT对强直性脊柱炎骶髂关节分级判断准确性较高,MR早期诊断的准确率较高。
标签:强直性脊柱炎;CT;MR;骶髂关节强直性脊柱炎(AS)是一种主要侵蚀脊柱累及骶髂关节的慢性进行性炎性疾病,属血清阴性脊柱关节病的分支,易造成患者中轴关节慢性炎症病变。
传统医学据其症状表现,将其归属类风湿性关节炎,造成早期确诊难延误治疗,加重病人及其家庭的生活负担,给社会造成不可忽视的影响。
医学上认为强直性脊柱炎受遗传、环境引起自身免疫影响,病变多始于骸骼关节,向上累及脊柱引起柱韧带普遍硬化导致骨性强直,强直性脊柱炎发病缓,全身呈局部轻微症状。
该研究选取2011年2月—2012年3月来院就诊的32例AS患者作为研究对象,研究强直性脊柱炎的CT及MR影像学特征,比较两者的诊断效果,现报道如下。
1 资料与方法1.1 一般资料选取来院就诊的32例AS患者作为研究对象,男19例,女13例;年龄范围18~50岁,平均年龄(27±2.1)岁;病程0.1~11年,平均(1.9±1.5)年;32例患者经检查均排除外周性关节炎、风湿、类风湿及感染性疾病等;临床表现:32例患者均伴有不同程度的下肢关节不适或僵化,包括下腰背部,其中4例出现低热症状;实验室检验:3例RF呈阳性;16例ESR加速,21例CRP呈阳性,29例HLA-B27呈阳性。
1.2 方法1.2.1 CT 检查患者进行CT检查过程中,仰卧进入扫描仪,从头开始扫描整个骶髂关节,120 kV电压,350 mAs电流,对患者采取骨窗观察法,要求窗宽2 000,窗位500,层间距2.5 mm,层厚度2.5 mm。