梅毒诊断标准
- 格式:doc
- 大小:95.00 KB
- 文档页数:13


梅毒实验室诊断标准梅毒是一种性传播疾病,常常被忽视或者被误诊。
因此,梅毒实验室诊断是非常重要的。
在实验室中,我们必须根据一些特定的标准和指南来确诊患者是否患有梅毒。
下面就是梅毒实验室诊断标准的一些重要信息和要求。
1. 梅毒实验室诊断标准的类型梅毒实验室诊断标准包括两类:直接检测和间接检测。
直接检测包括酸化染色、暗视野显微镜检查和核酸检测等。
间接检测包括梅毒螺旋体抗体检测和梅毒螺旋体结构抗原酶联免疫吸附检测等。
2. 梅毒实验室诊断标准的优点梅毒实验室诊断的优点是能够快速准确地诊断患者是否患有梅毒。
这对于治疗和防止传染病的传播是至关重要的。
实验室检测可以提供比症状检查更准确的结果,特别是在早期诊断中,因为症状往往不明显或没有症状。
3. 梅毒实验室诊断标准的要求在进行实验室测试之前,我们必须注意以下要求:(1)样本的获取必须符合标准。
例如,尿液、血液、脑脊液、皮损等。
(2)样本的储存和运输必须严格按照标准,避免污染或破坏。
(3)操作人员必须具备专业知识和技能,以确保测试结果的准确性。
4. 梅毒实验室诊断标准的解读在进行实验室测试之后,我们必须仔细解读测试结果。
鉴于梅毒是一种非常复杂的疾病,我们需要权衡许多因素,如病人的症状,既往病史等。
不同的测试结果需要不同的解读方法。
结论在人们越来越重视健康的时代,实验室检测成为了诊断疾病的关键手段之一。
梅毒实验室诊断标准的确立,将有助于准确识别和预防梅毒的传播。
我们应该加强对实验室操作、标本采集和处理、测试结果解读等方面的培训,以确保实验室测试的准确性和安全性。


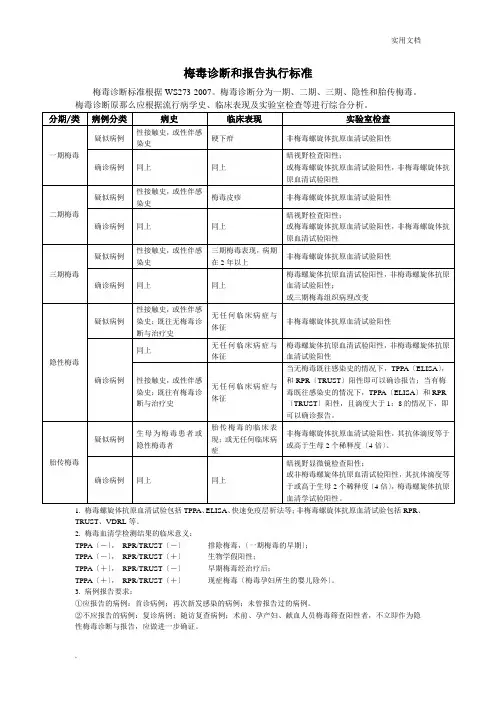
梅毒诊断和报告执行标准
梅毒诊断标准根据WS273-2007。
梅毒诊断分为一期、二期、三期、隐性和胎传梅毒。
梅毒诊断原那么应根据流行病学史、临床表现及实验室检查等进行综合分析。
1. 梅毒螺旋体抗原血清试验包括TPPA、ELISA、快速免疫层析法等;非梅毒螺旋体抗原血清试验包括RPR、TRUST、VDRL等。
2. 梅毒血清学检测结果的临床意义:
TPPA〔-〕,RPR/TRUST〔-〕排除梅毒,〔一期梅毒的早期〕;
TPPA〔-〕,RPR/TRUST〔+〕生物学假阳性;
TPPA〔+〕,RPR/TRUST〔-〕早期梅毒经治疗后;
TPPA〔+〕,RPR/TRUST〔+〕现症梅毒〔梅毒孕妇所生的婴儿除外〕。
3. 病例报告要求:
①应报告的病例:首诊病例;再次新发感染的病例;未曾报告过的病例。
②不应报告的病例:复诊病例;随访复查病例;术前、孕产妇、献血人员梅毒筛查阳性者,不立即作为隐性梅毒诊断与报告,应做进一步确证。
淋病的诊断要点和报告要求。

先天梅毒的诊断标准一、病史1.母亲感染梅毒史:确诊为梅毒的母亲,包括既往确诊或现症梅毒,且已传染给胎儿。
2.出生史:患者出生时有无窒息、黄疸、呼吸窘迫等异常情况。
3.生长发育史:有无发育迟缓、智力低下、语言发育不良等表现。
二、临床表现1.皮肤表现:皮肤出现梅毒疹、丘疹、结节等表现,部分患者可有皮肤、黏膜溃疡。
2.骨骼表现:患者可有骨关节畸形、骨膜炎等表现。
3.眼睛表现:患者可出现视神经萎缩、视力障碍等表现。
4.口腔表现:患者可有口腔黏膜斑、牙龈肿胀等表现。
5.神经系统表现:患者可有智力低下、癫痫等表现。
三、实验室检查1.血清学检查:检测梅毒螺旋体抗体,包括非螺旋体抗原血清学试验(如快速血浆反应素试验)和螺旋体抗原血清学试验(如梅毒螺旋体颗粒凝集试验)。
2.脑脊液检查:检测脑脊液中细胞计数、蛋白定量和梅毒螺旋体抗原等指标。
四、影像学检查1.X线检查:拍摄骨关节X线片,观察骨关节病变情况。
2.CT和MRI检查:观察脑部病变情况。
五、组织病理学检查取皮肤、骨关节等病变组织进行病理学检查,观察病变组织中梅毒螺旋体的浸润情况。
六、临床诊断根据病史、临床表现、实验室检查和影像学检查结果,结合患者出生史和生长发育史,可做出临床诊断。
七、鉴别诊断1.其他皮肤病:如湿疹、银屑病等,需与梅毒疹鉴别。
2.其他感染性疾病:如结核病、败血症等,需与梅毒感染鉴别。
3.其他神经系统疾病:如脑积水、脑膜炎等,需与梅毒所致神经系统病变鉴别。
4.其他骨骼疾病:如佝偻病、骨折等,需与梅毒所致骨骼病变鉴别。
5.其他眼科疾病:如白内障、视神经炎等,需与梅毒所致眼科病变鉴别。
6.其他先天性疾病:如染色体异常、遗传代谢病等,需与梅毒所致先天性疾病鉴别。
7.其他原因引起的生长发育障碍:如营养不良、内分泌失调等,需与梅毒所致生长发育障碍鉴别。
8.其他原因引起的智力低下:如脑发育不良、缺氧缺血性脑病等,需与梅毒所致智力低下鉴别。

梅毒诊断标准(WS-273— 2007)修订版WS 273--2007梅毒诊断标准1范围本标准规定了梅毒的诊断依据、诊断原则、诊断标准和鉴别诊断。
2术语和定义下列术语和定义适用于本标准。
2.1梅毒Syphilis梅毒是苍白螺旋体(又名梅毒螺旋体)感染人体所引起的一种系统性、慢性经典的性传播疾病,可累及人体多系统多脏器的损害,产生多种多样的临床表现,导致组织破坏、功能失常,甚至危及生命。
2.2前带现象Prozone phenomenon非梅毒螺旋体抗原试验(如RPR试验)中, 有时由于血清抗体水平过高,抗原抗体比例不合适,而出现弱阳性、不典型或阴性的结果,但临床上又有典型的二期梅毒体征,将此血清稀释后再做血清学试验,出现了阳性的结果,称为“前带现象"。
3缩略语下列缩略语适用于本标准。
VDRL Venereal Disease ResearchLaboratory性病研究实验室(玻片试验)USR Unheated serum reagin 血清不需加热的反应素(玻片试验)TRUST Toluidine red unheated serum test 甲苯胺红血清不需加热试验RPR Rapid plasma reagin快速血浆反应素(环状卡片试验)FTA-ABS Fluorescent treponemal antibody-absorption荧光螺旋体抗体吸收(试验)TPHA Treponema pallidum hemagglutination assay梅毒螺旋体血凝试验TPPA Treponema pallidum particle agglutination assa y梅毒螺旋体颗粒凝集试验4诊断依据4.1 一期梅毒4.1.1流行病学史:有多性伴,不安全性行为,或性伴感染史。
4.1.2临床表现:4.1.2.1硬下疳:潜伏期一般为2〜4周。
一般为单发,但也可多发;直径约1cm〜2cm,圆形或椭圆形浅在性溃疡,界限清楚、边缘略隆起,疮面清洁;触诊基底坚实、浸润明显,呈软骨样的硬度;无明显疼痛或触痛。


梅毒诊断标准梅毒的诊断标准主要依据病史、临床表现和实验室检查,包括非螺旋体抗原血清学检查、螺旋体抗原血清学检查和脑脊液检查等。
一、病史1、不洁性行为史、嫖娼、配偶或性伴侣有梅毒感染等。
2、孕妇感染梅毒史,所生子女出生时存在梅毒感染。
3、输血史,尤其是早期梅毒患者接受过输血或血液制品者。
二、临床表现1、早期梅毒(1)一期梅毒:主要表现为阴部出现无痛溃疡(硬下疳),通常在受感染后2~4周出现。
(2)二期梅毒:主要表现为皮疹和扁平湿疣以及骨关节、眼、神经、内脏等部位的病变。
皮疹可表现为全身丘疹、斑疹等,通常在感染后8~10周出现。
(3)三期梅毒(内脏梅毒):主要表现为内脏器官的严重病变,如心脏血管梅毒、头部梅毒等。
通常在感染后2年左右出现。
2、潜伏梅毒(隐性梅毒)无任何临床症状,但血清学检查阳性,感染期限不定,但通常在感染后2年以内。
3、三期复发梅毒主要表现为皮肤黏膜的严重损害,并可累及全身各内脏器官,甚至危及生命。
三、实验室检查1、非螺旋体抗原血清学检查:如快速血浆反应素试验(RPR),可检测血清中的反应素抗体。
主要用于诊断一期和二期梅毒,以及判断疗效和复发。
2、螺旋体抗原血清学检查:如梅毒螺旋体颗粒凝集试验(TPPA),可检测血清中的特异性抗体。
主要用于诊断三期梅毒,以及判断疗效和复发。
3、脑脊液检查:主要用于诊断神经梅毒,包括脑脊液VDRL和TPPA 等检查。
根据病史、临床表现和实验室检查,可以诊断梅毒。
诊断后应及时进行治疗,以避免病情加重和传播。
神经梅毒的诊断与鉴别诊断神经梅毒是一种由梅毒螺旋体引起的神经系统感染,其发病率逐年上升。
本文将详细介绍神经梅毒的诊断与鉴别诊断,以帮助医生和患者更好地了解和治疗这种疾病。
一、神经梅毒的症状及病史神经梅毒的症状繁多,患者可能会出现一些神经系统症状,例如头痛和呕吐等。
此外,视物模糊、记忆力减退和四肢无力等症状也较为常见。
部分患者还可能出现精神方面的问题,如抑郁和焦虑等。

梅毒确诊诊断标准
梅毒的确诊诊断通常根据以下标准:
1. 医疗历史和症状:患者可能有接触梅毒性接触源的途径,如性传播、母婴传播等,以及梅毒感染的常见症状,如无痛性潮红、溃疡、疹子等。
2. 实验室检测:常用的实验室检测方法包括暗视野显微镜检查(Dark-field microscopy)、血清特异性抗体检测(如血浆透
明法或酶联免疫吸附试验ELISA法)以及血液检查等,这些
检查可帮助确认体内是否存在梅毒螺旋体。
3. 阴道分泌物和尿液检查:这些检查通常用于检测女性生殖道是否感染,通过检查分泌物或尿液中的梅毒螺旋体来诊断梅毒。
4. 组织检查:在一些病例中,可能需要进行皮肤或黏膜活体活检或切片来确定梅毒的确诊。
请注意,这些标准仅供参考,实际的诊断应由医生根据患者的病史、症状和实验室检查结果综合判断。

梅毒诊断标准及规范性治疗方案目录CONTENTS •梅毒概述•梅毒诊断标准•规范性治疗方案•特殊人群梅毒治疗策略•并发症预防与处理•总结与展望01梅毒概述定义梅毒是由梅毒螺旋体引起的一种慢性传染病,主要通过性接触传播。
流行病学全球范围内均有分布,发展中国家发病率较高,近年来我国梅毒发病率呈上升趋势。
02梅毒诊断标准一期梅毒二期梅毒三期梅毒临床表现诊断主要表现为硬下疳,即无痛性溃疡,好发于外生殖器部位。
以全身皮肤黏膜损害为主要表现,如皮疹、扁平湿疣等,可伴有全身症状。
主要表现为永久性皮肤黏膜损害,并可侵犯心血管、神经系统等多种组织器官,危及生命。
实验室检查诊断暗视野显微镜检查直接观察皮损分泌物中的梅毒螺旋体。
非梅毒螺旋体血清学试验常用RPR和TRUST试验,可用于临床筛选及判定治疗的效果。
梅毒螺旋体血清学试验常用TPPA和FTA-ABS试验,用于确认试验,特别是潜伏梅毒和一些非螺旋体试验阴性的梅毒螺旋体感染病例。
诊断依据及鉴别诊断诊断依据根据患者的病史、临床表现及实验室检查结果进行综合分析,作出诊断。
鉴别诊断梅毒应与生殖器疱疹、软下疳、性病性淋巴肉芽肿、腹股沟肉芽肿等性传播疾病进行鉴别。
此外,还需与固定型药疹、玫瑰糠疹、银屑病等皮肤病进行鉴别。
03规范性治疗方案03伴侣同治梅毒患者的性伴侣应同时接受检查和治疗,以防止交叉感染和复发。
01早期、足量、规则治疗梅毒的治疗应遵循早期、足量、规则用药的原则,以确保彻底治愈,防止复发和晚期梅毒的发生。
02密切随访治疗期间和治疗后应密切随访,观察病情变化,及时调整治疗方案。
治疗原则与目标药物治疗方案青霉素类药物01青霉素类药物是治疗梅毒的首选药物,包括苄星青霉素、普鲁卡因青霉素等。
对于早期梅毒,一般使用苄星青霉素单次注射;对于晚期梅毒,需要使用普鲁卡因青霉素连续注射。
头孢类药物02对于青霉素过敏的患者,可以使用头孢类药物进行治疗,如头孢曲松等。
其他药物03对于某些特殊类型的梅毒,如神经梅毒、心血管梅毒等,需要使用特殊药物进行治疗,如水剂青霉素、普鲁卡因青霉素等。
梅毒和梅毒个人史诊断标准
梅毒,是一种由梅毒螺旋体引起的性传播疾病,其病原体通过
性接触传播。
梅毒在早期可能没有明显症状,但如果不及时治疗,
会导致严重的并发症,包括心血管病变和神经系统损伤。
因此,及
早诊断和治疗梅毒至关重要。
梅毒的诊断主要依靠临床表现、实验室检查和患者的个人史。
梅毒的个人史诊断标准主要包括以下几点:
1. 性行为史,患者是否有过不安全的性行为,包括多个性伴侣、未使用避孕套等。
这些行为会增加患梅毒的风险。
2. 病史,患者是否有过类似梅毒的症状,如生殖器溃疡、皮疹、发热等。
这些症状可能是梅毒的早期表现。
3. 实验室检查,包括血清梅毒螺旋体抗体检测、暗视野镜检查
等实验室检查,这些检查可以帮助确认患者是否感染了梅毒。
综合以上几点,医生可以根据患者的个人史和实验室检查结果
来进行梅毒的诊断。
如果怀疑患者感染了梅毒,应及时进行治疗,
以防止疾病的进一步发展和传播。
总之,梅毒的个人史诊断标准是诊断梅毒的重要依据之一,患者应该诚实地向医生提供自己的性行为史和病史,以便及时发现和治疗梅毒,减少疾病对个人和社会的危害。
梅毒的诊断标准梅毒是一种由梅毒螺旋体引起的性传播疾病,其临床表现多样,诊断较为复杂。
为了准确诊断梅毒,医生需要综合患者的临床症状、实验室检查结果以及流行病学史等多方面信息。
梅毒的诊断标准主要包括以下几个方面:1. 临床症状。
梅毒的临床表现多种多样,常见的症状包括梅毒性溃疡、梅毒性疹、梅毒性斑、梅毒性瘤等。
医生在诊断梅毒时,需要仔细询问患者的病史,了解其出现的症状及病程,以便更好地判断疾病的可能性。
2. 实验室检查。
梅毒的诊断离不开实验室检查,常用的检测方法包括血清学检测和直接检测。
血清学检测包括梅毒螺旋体抗体检测和梅毒螺旋体特异抗体检测,阳性结果可以帮助确认患者是否感染了梅毒。
直接检测则是通过镜检或PCR技术来检测患者体液中的梅毒螺旋体,有助于直接观察到病原体,从而确诊梅毒。
3. 流行病学史。
患者的流行病学史也是诊断梅毒的重要依据。
医生需要了解患者的性行为史、性伴侣史以及其他可能的传播途径,以帮助确定患者是否有梅毒的感染风险。
4. 诊断标准。
根据临床症状、实验室检查和流行病学史,医生可以根据国际上通用的梅毒诊断标准来判断患者是否感染了梅毒。
这些标准包括临床诊断标准、血清学诊断标准和直接检测诊断标准,医生需要综合考虑各项指标,做出准确的诊断。
5. 注意事项。
在诊断梅毒时,医生需要注意排除其他可能引起类似症状的疾病,如皮肤病、其他性传播疾病等。
此外,对于怀孕妇女、儿童等特殊人群,诊断梅毒时需要更加慎重,以避免对患者造成不必要的伤害。
总之,梅毒的诊断是一个综合性的过程,需要医生综合考虑患者的临床表现、实验室检查结果和流行病学史等多方面信息,才能做出准确的诊断。
希望本文所述的梅毒诊断标准能够对临床医生有所帮助,提高梅毒的诊断准确率,为患者的治疗和康复提供更好的帮助。
梅毒诊断标准1 1 范围本标准规定了梅毒的诊断依据、诊断原则、诊断和鉴别诊断。
本标准适用于全国各级各类医疗、疾病预防控制机构及其工作人员对梅毒的诊断和报告。
2 2 术语和定义下列术语和定义适用于本标准。
2.1 梅毒syphilis梅毒是苍白螺旋体( Treponemapallidum )(又名梅毒螺旋体)感染人体所引起的一种系统性、慢性经典的性传播疾病,可引起人体多系统多脏器的损害,产生多种多样的临床表现,导致组织破坏、功能失常,甚至危及生命。
2.2 前带现象prozone phenomenon非梅毒螺旋体抗原试验(如RPR试验)中,有时由于血清抗体水平过高,抗原抗体比例不合适,而出现弱阳性、不典型或阴性的结果,但临床上又有典型的二期梅毒体征,将此血清稀释后再做血清学试验,出现了阳性的结果,称为“前带现象”。
3 3 缩略语下列缩略语适用于本标准。
VDRL venereal disease research laboratory 性病研究实验室(玻片试验)USR unheated serum reagin 血清不需加热的反应素(玻片试验)TRUST toluidine red unheated serum test 甲苯胺红血清不需加热试验RPR rapid plasma reagin 快速血浆反应素(环状卡片试验)FTA-ABS fluorescent treponemal antibody-absorption荧光螺旋体抗体吸收(试验)TPHA Treponema pallidum hemagglutination assay 梅毒螺旋体血凝试验TPPA Treponema pallidum particle agglutination assay梅毒螺旋体颗粒凝集试验ELISA enzyme-linked immuno-sorbent assay 酶联免疫吸附试验4 4 诊断依据4.1 一期梅毒4.1.1 流行病学史:有多性伴,不安全性行为;或性伴有梅毒感染史。
梅毒诊断标准1 1 范围本标准规定了梅毒的诊断依据、诊断原则、诊断和鉴别诊断。
本标准适用于全国各级各类医疗、疾病预防控制机构及其工作人员对梅毒的诊断和报告。
2 2 术语和定义下列术语和定义适用于本标准。
2.1 梅毒syphilis梅毒是苍白螺旋体( Treponemapallidum )(又名梅毒螺旋体)感染人体所引起的一种系统性、慢性经典的性传播疾病,可引起人体多系统多脏器的损害,产生多种多样的临床表现,导致组织破坏、功能失常,甚至危及生命。
2.2 前带现象prozone phenomenon非梅毒螺旋体抗原试验(如RPR试验)中,有时由于血清抗体水平过高,抗原抗体比例不合适,而出现弱阳性、不典型或阴性的结果,但临床上又有典型的二期梅毒体征,将此血清稀释后再做血清学试验,出现了阳性的结果,称为“前带现象”。
3 3 缩略语下列缩略语适用于本标准。
VDRL venereal disease research laboratory 性病研究实验室(玻片试验)USR unheated serum reagin 血清不需加热的反应素(玻片试验)TRUST toluidine red unheated serum test 甲苯胺红血清不需加热试验RPR rapid plasma reagin 快速血浆反应素(环状卡片试验)FTA-ABS fluorescent treponemal antibody-absorption荧光螺旋体抗体吸收(试验)TPHA Treponema pallidum hemagglutination assay 梅毒螺旋体血凝试验TPPA Treponema pallidum particle agglutination assay梅毒螺旋体颗粒凝集试验ELISA enzyme-linked immuno-sorbent assay 酶联免疫吸附试验4 4 诊断依据4.1 一期梅毒4.1.1 流行病学史:有多性伴,不安全性行为;或性伴有梅毒感染史。
4.1.2 临床表现:4.1.2.1硬下疳:潜伏期一般为2周~4周。
一般为单发,但也可多发;直径约1cm~2cm,圆形或椭圆形浅在性溃疡,界限清楚、边缘略隆起,疮面清洁;触诊基底坚实、浸润明显,呈软骨样的硬度;无明显疼痛或触痛。
多见于外生殖器部位。
4.1.2.2腹股沟或患部近卫淋巴结肿大:可为单侧或双侧,无痛,相互孤立而不粘连,质硬,不化脓破溃,其表面皮肤无红、肿、热。
4.1.3 实验室检查:4.1.3.1暗视野显微镜检查:皮肤黏膜损害或淋巴结穿刺液可查见梅毒螺旋体(见附录A)。
4.1.3.2非梅毒螺旋体抗原血清学试验:阳性。
如感染不足2周~3周,该试验可为阴性,应于感染4周后复查(见附录B)。
4.1.3.3 梅毒螺旋体抗原血清学试验:阳性(见附录B)。
4.2 二期梅毒4.2.1 流行病学史:有多性伴,不安全性行为;或性伴有梅毒感染史,或有输血史。
4.2.2 临床表现:可有一期梅毒史,病期在2年以内。
4.2.2.1皮损呈多形性,包括斑疹、斑丘疹、丘疹、鳞屑性皮损、毛囊疹及脓疱疹等,常泛发对称。
掌跖部易见暗红斑及脱屑性斑丘疹。
外阴及肛周皮损多为湿丘疹及扁平湿疣。
皮损一般无自觉症状,可有瘙痒。
口腔可发生黏膜斑。
可发生虫蚀样脱发。
二期复发梅毒,皮损局限,数目较少,皮损形态奇异,常呈环状或弓形。
4.2.2.2 全身浅表淋巴结肿大。
4.2.2.3 可出现梅毒性骨关节损害、眼损害、内脏及神经系统损害等。
4.2.3 实验室检查:4.2.3.1暗视野显微镜检查:二期皮损尤其扁平湿疣、湿丘疹及黏膜斑,易查见梅毒螺旋体(见附录A)。
4.2.3.2 非梅毒螺旋体抗原血清学试验:阳性(见附录B)。
4.2.3.3 梅毒螺旋体抗原血清学试验:阳性(见附录B)。
4.3 三期梅毒(晚期梅毒)4.3.1 流行病学史:有多性伴,不安全性行为,或性伴有梅毒感染史。
4.3.2 临床表现:可有一期或二期梅毒史。
病期2年以上。
4.3.2.1 晚期良性梅毒:皮肤黏膜损害:头面部及四肢伸侧的结节性梅毒疹,大关节附近的近关节结节,皮肤、口腔、舌咽的树胶肿,上腭及鼻中隔黏膜树胶肿可导致上腭及鼻中隔穿孔和鞍鼻。
骨梅毒,眼梅毒,其他内脏梅毒,可累及呼吸道、消化道、肝脾、泌尿生殖系、内分泌腺及骨骼肌等。
4.3.2.2 神经梅毒:可发生梅毒性脑膜炎、脑血管栓塞、麻痹性痴呆、脊髓痨等。
4.3.2.3 心血管梅毒:可发生单纯性主动脉炎、主动脉瓣闭锁不全、主动脉瘤等。
4.3.3 实验室检查:4.3.3.1 非梅毒螺旋体抗原血清学试验:阳性(见附录B)。
4.3.3.2 梅毒螺旋体抗原血清学试验:阳性(见附录B)。
4.3.3.3脑脊液检查:白细胞计数≥10×10 6 /L,蛋白量>500mg/L,且无其他引起这些异常的原因。
脑脊液VDRL试验或FTA-ABS试验阳性(见附录B)。
4.3.3.4 组织病理检查:有三期梅毒的组织病理变化(见附录C)。
4.4 隐性梅毒(潜伏梅毒)4.4.1 流行病学史:有多性伴,不安全性行为;或性伴有梅毒感染史。
4.4.2 临床表现:无任何梅毒性的症状和体征,可分为早期隐性梅毒和晚期隐性梅毒。
4.4.2.1 早期隐性梅毒:病期在2年内,根据下列标准来判断:①在过去2年内,有明确记载的非梅毒螺旋体抗原试验由阴转阳,或其滴度较原先升高达4倍或更高。
②在过去2年内,有符合一期或二期梅毒的临床表现。
③在过去2年内,有与疑似或确诊的一期或二期梅毒,或疑似早期隐性梅毒的性伴发生性接触史。
4.4.2.2晚期隐性梅毒:病期在2年以上。
无证据表明在既往2年中获得感染。
无法判断病期者亦视为晚期隐性梅毒处理。
4.4.3 实验室检查:4.4.3.1非梅毒螺旋体抗原血清学试验:对于无既往梅毒史者,非梅毒螺旋体抗原试验阳性(滴度一般在1︰8以上)。
对于有既往梅毒治疗史者,与前次非梅毒螺旋体抗原试验结果相比,本次试验结果阳转或其滴度升高4倍或更高(见附录B)。
4.4.3.2 梅毒螺旋体抗原血清学试验:阳性(见附录B)。
4.4.3.3 脑脊液检查:无异常发现。
4.5 胎传梅毒(先天梅毒)4.5.1 流行病学史:生母为梅毒患者或感染者。
4.5.2 临床表现:4.5.2.1早期胎传梅毒:一般在2岁以内发病,类似于获得性二期梅毒,发育不良,皮损常为水疱- 大疱、红斑、丘疹、扁平湿疣;梅毒性鼻炎及喉炎;骨髓炎、骨软骨炎及骨膜炎;可有全身淋巴结肿大、肝脾肿大、贫血等。
4.5.2.2晚期胎传梅毒:一般在2岁以后发病,类似于获得性三期梅毒。
出现炎症性损害(间质性角膜炎、神经性耳聋、鼻或腭树胶肿、克勒顿关节、胫骨骨膜炎等)或标记性损害(前额圆凸、马鞍鼻、佩刀胫、胸锁关节骨质肥厚、赫秦生齿、口腔周围皮肤放射状裂纹等)。
4.5.2.3胎传隐性梅毒:即胎传梅毒未经治疗,无临床症状,梅毒血清学试验阳性,脑脊液检查正常,年龄小于2岁者为早期胎传隐性梅毒,大于2岁者为晚期胎传隐性梅毒。
4.5.3 实验室检查:4.5.3.1暗视野显微镜检查:在早期胎传梅毒儿的皮肤黏膜损害或胎盘中可查到梅毒螺旋体(见附录A)。
4.5.3.2非梅毒螺旋体抗原血清学试验:阳性(见附录B),其抗体滴度等于或高于母亲4倍及以上。
但低于该值并不排除胎传梅毒。
应取婴儿血进行检测,而不是脐带血。
4.5.3.3梅毒螺旋体抗原血清学试验:阳性(见附录B)。
应取婴儿血进行检测,而不是脐带血。
5 5 诊断原则应根据流行病学史、临床表现及实验室检查等进行综合分析,作出判断。
6 6 诊断6.1 一期梅毒6.1.1 疑似病例:应同时符合4.1.1,4.1.2和4.1.3.2项。
6.1.2 确诊病例:应同时符合疑似病例的要求和4.1.3.1、4.1.3.3中的任一项。
6.2 二期梅毒6.2.1 疑似病例:应同时符合4.2.1,4.2.2和4.2.3.2项。
6.2.2 确诊病例:应同时符合疑似病例的要求和4.2.3.1、4.2.3.3中的任一项。
6.3 三期梅毒(晚期梅毒)6.3.1 疑似病例:应同时符合4.3.1,4.3.2中的任一项和4.3.3.1项。
6.3.2确诊病例:应同时符合疑似病例的要求和4.3.3.2、4.3.3.3、4.3.3.4中的任一项。
6.4 隐性梅毒(潜伏梅毒)6.4.1 疑似病例:应同时符合4.4.1,4.4.2和4.4.3.1项。
6.4.2 确诊病例:应同时符合疑似病例的要求和4.4.3.2、4.4.3.3项。
6.5 胎传梅毒(先天梅毒)6.5.1 疑似病例:应同时符合4.5.1,4.5.2和4.5.3.2项。
6.5.2 确诊病例:应同时符合疑似病例的要求和4.5.3.1、4.5.3.3中的任一项。
7 7 鉴别诊断7.1 一期梅毒7.1.1硬下疳:需与软下疳、生殖器疱疹、性病性淋巴肉芽肿、糜烂性龟头炎、白塞病、固定型药疹、癌肿、皮肤结核等发生在外阴部的红斑、糜烂和溃疡鉴别。
7.1.2梅毒性腹股沟淋巴结肿大:需与软下疳、性病性淋巴肉芽肿引起的腹股沟淋巴结肿大,以及转移癌肿鉴别。
7.2 二期梅毒7.2.1梅毒性斑疹:需与玫瑰糠疹、银屑病、扁平苔藓、手足癣、白癜风、花斑癣、药疹、多形红斑、远心性环状红斑等鉴别。
7.2.2梅毒性丘疹和扁平湿疣:需与银屑病、体癣、扁平苔藓、毛发红糠疹、尖锐湿疣等鉴别。
7.2.3 梅毒性脓疱疹:需与各种脓疱病、脓疱疮、臁疮、雅司病、聚合性痤疮等鉴别。
7.2.4黏膜梅毒疹:需与传染性单核细胞增多症、地图舌、鹅口疮、扁平苔藓、化脓性扁桃体炎等鉴别。
7.2.5梅毒性脱发:需与斑秃鉴别。
7.3 三期梅毒7.3.1结节性梅毒疹:需与寻常狼疮、结节病、瘤型麻风等鉴别。
7.3.2树胶肿:需与寻常狼疮、瘤型麻风、硬红斑、结节性红斑、小腿溃疡、脂膜炎、癌肿等鉴别。
7.3.3神经梅毒:梅毒性脑膜炎需与结核性脑膜炎、隐球菌性脑膜炎、钩端螺旋体病引起的脑膜炎等相鉴别。
脑膜血管梅毒需与各种原因引起的脑卒中相鉴别。
麻痹性痴呆需与脑肿瘤、动脉硬化、阿尔茨海默病(老年性痴呆)、慢性酒精中毒和癫痫发作等相鉴别。
脊髓痨需与埃迪(Adie)综合征、糖尿病性假脊髓痨等鉴别。
7.3.4心血管梅毒:梅毒性主动脉瘤需与主动脉硬化症相鉴别。
梅毒性冠状动脉病需与冠状动脉粥样硬化相鉴别。
梅毒性主动脉瓣闭锁不全需与感染性心内膜炎、先天性瓣膜畸形等引起的主动脉瓣闭锁不全相鉴别。
附录 A(规范性附录)梅毒螺旋体暗视野检查A.1 原理暗视野映光检查是采用一个特殊的聚光器,分为干系和湿系两种,其中央均为黑漆所遮蔽,仅在圆周边留有光线斜角处,光线只可从其圆周边缘斜角射到载玻片上。
梅毒螺旋体检查一般采用湿系聚光器。
倘若斜射光线遇到载玻片上的物体,如螺旋体等,物体会发光显现。