川崎病诊断治疗新进展讲解学习共60页文档
- 格式:ppt
- 大小:4.34 MB
- 文档页数:60

川崎病的诊断和治疗进展摘要】川崎病是一种好发于5岁儿童、病因未明的全身性血管综合征,1967年有日本的川崎富作医生首先描述,并命名为“皮肤黏膜淋巴结综合征”。
本文重点阐述诊断主要依据和治疗上的新进展。
【关键词】川崎病诊断治疗新进展【中图分类号】R75 【文献标识码】A 【文章编号】1672-5085(2013)49-0194-01川崎病又称皮肤黏膜淋巴结综合征,以全身性中小动脉炎性病变为主要病理改变的急性热性发疹性疾病。
最严重的危害是冠状动脉损伤所引起的冠脉扩张和冠状动脉瘤的形成,是儿童期后天性心脏病的主要病因之一。
发病年龄以婴幼儿多见,80%在5岁以下,成人罕见。
男多于女,男:女约为1.5:1。
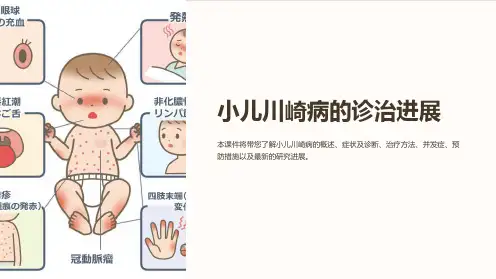
一、川崎病的诊断标准不明原因发热5天以上,伴下列5项临床表现中4项者,排除其他疾病后,即可诊断为川崎病:(1)周围肢体的变化:急性期掌跖红斑,手足硬性水肿;恢复期指趾端膜状脱皮;(2)多形性红斑;(3)眼结合膜充血,非化脓性;(4)唇充血皲裂,口腔黏膜弥漫充血,舌乳头呈草莓舌;(5)颈部非化脓性淋巴结肿大。
本病诊断主要依据临床主要表现,除发热为必备条件外,上述其他5项主要表现中具备4项者即可诊断本病。
如5项主要表现只具备3项或3项以下,则需经超声心动图证实有冠状动脉扩张或冠状动脉瘤,亦可诊断。
二、治疗进展尽管对川崎病的某些治疗原理仍不十分清楚,但临床试验已经建立有效治疗方法。
(一)急性期治疗的目的控制全身非特异性血管炎症,防止冠状动脉瘤形成及血栓阻塞。
1.水杨酸类使用较大剂量阿司匹林:30-50mg/kg/天,分3次口服(日本)50-100mg/kg/天,分4次口服(美国心脏协会)热退后36-48小时使用小剂量阿斯匹林(3-5mg/kg/天),如冠脉正常则使用6-8周;如有冠脉损害者需服至冠状动脉内经恢复在3mm以下。
30-50mg/kg/天,分2-3次口服,热退后3天逐渐减量,约两周减量至3-5mg/kg,维持6-8周。


川崎病诊断与治疗进展摘要:川崎病(KD),亦即皮肤黏膜淋巴结综合征,是一种急性发热红疹疾病,常见于学龄前儿童,尤其多见于一至两周岁的婴儿。
婴幼儿的全身中小血管出现炎症,容易引起冠状动脉的扩张以及动脉瘤。
病发严重时,甚至会引起缺血性心脏病,导致婴幼儿猝死。
目前,不典型川崎病和不完全型川崎病缺乏特征性诊断指标和明显的临床病症,因此难以在早期发现川崎病,尽早进行对症治疗仍有难度。
川崎病临床诊断和治疗亟需完善。
近几年来,临床上对川崎病患者进行丙种球蛋白(IVIG)以及多种激素治疗实验,目前取得了不错的效果,但是尚未进行广泛性推广。
本文是对川崎病诊断和最新的治疗进展进行简要综述。
关键词:川崎病;诊断;治疗;进展前言川崎病(KD),亦即皮肤黏膜淋巴结综合征,是一种急性发热红疹疾病,常见于学龄前儿童婴幼儿的全身中小血管出现炎症,容易引起冠状动脉的扩张以及冠状动脉瘤。
病发严重时,甚至会引起缺血性心脏病,导致婴幼儿猝死。
需要尽早确诊并对患儿进行治疗,如果治疗时机得到延误,会增加川崎病患者其他并发症的可能性。
由此可见,早期诊断对于治疗川崎病来说非常重要。
治疗手段上来看,目前丙种球蛋白(IVIG)和阿司匹林(ASA)是临床治疗的常见药物,有着较好的治疗效果。
但是,对于丙种球蛋白不敏感的患儿来说,仍然难以治疗【1】。
新的研究表明,使用丙种球蛋白联合肿瘤坏死因子以及糖皮质激素等进行治疗也具有效用,可以抑制冠状动脉瘤的产生【2】。
根据研究成果正在探究新的治疗方案,笔者将详细介绍有关川崎病诊断和治疗的新进展。
一、川崎病的临床诊断(一)完全型川崎病(CKD)的临床诊断完全型川崎病的诊断来源于二十世纪七十年代,日本的川崎病研究委员会首次制定该病的诊断标准,一直到第七次世界川崎病研讨会进行了五次修改。
每一次修改都对川崎病的诊断标准进行了改进,目前临床上通用的是第五版诊断标准。
如患儿持续发热超过5天以上(包括治疗后5天内退热)并出现:第一,婴幼儿的眼部球结膜充血(没有其他渗出物);第二,婴幼儿的嘴唇发红、舌部如草莓状、口腔黏膜弥漫性充血;第三,出现红斑、皮疹;第四,婴幼儿的手脚出现干硬肿胀、手指或脚趾末端充血或甲床皮肤移行处膜状脱皮;第五,出现颈部淋巴结肿大(非化脓性),多数为单侧,淋巴结直径>1.5 cm。

川崎病治疗新进展川崎病又称皮肤粘膜淋巴结综合征,是一种以全身性中、小动脉炎性病变为主要病理改变的热性发疹性疾病。
急性期联合应用丙种球蛋白和阿司匹林是川崎病的首选治疗方案。
对于糖皮质激素的使用临床尚有争议。
恢复期治疗以抗凝,溶栓为主。
严重冠状动脉病变可采用外科及介入治疗。
标签:川崎病;治疗;新进展川崎病(kawasaki Disease,KD)是一种以全身性中、小动脉炎性病变为主要病理改变的热性发疹性疾病。
80%发生于5岁以下儿童。
1岁以下川崎病病例逐渐增多。
本病具有自限性,严重的会导致冠状动脉病变,影响患儿的预后。
现将川崎病近10年在诊断、治疗以及跟踪方面的进展综述如下。
1 急性期KD的治疗主要目的是控制全身非特异性血管炎,防止冠状动脉损害(CAL)的发生。
1.1 静脉注射免疫球蛋白(IVIG)输注IVIG的方法主要有三种:(1)5天疗法:IVIG 400 mg/(kg·d),2~3 h 内静脉输入,连用5 d;(2)IVIG 1.0 g/kg,于4~6 h内静脉输入;(3)IVIG 2.0 g/kg,于10~12 h内静脉输入。
静脉应用丙种球蛋白对KD具有很好的疗效,发病早期应用不但能够有效缓解急性症状,还可以预防和治疗冠状动脉病变,三种治疗方法均可预防CAL发生。
但在热退时间、手足症状消退时间、平均住院时间等方面,2.0 g/kg为最佳疗法[1],且在预防冠状动脉病变方面效果明显。
使用IVIG的最佳时机:应在发病后10 d内给予,如有可能,应尽量在7 d内给予疗效更好。
西班牙有文章报道[2],IVIG 2.0 g/kg,在发病的5~8 d内给予,效果更好。
如48~72 h内再次发烧或原因不明时可再给一次。
有观察研究显示,KD如不经任何治疗,其CAA发生率可高达25%[3-4]。
IVGG治疗后,尽管冠脉瘤的发生率降至3%~5%[5],但是国外最新文章表示,急性血管炎、心肌炎、心瓣膜炎有可能成为后遗症,这些后遗症造成的损害有可能在儿童发育至某一阶段后出现[6]。



川崎病诊治新进展马江妮 (专业:儿科)川崎病( Kawasaki disease, KD)于1967年由日本的川崎富首次报道,曾被称为皮肤粘膜淋巴结综合征(MCLS),是一种急性、自限性的全身血管炎,主要累及婴儿和年幼的儿童,易并发冠脉损害。
自1970年以来,世界各国均有发生,以亚洲人发病率为高。
在日本和韩国,KD已经取代风湿热成为儿童获得性心脏病的最常见疾病。
KD的病因目前尚不明确,尽管流行病学资料提示可能与感染有关,比如立克次体、葡萄球菌、链球菌、支原体、反转录病毒等,但均未能证实。
已经证实的是本病急性期存在以免疫活化细胞激活为主要改变的免疫调节异常。
目前,在川崎病诊断标准的制定以及治疗方案的探索方面已经积累了丰富的经验,现就近年来的研究进展总结如下:1.流行病学自日本首例报道后,我国台湾和大陆也分别于1976年和1978年报道KD。
近30年来,KD发病率有逐年上升的趋势。
研究表明,KD发病率存在明显的地区和种族差异,从高到的排列依次为:日本(2002年151.2/10万)、韩国(2002年95.5/10万)、中国台湾地区(66/10万)和中国香港地区(39/10万).中国大陆和欧美尚无全国性的调查资料。
KD具有明显的年龄、性别、季节、种族、环境因素和遗传特征。
年龄以5岁以下居多,约占84%-86%,10岁以上少见。
男性多于女性,男女比约为1.5-1.8 :1。
KD不是遗传性疾病,但具有明显地遗传易感性,在日本1999—2000年发病的14163例KD患儿中有33位父母曾患KD,而且这些父母的子女KD再发和同胞患病的发病率分别是另一组的5倍到6倍。
另外,环境因素也起着重要作用,KD患儿发病常有上呼吸道或消化道感染等前驱症状,提示可能与感染有关,但至今未发现有传染现象。
美国的地区调查显示,KD与湿度过高增加呼吸道感染的机会有关。
本病再发率约为1%-3.0%。
冠状动脉病变是KD的主要并发症。
目前,本病已成为儿童后天性心脏病的主要原因。

川崎病的诊断与治疗进展关键词皮肤黏膜淋巴结综合征诊断治疗进展川崎病(KD)是一种以全身血管炎为主要病变的儿童急性发热出疹性疾病,1967年由日本学者川崎富作首先报告。
诊断标准几经修订,目前多沿用日本2002年修订的第5版诊断标准;治疗目的是控制全身血管炎性反应,防止冠状动脉瘤及血栓栓塞;阿司匹林仍为本病首选药物,静脉注射丙种球蛋白,国际上推荐单剂为2g/kg,国内有报道单剂1g/kg也可达到同样效果;关于糖皮质激素治疗,目前尚有不同看法,虽不是治疗禁忌,但也不是首选用药。
川崎病(KD)又称皮肤黏膜淋巴结综合征是自限性疾病,但预后及其严重程度取决于心血管是否受损,尤其是冠状动脉病变。
近年来,尽管在KD治疗上获得了诸多进展,但仍有众多问题有待探讨。
如KD是否必须应用糖皮质激素和KD静脉注射人血丙种球蛋白(IVIG)的剂量问题等。
病因本病病因未明,由于有发热、皮疹、淋巴结肿大,且有一定的流行性、地方性,与某些感染性疾病相似,急性期又存在明显免疫障碍,早期应用大剂量IVIG 治疗有效,推测属于感染——免疫性疾病,但尚未证实。
近年来有关细菌(葡萄球菌,链球菌)毒素介导学说[1]、感染免疫介导学说[2]等均有报道,但更趋向于感染、遗传易感及细菌超抗原介导学说[3]。
由于病因未明,给临床诊治研究及预防治疗工作带来诸多困难。
诊断日本KD研究委员会1987年修订标准:①发热持续5天以上,抗生素治疗无效;②病初手脚实性肿胀和恢复期指(趾)端膜状脱皮;③皮疹,主要为躯干多发性红斑,但无结痂及疱疹;④双眼结膜一过性充血,但无渗出物;⑤口唇鲜红、干裂、出血、口腔及目腔黏膜弥散性充血,有杨梅舌;⑥急性非化脓性颈淋巴结大,直径>1.5cm。
具备以上5项即可诊断本病,如果存在冠状动脉病变,则具备4项也可确诊。
第3届国际KD会议修订的诊断标准:发热持续5天以上;①肢体末端变化,在急性期有手足硬性水肿,掌跖及指(趾)端有红斑;在恢复期甲床皮肤移行处有膜样脱皮。

