微小病变肾病
- 格式:ppt
- 大小:2.01 MB
- 文档页数:49

微小病变性肾病的饮食1、钠盐摄入:水肿时应进低盐饮食,以免加重水肿,一般以每日食盐量不超过2g为宜,禁用腌制食品,少用味精及食碱,浮肿消退,血浆蛋白接近正常时,可恢复普通饮食。
2、蛋白质摄入:肾病综合征时,大量血浆蛋白从尿中排出,人体蛋白降低而处于蛋白质营养不良状态,低蛋白血症使血浆胶体渗透压下降,致使水肿顽固难消,机体抵抗力也随之下降,因此在无肾功能衰竭时,其早期,极期应给予较高的高质量蛋白质饮食(1~1.5g/kg*d),如鱼和肉类等.此有助于缓解低蛋白血症及随之引起的一些合并症.但高蛋白饮食可使肾血流量及肾小球滤过率增高,使肾小球毛细血管处于高压状态,同时摄入大量蛋白质也使尿蛋白增加,可以加速肾小球的硬化.因此,对于慢性,非极期的肾病综合症患者应摄入较少量高质量的蛋白质(0.7~1g/kg*d),至于出现慢性肾功能损害时,则应低蛋白饮食(0.65g/kg*d)。
3、脂肪摄入:肾病综合征患者常有高脂血症,此可引起动脉硬化及肾小球损伤,硬化等,因此应限制动物内脏,肥肉,某些海产品等富含胆固醇及脂肪的食物摄入。
4、微量元素的补充:由于肾病综合征患者肾小球基底膜的通透性增加,尿中除丢失大量蛋白质外,还同时丢失与蛋白结合的某些微量元素及激素,致使人体钙,镁,锌,铁等元素缺乏,应给予适当补充.一般可进食含维生素及微量元素丰富的蔬菜,水果,杂粮等予以补充。
二、肾病综合征蛋白转阴,无浮肿病友饮食:1、主食摄入:馒头,米饭等正常饮食摄入量。
2、钠盐摄入:按正常口味或清淡饮食。
3、优质蛋白摄入:按1.0~1.2g/(公斤体重,每天),每天约需:1个蛋清/1两瘦肉/半杯牛奶。
4、常用可食蔬菜:豆腐,大白菜,大葱(调味),甘蓝,蕨菜,榆钱,方瓜,佛手瓜,绿豆芽,红心甘薯,芸豆,葫芦,四季豆,丝瓜,茄子,卷心菜,洋葱,冬瓜,南瓜,西葫芦,黄瓜,小白菜,萝卜,苦菜,豆角,辣椒(调味),芋头,扁豆,胡萝卜,茼蒿,蒜黄,蒜苔,芹菜,韭菜,莴苣,菜花,西红柿,甜柿椒,豆芽,生菜,油菜,山药,藕,榨菜,大蒜(调味),姜,苜蓿,苦瓜,菠菜,雪里红,干木耳,银耳,荠菜,土豆。

微小病变型肾病微小病变型肾病是一种常见的肾脏疾病,其特点是肾小球的轻微病变和尿蛋白量的增加。
本文将就微小病变型肾病的病因、症状、诊断和治疗等方面进行详细介绍。
一、病因微小病变型肾病是一种原因不明的疾病,目前认为可能与免疫系统异常有关。
免疫系统的异常会导致肾小球滤过膜的病理变化,从而引发肾病。
此外,感染、药物、肿瘤等因素也可能与微小病变型肾病的发生有一定关系。
二、症状微小病变型肾病的症状比较隐匿,常常表现为尿蛋白量的增加。
初期患者可能没有任何不适感,但通过尿液检查发现尿蛋白量升高。
随着病情进展,患者可能出现肿腿、全身水肿、血压升高等症状,并逐渐出现贫血、血尿等表现。
三、诊断诊断微小病变型肾病需要综合临床表现、病史、实验室检查以及肾脏组织病理学检查等进行判断。
常见的检查项目有尿常规检查、24小时尿蛋白定量、血肌酐测定、肾活检等。
四、治疗针对微小病变型肾病,治疗的关键是控制蛋白尿和保护肾功能。
常用的治疗方法包括以下几个方面:1. 药物治疗:常用的药物有ACEI(血管紧张素转换酶抑制剂)和ARB(血管紧张素受体拮抗剂),这类药物可以降低血压、减少蛋白尿,并对肾脏有保护作用。
2. 营养支持:合理的饮食对于微小病变型肾病患者的治疗很重要。
建议减少食盐的摄入,限制蛋白质的摄入量,并增加水果和蔬菜的摄入。
3. 控制病因:对于引起微小病变型肾病的潜在病因,如感染、药物等,应及时进行治疗或停用。
4. 对症治疗:针对肾功能不全、高血压、贫血等症状,可进行对症治疗,控制病情的进展。
五、预后微小病变型肾病的预后较为良好,但也有一部分患者可能会病情进展,最终发展为肾功能衰竭。
因此,在治疗过程中需要密切监测患者的肾功能、尿常规、血压等指标,及时调整治疗方案。
六、预防目前尚无针对微小病变型肾病的特效预防措施,但可通过合理饮食、增强锻炼、预防感染等方式降低发病风险。
综上所述,微小病变型肾病是一种常见的肾脏疾病,主要表现为肾小球的轻微病变和尿蛋白量的增加。

肾病综合征常见病理类型有哪些肾病综合症,有原发性以及继发性之分,而我们都知道这种病理类型各不相同,所以面对这种情况,采取的治疗以及生活当中,需要注意的问题也是有不同的,那么下面我们来分析一下,肾病综合征的病理类型,只有科学地认识这些常识,了解他的差异和区别,才可以正确有效的治疗预防。
1.微小病变性肾病(MCN):光镜下肾小球基本正常,近曲小管上皮细胞脂肪变性,免疫荧光阴性是本病特征之一。
电镜下可见上皮细胞足突广泛融合,伴上皮细胞空泡变性,微绒毛形成,无电子致密物沉积。
本型多见于少年儿童,水肿常为首要临床表现,几乎所有病例均呈肾病综合征或大量蛋白尿,镜下血尿发生率低,不出现肉眼血尿。
本病对激素敏感,反复发作可转为局灶节段性肾小球硬化。
2.系膜增生性肾小球肾炎(MsPGN):光镜下早期以系膜细胞增生为主,后期系膜基质增多,肾小球所有小叶受累程度一致,依其增生程度可将其分为轻、中、重3度。
Masson染色有时于系膜区及副系膜区可见到嗜复红沉积物。
免疫荧光检查可将其分为IgA肾病及非IgA肾病。
前者以IgA沉积为主,常伴有C3沉积,后者以IgM或IgG沉积为主。
电镜于系膜区及内皮下可见到电子致密物。
本型肾病综合征多见于青少年,临床表现多样,血尿IgA肾病的发生率高于非IgA肾病。
3.局灶节段性肾小球硬化(FSGS):肾小球局灶性节段性损害,影响几个肾小球(即局灶损害)和肾小球的部分小叶(即节段损害),常从皮质深层近髓质部位肾小球开始,硬化部位通常与邻近的肾小囊壁粘连,玻璃样物质特征性地存在于受损毛细血管袢的内皮细胞下。
免疫荧光示局灶硬化处lgM和C3不规则、团块状或结节状沉积。
电镜可见大部分或全部肾小球广泛融合,内皮细胞下及系膜区有电子致密物沉积。
本病好发于青少年,男多于女,血尿发生率很高,并可见肉眼血尿,对糖皮质激素及细胞毒药物不敏感,小儿及对糖皮质激素治疗有反应者预后相对较好。
很多的疾病有不同的类型,但是有的时候它的一些症状是相似的,所以才会让人们在治疗的过程当中,产生混淆而耽误了科学的治疗时间,所以希望大家对这些常识,要有科学的认识和了解,尽量减少这种问题给自己产生的不利影响。

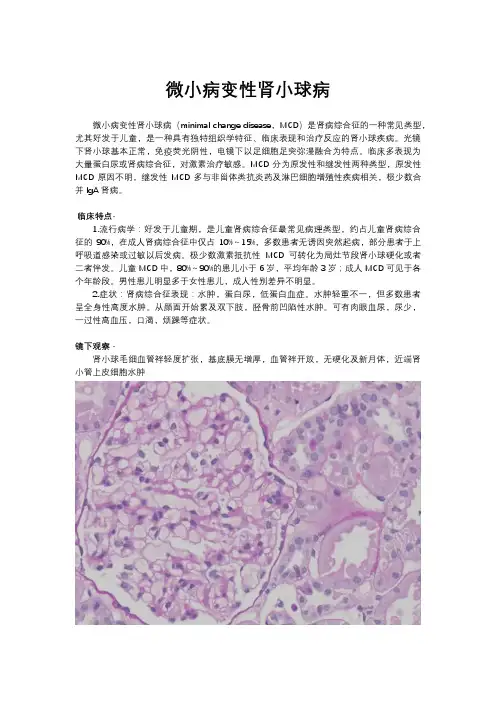
微小病变性肾小球病微小病变性肾小球病(minimal change disease,MCD)是肾病综合征的一种常见类型,尤其好发于儿童,是一种具有独特组织学特征、临床表现和治疗反应的肾小球疾病。
光镜下肾小球基本正常,免疫荧光阴性,电镜下以足细胞足突弥漫融合为特点。
临床多表现为大量蛋白尿或肾病综合征,对激素治疗敏感。
MCD分为原发性和继发性两种类型,原发性MCD原因不明,继发性MCD多与非甾体类抗炎药及淋巴细胞增殖性疾病相关,极少数合并IgA肾病。
临床特点·1.流行病学:好发于儿童期,是儿童肾病综合征最常见病理类型,约占儿童肾病综合征的90%,在成人肾病综合征中仅占10%~15%,多数患者无诱因突然起病,部分患者于上呼吸道感染或过敏以后发病。
极少数激素抵抗性MCD可转化为局灶节段肾小球硬化或者二者伴发。
儿童MCD中,80%~90%的患儿小于6岁,平均年龄3岁;成人MCD可见于各个年龄段。
男性患儿明显多于女性患儿,成人性别差异不明显。
2.症状:肾病综合征表现:水肿,蛋白尿,低蛋白血症。
水肿轻重不一,但多数患者呈全身性高度水肿。
从颜面开始累及双下肢,胫骨前凹陷性水肿。
可有肉眼血尿,尿少,一过性高血压,口渴,烦躁等症状。
镜下观察·肾小球毛细血管袢轻度扩张,基底膜无增厚,血管袢开放,无硬化及新月体,近端肾小管上皮细胞水肿肾小球系膜轻度增生,近端肾小管上皮细胞水肿,其余无明显异常近端肾小管上皮细胞水肿,间质无明显炎症细胞浸润鉴别诊断·1弥漫轻度系膜增生性肾小球肾炎:临床上一般无大量蛋白尿,或仅有少量蛋白尿,多不表现为肾病综合征。
病理学上肾小球病变较轻,仅有轻度的系膜增生,无硬化,血管袢基底膜无增厚,无双轨、钉突等表现。
免疫病理示系膜区高强度的IgG、IgM、C3沉积。
电镜下系膜区有电子致密物,足细胞可节段融合而非弥漫融合。
2 IgM肾病:光镜下肾小球系膜细胞及基质增生,基底膜无明显病变。
微小病变性肾病的病因治疗与预防微小病变性肾病(Minimalchangenephropathy)又称类脂性肾病,是导致肾病综合征最常见的疾病之一。
约占儿童原发性肾病综合征的75%%,约占8岁以下儿童肾病综合征的70%~80%..在成人中也很少见,占16岁以上原发性肾病综合征患者的15岁%~20%。
是什么导致了微小病变性肾病:微小病变性肾病的发病机制尚不清楚,其特点是肾小球毛细血管壁阴电荷的损失。
这种疾病也可以发生在肾移植中,因此它支持体液因子的观点,这些因素可能会在循环血液中消耗肾小球阴电荷。
后者损害了肾小球的电荷屏障,产生选择性蛋白尿。
此外,何杰金病并发的微小病变性肾病对类固醇和烷化剂有效。
切除受累淋巴结后,肾病可迅速缓解,部分患者麻疹等病毒感染也缓解,提示T淋巴细胞功能异常,由其产生的一些淋巴因子加了肾小球毛细血管壁的渗透性。
但该物质尚未得到明确证实。
1.儿童高峰年龄为2~6岁,成人以30~在40岁以上患者的肾病综合征中,微小病变性肾病的发病率也很高。
儿童中男性是女性的两倍,成人男性和女性的比例基本相似。
大约三分之一的患者在患病前可能有上呼吸道或其他感染。
大多数疾病都很紧急。
典型病例的首发症状多为明显的肾病综合征,占儿童肾病综合征的90%%,成人的20%,血压正常。
2、20%患者可以看到不同程度的镜下血尿。
随着年龄的增长,镜下血尿的发生率也会增加。
特别是在60岁以上的患者中,由于肾间质炎症、纤维化和血管疾病,镜下血尿的发生率较高,但肉眼血尿很少见。
由于低血容量和肾灌注量下降,约三分之一的患者在第一次就诊时可能会有肾小球滤过率下降,尿沉淀物检查无细胞或管型,严重病例24小时尿蛋白可超过40。
g。
3.尿蛋白是儿童患者典型的高选择性蛋白尿,主要包括白蛋白和少量聚合物蛋白,如IgG,α2-巨球蛋白,C3.成年人表现不同。
60岁以上老年患者的微小病变性肾病可表现为非选择性蛋白尿,常伴有高血压和肾小球滤过率下降。



微小病变性肾病【概述】微小病变性肾病(Minimal change nephropathy)又称类脂性肾病,是导致肾病综合征的最常见疾病之一。
约占儿童原发性肾病综合征的75%,约占8岁以下儿童肾病综合征的70%~80%。
在成人中也不少见,占16岁以上原发性肾病综合征病人的15%~20%。
【治疗措施】在激素和现代抗生素应用以前,其自发性缓解估计在25%~40%。
由于感染和栓塞并发症,当时儿童患者的5年死亡率超过50%,目前大约在7%~12%;在对激素敏感儿童病例中,则小于2%。
激素治疗常规剂量儿童为每日强的松60mg/m2,成人强的松40~60mg/日,然后在4~6个月内逐渐减量。
90%的儿童在4周内有效,90%的成人在8周内有效。
如治疗后仍有大量蛋白尿,应加用免疫抑制剂。
对激素敏感者,大约50%可保持尿蛋白阴性或减药、停药后复发,但最后大多数病人可缓解。
另50%患者经常复发或呈激素依赖性(指需较大剂量激素维持始可控制蛋白尿),此时常伴有激素的副反应,在儿童患者更为明显。
每日加用环磷酰胺2~3mg/kg(儿童每日75mg/m2)治疗8~12周,可延长激素敏感患者的缓解期。
由于细胞毒药物对性腺毒性、致畸胎作用及其他毒性反应,仅在肾病和激素副反应均严重时才子应用。
应用激素有效,但反复发作或对激素有依赖性,又无指针加用细胞毒制剂环磷酸胺时,可选用环孢素A,3.5~4mg/(kg·d),口服,4个月后,大多数患微小病变性肾病的病人的肾病综合征可以完全缓解,显著减少激素剂量。
微小病变性肾病引起的肾病综合征经上述积极治疗不能缓解时,必须注意有无下列情况:①控制或去除体内的感染病灶,特别应寻找隐匿性感染灶。
②肾静脉血栓形成,及时作CT检查,确诊患有肾静脉血栓形成时可全身应用尿激酶4~8万u/d,加于0.9%氯化钠40ml,每天1~2次静脉注射。
也可作股动脉穿刺插管在肾静脉血栓形成一侧的肾动脉内于1小时内分注给尿激酶,总剂量为20万,以后再口服潘生丁25mg,每天3次,华福林2.5mg,每天1次。

第二节微小病变性肾病一、概述微小病变性肾病(minimal change disease,MCD)是临床表现为肾病综合征,光镜下肾小球结构基本正常,电镜下以足细胞足突广泛消失为主的一类肾小球疾病,因肾小管上皮细胞内可有脂质沉积,也称类脂性肾病(Lipoid nephrosis)。
好发于儿童,占80%左右。
成人微小病变性的肾病综合征发病率约为20%。
老年人所占比重略有上升,60岁后发病率又呈一小高峰。
国外资料显示老年肾病综合征中主要类型为膜性肾病(25%~54%)和微小病变性肾病(15%~20%),目前国内有资料统计为膜性肾病占老年肾病综合征的46.2%,其次则为微小病变性肾病16.2%。
二、病理肉眼可见肾脏肿胀,颜色苍白。
光镜下肾小球无明显改变,可仅有轻度的系膜增生。
由于近曲小管对脂蛋白的重吸收,近曲小管上皮细胞可有脂肪变性。
肾间质无明显异常,全身水肿较严重时可出现肾间质水肿。
免疫荧光阴性,偶见IgM及补体C3在系膜区呈微弱阳性。
肾小球内一般无电子致密物沉积,有弥漫性脏层上皮细胞足突消失,胞体肿胀,胞质内可有空泡形成,细胞表面微绒毛增多。
经肾上腺皮质激素治疗,足细胞的改变可恢复正常。
三、病因微小病变性肾病根据病因不同,可以分为原发性、家族遗传性和继发性三类。
其中继发性微小病变性肾病多与药物、感染、肿瘤、过敏等有关。
老年患者应更加注意继发性因素,如各系统肿瘤(胃肠道肿瘤、淋巴瘤、肺癌)、慢性感染、药物史(NSAIDs、干扰素、利福平)。
NSAIDs通过抑制COX来抑制花生四烯酸转变为PG和血栓素,COX-2在人体肾脏表达并对肾脏发育及肾小球正常功能起保护作用,对于COX的抑制使对肾脏有保护作用的PG减少。
由于NSAIDs具有抗炎、抗风湿、解热镇痛等作用,在老年人中特别是类风湿关节炎、骨性关节炎患者中使用较广泛,对于各种发热及疼痛的缓解应用也较普遍,因此增大了继发性肾病综合征的几率,成为老年继发性MCD的主要原因。

微小病变型肾病病情说明指导书一、微小病变型肾病概述微小病变型肾病(minimal change disease,MCD)的病因尚不明确,其是导致肾病综合征的重要病因之一。
患者会突然出现水肿(起始于颜面部,后扩展至全身,并会随身体姿势而改变)、泡沫尿、厌食,部分患者还会出现呼吸困难、胸部不适、关节痛等。
检查会发现大量蛋白尿、低白蛋白血症、高脂血症,一般没有高血压和肉眼血尿,肾功能一般正常。
此病多见于儿童,但成人也有发生,主要依据经验和病理检查诊断。
使用糖皮质激素治疗,预后较好,但容易复发。
英文名称:minimal change disease,MCD其它名称:微小病变性肾小球病、类脂性肾病相关中医疾病:暂无资料。
ICD 疾病编码:暂无编码。
疾病分类:暂无资料。
是否纳入医保:部分药物、耗材、诊治项目在医保报销范围,具体报销比例请咨询当地医院医保中心。
遗传性:无遗传相关性发病部位:肾脏常见症状:水肿、泡沫尿、乏力、反复感染主要病因:确切病因尚不明确,可能与感染、药物、肿瘤、免疫等有关。
检查项目:体格检查、血常规检查、血生化检查、尿常规检查、24小时尿蛋白定量检测、肾穿刺活组织检查、免疫学检查重要提醒:此病容易复发,因此在日常生活中要注意严格遵医嘱做好。
临床分类:1、基于病因分类(1)原发性微小病变肾病病因尚不明确的微小病变型肾病。
(2)继发性微小病变肾病药物、感染、肿瘤、过敏等因素可导致患者出现继发性微小病变肾病。
2、基于激素的治疗反应分类(1)激素敏感型以泼尼松足量治疗≤4周,尿蛋白转阴者。
(2)激素耐药型以泼尼松足量治疗>4周,尿蛋白仍阳性者。
可分为初治耐药和迟发耐药。
后者指激素治疗1次或多次缓解后,再次激素治疗>4周尿蛋白仍阳性者。
(3)激素依赖型对激素敏感,但连续两次减量或停药2周内复发者。
二、微小病变型肾病的发病特点三、微小病变型肾病的病因病因总述:原发性微小病变型肾病的病因尚不明确,目前主要的研究学说有:T 细胞功能紊乱学说、循环因子致病学说、B 细胞免疫相关理论和足细胞功能紊乱等。
【疾病名称】微小病变型肾病【英文名称】minimal change nephrosis【别名】lipoid nephrosis;minimal change nephritic disease;激素敏感性NS;类脂性肾变病;类脂性肾病;微小病性肾小球肾炎或微小病变【类别】肾内科/原发性肾小球疾病【 ICD 号】N04.0【概述】微小病变型肾病(minimal change nephrosis,MCN),既往称为类脂性肾病(lipoid nephrosis),由于绝大多数患者对激素治疗敏感,故又称激素敏感性NS。
本病是一组以光镜下肾小球基本正常,近端肾小管上皮细胞脂肪变性,电镜下肾小球上皮足突细胞突起融合和消失。
无系膜细胞增生、基质增宽和免疫沉积为特点的原发性肾小球疾病。
典型的微小病变肾病临床表现为肾病综合征,即有大量蛋白尿、低蛋白血症、水肿、高脂血症等。
常在呼吸道感染后发作,并发症包括血栓形成、急性肾衰、肺炎、脑病、腹膜炎等感染。
MCN是儿童很常见的一种肾脏疾病类型。
MCN对类固醇类激素治疗敏感,有易缓解和复发的倾向,本病一般很少发展到终末期肾功能衰竭。
【流行病学】MCN发病年龄以儿童和青少年多见,常发生于1~6岁儿童,高峰在2岁。
本病约占5岁以下儿童原发肾病综合征病因的90%,成人只占30%。
MCN发病率随年龄增加而降低。
国外资料表明,人群的发病率约为15/10万,而每年出现儿童新患者为2/10万~7/10万。
MCN男女均可发病,男女比例儿童约为2∶1,成年人为1∶1。
除一部分病例一直持续到成年外,大多数儿童青春期病情完全缓解。
本病亚裔人群发病率高。
黑色人种发病少见,但肾病综合征的临床症状严重,且对糖皮质激素治疗敏感性差,可能与遗传及环境有关。
在糖皮质激素敏感的MCN患者中,HLA-A 1、B 8、DR 3、DR 7、DRw 52出现的频率明显增高并有家族性的表现。
在欧洲除外先天性肾病综合征,人们发现有3.35%儿童患者,其家族成员的患病几率高于整体人群,且绝大多数是同胞患病。
肾病综合征病理分型标准
一、微小病变型
微小病变型是肾病综合征中最常见的病理类型之一,主要病变特点是肾小球上皮细胞足突广泛融合,肾小球基底膜正常,无免疫沉积物。
这种类型的肾病综合征通常对药物治疗反应较好,预后相对较好。
二、局灶节段性病变
局灶节段性病变是指肾脏的部分肾小球出现病变,包括局灶性肾小球肾炎和节段性肾小球肾炎。
病变通常局限于部分肾小球,表现为肾小球上皮细胞的足突融合和基底膜的损伤。
这种类型的肾病综合征对药物治疗的反应因个体差异而异,预后因个体差异和病变程度而异。
三、膜性病变
膜性病变是指肾小球基底膜的损伤和增厚。
这种类型的肾病综合征通常在成人中较为常见,对药物治疗的反应较好,但病程较长,容易反复发作。
四、系膜增生性病变
系膜增生性病变是指肾小球系膜细胞的增生和系膜基质的增多。
这种类型的肾病综合征在青少年中较为常见,对药物治疗的反应因个体差异而异,预后因个体差异和病变程度而异。
五、膜增生性病变
膜增生性病变是指肾小球基底膜的增厚和系膜细胞的增生。
这种类型的肾病综合征比较少见,对药物治疗的反应较差,预后较差。
六、局灶性节段性肾小球硬化
局灶性节段性肾小球硬化是一种常见的慢性肾小球肾炎病理类型,主要表现为部分肾小球硬化、基底膜增厚和系膜细胞及系膜基质增多等。
这种类型的肾病综合征预后较差,对药物治疗的反应因个体差异而异。
七、硬化性肾小球病
硬化性肾小球病是慢性肾衰竭的病理改变,表现为肾小球硬化、基底膜增厚和系膜细胞及系膜基质增多等。
这种类型的肾病综合征预后较差,对药物治疗的反应较差。
KDIGO指南解读_成人微小病变肾病和特发性局灶节段性肾小球硬化治疗引言:肾小球疾病是导致肾脏功能异常的主要原因之一。
其中微小病变肾病(Minimal Change Disease, MCD)和局灶节段性肾小球硬化(Focal Segmental Glomerulosclerosis, FSGS)是成人肾病的两种常见类型。
针对这两种疾病,国际肾脏病学工作组(Kidney Disease: Improving Global Outcomes,KDIGO)提出了相应的治疗指南,以帮助临床医生更好地管理患者病情。
本文将重点解读KDIGO指南对成人微小病变肾病和特发性局灶节段性肾小球硬化治疗的建议和相关依据。
一、微小病变肾病的治疗微小病变肾病是一种常见的原发性肾小球疾病,多见于儿童和青少年,但也可发生于成年人。
该病的特征是光镜下肾小球无明显异常,但电镜下可见肾小球上皮细胞足突融合。
目前,关于成人微小病变肾病的治疗,主要有以下几个方面的指导:1. 膳食调控:患者应按照饮食指导,减少盐分和胆固醇的摄入。
适当限制蛋白质摄入,但不能导致营养不良。
2. 糖皮质激素治疗:对于成人微小病变肾病,糖皮质激素是常用的治疗方法之一。
一般建议开始时使用口服泼尼松龙,每日1 mg/kg,剂量一般不超过80 mg,并逐渐减量至最小维持剂量。
3. 选择性免疫抑制剂治疗:对于糖皮质激素难以控制的患者,KDIGO指南建议可以考虑使用选择性免疫抑制剂。
如环磷酰胺、环孢素A等。
4. ACEI或ARB类药物:ACEI或ARB类药物可用于患者伴有高血压或蛋白尿的情况,可通过降低肾小球通透性改善病情。
5. 其他治疗方法:根据患者具体情况,还可以考虑使用其他治疗方法,如阿利沙坦钾、环磷酰胺等。
二、特发性局灶节段性肾小球硬化的治疗特发性局灶节段性肾小球硬化是一种常见且复杂的肾小球疾病,其治疗较为困难。
KDIGO指南提出了以下治疗建议:1. 免疫抑制治疗:糖皮质激素加免疫抑制剂是特发性局灶节段性肾小球硬化的常用治疗方案。