呼吸衰竭的病因和发病机制
- 格式:docx
- 大小:22.39 KB
- 文档页数:3

总言:慢性呼吸衰竭同急性呼吸衰竭不同的是,多在原有肺疾病的基础上发展而来,最常见原因是COPD早期可表现为I型呼衰,随着病情加重、肺功能减退,表现为II型呼衰;慢性呼吸衰竭稳定期,虽然PaO2降低、PaCO2升高,但机体通过代偿,(代偿阶段,PH正常)患者仍可以从事一般的日常工作和活动;一旦呼吸道感染加重或其他诱因,可表现为PO2明显降低、PCO2 明显升高,此时称为慢性呼吸衰竭急性发作,这是我国临床上最常见的慢性呼吸衰竭的类型。
呼吸衰竭的病因1、支气管气道病变:如异物、炎症、肿瘤使中央气道狭窄或阻塞,更为多见的是细支气管炎、支气管哮喘、慢性支气管炎、COP等引起外周气道的阻塞;2、肺部病变:各种类及肺泡和间质的病变,如肺炎、肺气肿、严重肺结核、弥漫性肺纤维化,肺水肿、矽肺等,导致肺泡减少,有效弥散面积减少、肺顺应性减低,通气/血流比值失调,产生缺氧和二氧化碳潴留;3、肺血管病变:肺栓塞、肺血管炎等可引起通气/血流比值失调,或动静脉分流,导致呼吸衰竭;4、胸廓及胸膜病变:胸部外伤造成连枷胸、气胸、脊柱畸形、胸腔积液、胸膜粘连、强直性脊柱炎,影响胸廓和肺的扩张,造成通气减少,导致呼吸衰竭;5、神经及呼吸肌病变:脑血管意外、药物中毒,脊髓灰质炎、重症肌无力、有机磷农药中毒、严重钾代谢紊乱,均可累及呼吸肌,造成呼吸肌无力、疲劳、麻痹,导致呼吸动力不足而引起肺通气不足。
肺的主要生理功能就是气体交换:分三个步骤完成:1、机体通过肺组织从外界摄取氧气、排出机体代谢产生的CO2---外呼吸:包括肺通气、肺换气(肺泡和血液之间的气体交换)2、气体在体内的运输主要通过血液循环来完成;3、组织细胞则从血液及组织液内环境中摄取氧并排出CO2---内呼吸:血液、组织液与组织之间的气体交换呼吸衰竭主要涉及的机制主要是外呼吸(即肺通气和肺换气)(一)肺通气功能障碍肺通气是指通过呼吸运动使肺泡与外界气体交换的过程,其功能正常与呼吸动力、阻力有关,所以凡能影响肺通气动力和阻力的因素都会影响肺的通气功能;在静息状态下,总肺泡通气量约为4L/min,才能维持正常的氧分压和CO2分压,否则(通气不足)就会出现PO2降低,同时PCO2升高,即II型呼吸衰竭。
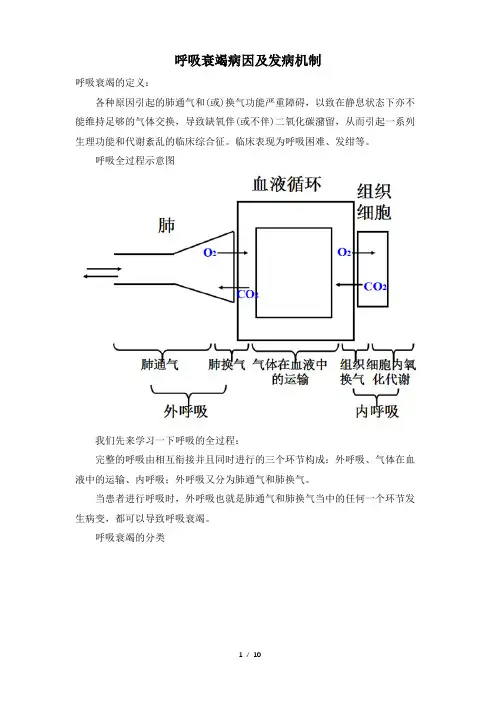
呼吸衰竭病因及发病机制呼吸衰竭的定义:各种原因引起的肺通气和(或)换气功能严重障碍,以致在静息状态下亦不能维持足够的气体交换,导致缺氧伴(或不伴)二氧化碳潴留,从而引起一系列生理功能和代谢紊乱的临床综合征。
临床表现为呼吸困难、发绀等。
呼吸全过程示意图我们先来学习一下呼吸的全过程:完整的呼吸由相互衔接并且同时进行的三个环节构成:外呼吸、气体在血液中的运输、内呼吸;外呼吸又分为肺通气和肺换气。
当患者进行呼吸时,外呼吸也就是肺通气和肺换气当中的任何一个环节发生病变,都可以导致呼吸衰竭。
呼吸衰竭的分类一、按照动脉血气分析结果来看,呼吸衰竭分为Ⅰ型呼衰和Ⅱ型呼衰:(1)Ⅰ型呼衰又称为缺氧性呼吸衰竭,即患者存在缺氧,血气分析表现为PaO2<60mmHg,PaCO2降低或正常。
多见于肺换气功能障碍(弥散障碍和通气/血流比例失调)疾病,如肺气肿、肺水肿、肺动脉栓塞等。
(2)Ⅱ型呼衰也称为高碳酸血性呼吸衰竭,即患者既存在缺氧又有二氧化碳潴留,故血气分析表现为PaO2 <60mmHg,同时伴有PaCO2>50mmHg。
多见于肺通气功能障碍(肺通气不足)疾病,如COPD、气管异物、重症哮喘、重症肌无力等。
二、按照起病急缓来分,呼吸衰竭分为急性呼衰和慢性呼衰:(1)急性呼衰指的是呼吸功能正常,但由于某些突发的致病因素导致通气或者换气功能迅速发生严重障碍,在短时间内发展成为呼吸衰竭;常见的病因有急性气道阻塞、外伤、休克、电击等等;(2)慢性呼衰多由慢性疾病发展而来,常见的病因有COPD、肺结核、间质性肺疾病等,其中以COPD最为常见。
呼吸衰竭的病因呼吸衰竭最常见的病因是支气管-肺疾病(慢性阻塞性肺疾病、重症哮喘),因此,我们来插播一个临床案例:从该案例中的血气分析结果来看,我们就可以知道这是一个Ⅱ型呼衰的患者;那么引起该患者呼吸衰竭的病因就是支气管-肺疾病----COPD;患者存在气道阻塞性的病变,它会引起肺通气不足,即通气功能严重障碍,导致缺氧和二氧化碳潴留,发生呼吸衰竭。

呼吸衰竭一、概念:呼吸衰竭是指各种原因引起的肺通气和(或)换气功能严重障碍以致在静息状态下亦不能维持足够的气体交换,导致低氧血症,伴(或不伴)高碳酸血症,继而引起一系列病理生理改变和相应临床表现的综合征。
确诊有赖于动脉血气分析:在海平面、静息状态、呼吸空气条件下,动脉血氧分压(Pa02)<60mmHg,伴或不伴C02分压(PaC02)>50mmHg,并排除心内解剖分流和原发于心排出量降低等致低氧因素,即可诊断。
二、分类(一)按照动脉血气分析分类I型呼衰:为缺氧性呼吸衰竭,Pa02低于60mmHg,PaC02降低或正常,主要见于肺换气障碍疾病,如严重肺部感染性疾病。
II型呼衰:为高碳酸性呼吸衰竭,Pa02低于60mmHg,PaC02高于50mmHg,系肺泡通气不足所致,主要见于慢性阻塞性肺疾病(COPD)。
(二)按发病急缓分类1、急性呼衰:发生迅速,病情危重,需要及时抢救。
2、慢性呼衰:最常见的是慢性阻塞性肺疾病(COPD),为呼吸功能的损害逐渐加重经过较长时间发展而来。
第一节急性呼吸衰竭一、病因(一)呼吸系统疾病:肺通气或(和)换气障碍,如严重呼吸系统感染、急性呼吸道阻塞性病变、重度或危重哮喘、各种原因引起的急性肺水肿、肺血管疾病、胸廓外伤或手术损伤、自发性气胸和急剧增加的胸腔积液等。
(二)呼吸中枢抑制:急性颅内感染、颅脑外伤、脑血管病变(脑出血、脑梗死)等。
(三)神经-肌肉传导系统受损:通气不足,如脊髓灰质炎、重症肌无力、有机磷中毒及颈椎外伤等。
二、临床表现:主要是低氧血症所致的呼吸困难和多器官功能障碍。
(一)呼吸困难:是出现最早的症状,表现为呼吸频率、节律及幅度的改变。
(二)发绀:是缺氧的典型表现,当动脉血氧饱和度<90%时可出现。
(三)精神神经症状:急性缺氧可出现精神错乱、躁狂、昏迷、抽搐等症状。
(四)循环系统表现:多数患者有心动过速;亦可引起血压下降、心律失常、心搏停止。







呼吸衰竭一、定义呼吸衰竭是指由于各种原因引起的肺通气和(或)换气功能严重障碍,以致不能进行有效的气体交换,导致缺氧和(或)二氧化碳潴留,从而引起一系列生理功能和代谢功能紊乱的临床综合征。
二、病因与发病机制1.病因①中枢神经系统疾患:急性脑炎、颅脑创伤、脑出血、脑梗死、脑肿瘤等。
②周围神经传导系统及呼吸肌疾患:脊髓灰质炎、重症肌无力、颈椎创伤、有机磷农药中毒等。
③胸廓狭窄、胸创伤、自发性气胸、手术损伤、急剧增加的胸腔积液等。
④呼吸道疾患:上呼吸道异物堵塞、喉头水肿、慢性支气管炎急性发作、肺气肿等。
⑤肺血管性疾患:急性肺栓塞等。
⑥溺水或电击。
⑦安眠药中毒或吸入有害气体。
2.发病机制现已发现急性呼吸衰竭共有6种病理生理机制,其中最主要的3种机制为肺泡通气不足、通气/血流比值失调或肺内分流。
肺泡通气不足是造成低氧血症最主要的原因。
(1)正常情况下肺泡通气量大约为4L/min,肺泡通气不足的机制主要有:①呼吸及驱动不足:如安眠药中毒、中枢神经系统疾病。
②呼吸负荷过重:死腔通气量增加,见于机械通气时,致使肺泡通气量下降及气管阻力增加、胸肺顺应性下降。
③呼吸泵功能障碍:如呼吸肌疾患、有机磷农药中毒等。
(2)通气/血流比值失调(V/Q)正常肺泡通气量(V)为4L/min,肺血流量(Q)为5L//min,V/Q为0.8。
V/Q为0.8时可以发挥最佳气体交换效率;如果V/Q<0.8,由于肺泡通气量相对低于肺血流灌注量,致使部分流经毛细血管的血流未经氧合返回左心,产生静脉分流效应,引起低氧血症;如果肺泡毛细血管灌注不足,由于肺泡通气量相对超过肺泡血流量,进入肺泡内的部分气体不能与相应的肺血流进行变换,形成无效通气,也可引起低氧血症。
(3)肺内分流正常时心肺总分流量仅占心排血量的5%,当肺炎、肺不张时,由于肺内分流量增加而产生严重的低氧血症。
(4)弥散障碍肺水肿、肺不张、肺气肿时气体弥散面积减少,肺水肿时弥散距离增大,可影响弥散功能。

呼吸衰竭定义:指外呼吸功能严重障碍,导致PaO2降低或伴有PaCO2增高的病理过程。
诊断呼吸衰竭的血气标准:PaCO2低于60mmHg,伴有或不伴有PaCO2高于50mmHg。
血气的特点:1、正常人PaO2随年龄的增长而有所降低,与运动和海拔高度有关系2、PaCO2极少受年龄影响,正常范围为35-45mmHg。
3、PaO2低于60mmHg不一定是呼吸衰竭。
4、老年人的PaCO2比年轻人低是因为通气/血流比例不平衡的肺泡多。
5、由于PaCO2弥散快,所以PaCO2与PACO2通常是相等的。
根据PaCO2是否升高,可将呼吸衰竭分为低氧血症型(I型)和伴有低氧血症的高碳酸血症型(II型)。
根据发病机制不同,分为通气性和换气性。
根据发病部位不同,分为中枢性和外周性。
根据发病缓急,分为急性和慢性呼吸衰竭。
一、病因和发病机制肺通气或(和)肺换气功能严重障碍的结果。
(一)肺通气障碍包括限制性和阻塞性通气不足。
※限制性通气不足:指吸气时肺泡的扩张受限引起的肺泡通气不足。
原因多种。
※阻塞性通气不足:指气道狭窄或阻塞所致的通气障碍。
1、影响气道阻力的因素最主要的是气道内径。
2、生理情况下,气道阻力80%以上在直径大于2mm的支气管与气管,不足20%位于直径小于2mm的外周小气道。
3、气道阻塞分为中央性和外周性(1)中央性:气管分叉处以上的气道阻塞。
阻塞位于胸外(声带麻痹、炎症、水肿等)----吸气性呼吸困难。
阻塞位于胸内----呼气性呼吸困难。
(2)外周性:COPD等引起,主要表现为呼气性呼吸困难。
气道内压与胸内压相等的气道部位称为“等压点”。
外周性气道阻塞引起呼气性呼吸困难的机制:用力呼气时胸内压和气道内压均高于大气压,呼出气道上,等压点下游端的气道内压低于胸内压,所以气道可能被压缩。
正常人气道的等压点位于有软骨环支撑的大气道,因此不会使大气道闭塞。
慢支、肺气肿都可引起呼气性呼吸困难。
(二)肺换气功能障碍包括弥散障碍、肺泡通气与血流比例失调以及解剖分流增加。
总言:慢性呼吸衰竭同急性呼吸衰竭不同的是,多在原有肺疾病的基础上发展而来,最常见原因是COPD。
早期可表现为I型呼衰,随着病情加重、肺功能减退,表现为II型呼衰;慢性呼吸衰竭稳定期,虽然PaO2降低、PaCO2升高,但机体通过代偿,(代偿阶段,PH正常)患者仍可以从事一般的日常工作和活动;一旦呼吸道感染加重或其他诱因,可表现为PO2明显降低、PCO2明显升高,此时称为慢性呼吸衰竭急性发作,这是我国临床上最常见的慢性呼吸衰竭的类型。
呼吸衰竭的病因1、支气管气道病变:如异物、炎症、肿瘤使中央气道狭窄或阻塞,更为多见的是细支气管炎、支气管哮喘、慢性支气管炎、COPD等引起外周气道的阻塞;2、肺部病变:各种类及肺泡和间质的病变,如肺炎、肺气肿、严重肺结核、弥漫性肺纤维化,肺水肿、矽肺等,导致肺泡减少,有效弥散面积减少、肺顺应性减低,通气/血流比值失调,产生缺氧和二氧化碳潴留;3、肺血管病变:肺栓塞、肺血管炎等可引起通气/血流比值失调,或动静脉分流,导致呼吸衰竭;4、胸廓及胸膜病变:胸部外伤造成连枷胸、气胸、脊柱畸形、胸腔积液、胸膜粘连、强直性脊柱炎,影响胸廓和肺的扩张,造成通气减少,导致呼吸衰竭;5、神经及呼吸肌病变:脑血管意外、药物中毒,脊髓灰质炎、重症肌无力、有机磷农药中毒、严重钾代谢紊乱,均可累及呼吸肌,造成呼吸肌无力、疲劳、麻痹,导致呼吸动力不足而引起肺通气不足。
呼吸衰竭的发病机制肺的主要生理功能就是气体交换:分三个步骤完成:1、机体通过肺组织从外界摄取氧气、排出机体代谢产生的CO2;---外呼吸:包括肺通气、肺换气(肺泡和血液之间的气体交换)2、气体在体内的运输主要通过血液循环来完成;3、组织细胞则从血液及组织液内环境中摄取氧并排出CO2。
---内呼吸:血液、组织液与组织之间的气体交换呼吸衰竭主要涉及的机制主要是外呼吸(即肺通气和肺换气)(一)肺通气功能障碍肺通气是指通过呼吸运动使肺泡与外界气体交换的过程,其功能正常与呼吸动力、阻力有关,所以凡能影响肺通气动力和阻力的因素都会影响肺的通气功能;在静息状态下,总肺泡通气量约为4L/min,才能维持正常的氧分压和CO2分压,否则(通气不足)就会出现PO2降低,同时PCO2升高,即II型呼吸衰竭。
呼吸内科急性呼吸衰竭患者诊治规范急性呼吸衰竭是指患者原呼吸功能正常,由于某种突发原因,例如气道阻塞、溺水、药物中毒、中枢神经肌肉疾患抑制呼吸,机体往往来不及代偿,如不及时诊断及尽早采取有效控制措施,常可危及生命。
但此型呼吸衰竭患者原呼吸功能常大多良好,若及时有效抢救,预后往往优于慢性呼吸衰竭。
但是在临床也可常见到原呼吸功能较差的患者,由于某种突发原因,常见呼吸道感染引起气道阻塞可致PaCO₂急剧上升、PaO₂急剧下降,临床上习惯将此型呼吸衰竭归于慢性呼吸衰竭急性加剧。
一、病因及发病机制(一)病因因多种突发因素,如脑炎、脑外伤、电击、药物麻醉或中毒等直接或间接抑制呼吸中枢,或神经-肌肉疾患,如脊髓灰质炎、急性多发性神经根炎、重症肌无力等。
分急性I型呼吸衰竭和急性Ⅱ型呼吸衰竭两类加以阐述。
1.急性I型呼吸衰竭(1)肺实质性病变:各种类型的肺炎,包括细菌、病毒、真菌等引起的肺炎,误吸胃内容物入肺、淹溺等。
(2)肺水肿:①心源性肺水肿:各种严重心脏病心力衰竭所引起;②非心源性肺水肿:最为常见的是急性呼吸窘迫综合征,其他尚有复张性肺水肿、急性高山病等。
此类疾病常可引起严重的低氧血症。
(3)肺血管疾患:急性肺梗死是引起急性呼吸衰竭的常见病因。
此类疾病来势凶猛、病死率高。
(4)胸壁和胸膜疾患:大量胸腔积液、自发性气胸、胸壁外伤、胸部手术损伤等,可影响胸廓运动和肺扩张,导致通气量减少和(或)吸入气体分布不均,损害通气和(或)换气功能,临床上常见为I型呼吸衰竭,但严重者也可为Ⅱ型呼吸衰竭。
以上各种病因所引起的呼吸衰竭早期轻者大多为I型呼吸衰竭,而晚期严重者可出现Ⅱ型呼吸衰竭。
2.急性Ⅱ型呼吸衰竭(1)气道阻塞:呼吸道感染、呼吸道烧伤、异物、喉头水肿引起上呼吸道急性梗死是引起急性Ⅱ型呼吸衰竭的常见病因。
(2)神经肌肉疾患:此类疾病患者肺本质无明显病变,而是由于呼吸中枢调控受损或呼吸肌功能减退造成肺泡通气不足,而引起的Ⅱ型呼吸衰竭,如吉兰-巴雷综合征可损伤周围神经、重症肌无力、多发性肌炎、低钾血症、周期性瘫痪等致呼吸肌受累;脑血管意外、颅脑外伤、脑炎、脑肿瘤、一氧化碳中毒、安眠药中毒致呼吸中枢受抑制。
呼吸衰竭一、概念:指各种原因引起的肺通气和(或)肺换气功能严重障碍,以致在静息状态下亦不能维持足够的气体交换,导致低氧血症伴或(不伴)高碳酸血症,进而引起一系列病理生理改变和相应临床表现的综合征。
明确诊断需依据动脉血气分析,若在海平面、静息状态、呼吸空气条件下,PaO2<60mmHg,伴或不伴PaCO2>50mmHg,即可诊断呼吸衰竭。
二、病因呼吸过程由外呼吸、气体运输、内呼吸三个环节构成,当参与外呼吸的任何一个环节发生严重病变,都可导致呼吸衰竭。
包括:①气道阻塞性病变:慢性阻塞性肺疾病、重症哮喘等,引起肺通气不足,导致缺氧和CO2潴留。
②肺组织病变:严重肺炎、肺气肿、肺水肿,导致有效弥散面积减少、肺顺应性降低、通气/血流比例失调,造成缺氧和CO2潴留。
③肺血管疾病:肺栓塞可引起通气/血流比例失调。
④心脏疾病:缺血性心肌病、严重心瓣膜病可导致通气和换气功能障碍,进而导致缺氧和CO2潴留。
⑤胸廓与胸膜病变:外伤造成的连枷胸、胸廓畸形、广泛胸膜增厚、气胸,导致通气不足和吸入气体分布不均。
⑥神经肌肉病变:脑血管疾病、脊髓颈段或高位胸段损伤、重症肌无力等均可累及呼吸肌,造成呼吸肌无力或麻痹。
三、发病机制1.低氧血症和高碳酸血症的发病机制各种病因通过引起肺泡通气量不足、弥散障碍、肺泡通气/血流比例失调、肺内动-静脉解剖分流增加、耗氧量增加五个主要机制。
临床往往多种机制并存。
(1)肺通气不足:健康成人在静息状态下有效通气量需达4L/min方能维持正常肺泡氧分压PA O2和二氧化碳分压PACO2。
当二氧化碳产生量(Vco2)增加时,需通过增加通气量来维持正常的PA CO2。
各种原因导致肺通气不足时,使进出肺的气体减少,导致PA O2降低和PACO2升高,进而导致缺氧和CO2潴留。
(2)弥散障碍:血液与肺泡内的气体交换是通过肺泡膜的物理弥散过程实现的。
气体的弥散量取决于肺泡膜两侧的气体分压差、气体弥散系数,肺泡膜的弥散面积、厚度和通透性,气体和血液接触的时间等。
总言:
慢性呼吸衰竭同急性呼吸衰竭不同的是,多在原有肺疾病的基础上发展而来,最常见原因是COPD。
早期可表现为I型呼衰,随着病情加重、肺功能减退,表现为II型呼衰;慢性呼吸衰竭稳定期,虽然PaO2降低、PaCO2升高,但机体通过代偿,(代偿阶段,PH正常)患者仍可以从事一般的日常工作和活动;一旦呼吸道感染加重或其他诱因,可表现为PO2明显降低、PCO2明显升高,此时称为慢性呼吸衰竭急性发作,这是我国临床上最常见的慢性呼吸衰竭的类型。
呼吸衰竭的病因
1、支气管气道病变:如异物、炎症、肿瘤使中央气道狭窄或阻塞,更为多见的是细支气管炎、支气管哮喘、慢性支气管炎、COPD等引起外周气道的阻塞;
2、肺部病变:各种类及肺泡和间质的病变,如肺炎、肺气肿、严重肺结核、弥漫性肺纤维化,肺水肿、矽肺等,导致肺泡减少,有效弥散面积减少、肺顺应性减低,通气/血流比值失调,产生缺氧和二氧化碳潴留;
3、肺血管病变:肺栓塞、肺血管炎等可引起通气/血流比值失调,或动静脉分流,导致呼吸衰竭;
4、胸廓及胸膜病变:胸部外伤造成连枷胸、气胸、脊柱畸形、胸腔积液、胸膜粘连、强直性脊柱炎,影响胸廓和肺的扩张,造成通气减少,导致呼吸衰竭;
5、神经及呼吸肌病变:脑血管意外、药物中毒,脊髓灰质炎、重症肌无力、有机磷农药中毒、严重钾代谢紊乱,均可累及呼吸肌,造成呼吸肌无力、疲劳、麻痹,导致呼吸动力不足而引起肺通气不足。
呼吸衰竭的发病机制
肺的主要生理功能就是气体交换:分三个步骤完成:
1、机体通过肺组织从外界摄取氧气、排出机体代谢产生的CO2;
---外呼吸:包括肺通气、肺换气(肺泡和血液之间的气体交换)
2、气体在体内的运输主要通过血液循环来完成;
3、组织细胞则从血液及组织液内环境中摄取氧并排出CO2。
---内呼吸:血液、组织液与组织之间的气体交换
呼吸衰竭主要涉及的机制主要是外呼吸(即肺通气和肺换气)
(一)肺通气功能障碍
肺通气是指通过呼吸运动使肺泡与外界气体交换的过程,其功能正常与呼吸动力、阻力有关,所以凡能影响肺通气动力和阻力的因素都会影响肺的通气功能;
在静息状态下,总肺泡通气量约为4L/min,才能维持正常的氧分压和CO2分压,否则(通气不足)就会出现PO2降低,同时PCO2升高,即II型呼吸衰竭。
-------肺通气功能障碍时;
肺通气功能障碍可为二种:阻塞性、限制性通气功能障碍;
一、阻塞性通气功能障碍:气道阻力增高引起的
凡是由于气道狭窄和阻塞引起的因素都会导致阻塞性通气功能障碍,如支气管水肿、增生、痉挛、分泌物、异物阻塞;肺泡壁破坏、肺泡间隔缺如所致肺组织弹性下降,对气管的牵拉减弱使气管内径变窄等;
肺功能表现为:RV/TLC明显增加,FEV1和FEV1/FVC下降;
解释:阻塞性限制性
TLC—肺总量:正常或增加;减低
VC--肺活量:正常或减低减低
RV—残气量:增加减低
RV/TLC:明显增加正常或略增
FEV1和FEV1/FVC:减低正常或增加
MMFR(最大呼气中期流速) 减低正常或减低
FEV1-第一秒用力呼气量;FEV1/FVC-用力肺活量;
二、限制性通气功能障碍:肺泡张缩受限引起的;
吸气时肺泡张缩受限引起的肺泡通气不足称为限制性通气功能障碍;通常吸气运动是吸气肌收缩引起的主动过程,而呼气则是肺泡弹性回缩与胸骨借重力作用复位的被动过程;
主动过程容易发生障碍导致肺泡扩张受限,其主要涉及呼吸中枢、胸廓、呼吸肌、肺的顺应性;前三者的障碍称为呼吸泵衰竭,因此限制性通气功能依据病变的部位分为肺实质、肺实质外两个亚组:
1、呼吸泵衰竭:属于肺实质外亚组,指中枢、胸廓、肌肉病变;
原因:
(1)呼吸驱动不足:如安眠药中毒、中枢神经系统病变;
(2)呼吸运动受限:多种疾病引起的呼吸肌功能受累,如格林巴利综合征、低钾血症、胸廓畸形、脊柱后侧弯、大量胸腔积液、气胸等;
(3)COPD病人中呼吸肌疲劳
2、肺实质疾病:属于肺实质亚组,主要指肺间质纤维化、尘肺等疾病;
原因:此类疾病功能障碍的特征为肺泡间隔纤维化,使肺实质组织弹性回位增加,气道还是开放的。
肺功能特征是:肺容量下降,主要是肺总量(TLC)和肺活量(VC)减低。
(二)肺换气功能障碍
肺的换气功能是指肺泡内气体(O2\CO2)和肺泡毛细血管中的气体交换;主要决定于通气/血流灌注比值(V/Q)和弥散功能,I型呼吸衰竭的发病机制主要是换气功能障碍,主要有通气/血流灌注比值失调和弥散功能功能障碍两种;
一、通气/血流灌注比例(V/Q)失调;表现:PO2降低,PCO2正常;低氧血症最常见的机制。
肺有效的气体交换不仅要求足够的通气量和血流量,而且要求两者比例适当,;在静息状态,健康人肺泡通气量4L/min,肺血流量为5L/min,全肺平均V/Q大约为0.8。
1、肺气肿、肺大泡、肺栓塞等疾病,肺泡通气量大于肺血流量,即V/Q>0.8,此时进入肺泡的气体不能充分的接触肺毛细血管的血液,从而不能得到充分的气体交换,即肺泡内过多的气体交换没有足够的血液交换,造成无效通气;
2、严重的COPD病人,肺血流量较肺泡通气量增加,V/Q<0.8,此时静脉血流经通气不良的肺泡毛细血管未经充分氧合就返回左心,形成动脉内静脉血掺杂,称之为功能性动静脉分流;肺不张时,肺内气体减少或无气体,而血流继续,V/Q=0,,此时流经肺的血流完全未进行气体交换而掺入动脉血中,类似解剖分流,称为真性分流、病理性动静脉分流。
解释:V/Q比值失调时PO2降低,PCO2正常(影响小)的机制:
1、动静脉血二氧化碳分压差值仅为6mmhg,而氧分压差值为60mmhg,对PO2的影响明显大于PCO2;
2、当V/Q失调时,V/Q比例正常的肺泡通气量代偿性增加,而二氧化碳弥散率为O2的21倍;CO2的的解离曲线是线性的,只要正常肺泡通气量增加,CO2即可排除。
二、弥散功能障碍;
凡能影响毛细血管膜面积、厚度以及气体与血红蛋白结合的因素,均能影响弥散功能,CO2
的弥散功能是O2的21倍,故弥散功能障碍不影响CO2的气体交换,主要影响的是O2的气体交换;弥散功能障碍很少是唯一的病理因素,疾病过程中往往总是和V/Q比值失调同时存在,因为肺泡膜厚度、面积的减少会导致V/Q比值的失调。
弥散功能障碍导致的低氧血症可以通过吸氧提高肺泡氧分压来纠正,因为肺泡氧分压的提高可以克服增加的弥散阻力。
临床上常可用吸氧纠正低氧血症,也可用吸氧能否纠正低氧血症来识别是弥散障碍还是由动静脉分流引起的低氧血症。
(三)氧耗量增加
低氧血症的机制之一
发热、寒战、抽搐、呼吸困难均可增加氧耗量;
氧耗量增加可导致混合静脉血氧分压下降,从而加重动-静脉分流所引起的低氧血症;
氧耗量增加、肺泡氧分压下降,正常人可以通过增加通气量以防止缺氧,但氧耗量增加的通气功能障碍者,肺泡分压不断提高也难以缓解缺氧。
摘录:
发热、寒战、呼吸困难和抽搐均增加氧耗量。
寒战耗氧量可达500ml/min;严重哮喘,随着呼吸功的增加,用于呼吸的氧耗量可为正常的十几倍。
氧耗量增加,肺泡氧分压下降,正让人藉助增加通气以防止缺氧。
随着氧耗量的增加,肺泡通气量亦明显增加。
每分钟氧耗量分别为200、400、800ml时,维持正常肺泡氧分压所需的肺泡通气量分别为3、6、12L。
故氧耗量增加的患者,如同时伴有通气功能障碍,会出现严重的低氧血症。