心肌梗死的心电图改变
- 格式:ppt
- 大小:2.69 MB
- 文档页数:59

心肌梗塞边缘心电图是什么意思心肌梗塞边缘心电图是什么心肌梗塞(myocardial infarction,MI)是一种心脏疾病,通常由于冠状动脉阻塞而导致心肌缺血和坏死。
心肌梗塞的心电图改变包括T波倒置、ST段抬高、Q波出现等。
然而,在某些情况下,心肌梗塞可能出现较轻的心电图改变,这被称为心肌梗塞边缘心电图。
心肌梗塞边缘心电图是指存在一些心电图改变,但不足以被诊断为典型的心肌梗塞。
通常,这些改变会在ST段和T波之间出现,表现为ST段向上或向下的偏移。
ST段向上的偏移通常表明心肌缺血,ST段向下的偏移可能是治疗后的代偿性反应。
此外,心肌梗塞边缘心电图也可能包括T波倒置、轻微的Q波等。
治疗方法治疗心肌梗塞边缘心电图的方法取决于病情的严重程度和病人的健康状况。
一般来说,医生可能会采用以下治疗方法:1. 药物治疗:医生可能会开处一些药物来降低心肌缺血的程度和减轻疼痛。
通常使用的药物包括阿司匹林、β受体阻滞剂、硝酸甘油等。
2. 血管介入手术:对于一些严重的心肌梗塞边缘患者,医生可能会选择进行血管介入手术。
该手术可以通过在冠状动脉内插入支架或球囊来扩张狭窄的血管。
3. 氧疗:给予患者氧气可以帮助降低心肌缺血的程度和减轻疼痛。
4. 心肌保护药物:此类药物如硝酸甘油等能够加速局部微循环的恢复和改善心肌代谢,减轻心肌缺血程度,防止心肌细胞坏死。
1. 必须及时就医:如果您出现了心肌梗塞边缘心电图的症状,比如胸痛、呼吸困难等不适,应立即到医院就诊。
2. 心肌梗塞边缘也需要治疗:即使心肌梗塞边缘心电图较轻,也需要积极治疗,以防病情进展。
3. 遵医嘱进行治疗:根据医生的建议进行治疗,避免自行停药或更改剂量。
4. 每日生活要健康:保持一个健康的生活方式,包括适度运动、饮食健康、戒烟戒酒等,有助于心血管疾病的预防。
5. 注意药物不良反应:药物治疗时可能会出现一些不良反应,例如低血压、头晕、恶心等。
如果出现这样的症状,应及时向医生报告。

心肌梗死的心电图表现发生心肌梗死后,随着时间的推移在心电图上可先后出现心肌缺血、损伤和坏死三种类型的心电图表现。
当一个区域发生缺血时,从中心到边缘缺血的程度是不同的,也可以不同部位同时出现上述三种心电图改变。
1 “缺血性”改变“缺血性”改变为对称性T波高耸或倒置。
心脏的耗氧量较其他脏器为高。
在心肌供血不足时,首先表现为缺氧,心肌的有氧代谢降低,能量供应减少,细胞内部离子丢失较多,使心肌复极时间延长,使QT间期延长,T向量背离缺血区,呈现“对称性T波”。
若缺血发生于心内膜面,T波呈对称性高而直立,即对称性T波高耸;若发生于心外膜面,使外膜面复极延迟于内膜面,复极程序反常,就出现对称性T波深而倒置,即对称性T波倒置;若电极置于前壁,而缺血发生于对侧(即后壁),则其心电图变化类似前壁内膜面缺血,即出现对称高而直立的T波。
注意T波改变缺乏特异性,所有影响复极的因素都能使T波改变,重要的是T波规律性的演变。
2 “损伤性”改变ST段抬高肢体导联ST段抬高≥0.1mV,胸导联T波≥0.2 mV,呈上斜型或弓背向上或单相曲线样;ST段下移≤0.05 mV,呈水平型或下斜型。
缺血时间进一步延长,缺血程度进一步加重,就会出现“损伤性”图形改变,主要表现为ST段偏移。
目前对发生机制的解释有以下两种。
2.1 损伤电流学说认为心肌发生严重损伤时,该处细胞膜的极化状态不能维持正常,静息跨膜电位大大降低,其静息电位处于等电位线以下;除极时受损部位形成电穴,正常心肌处则带正电荷称为电源,电荷向损伤部位流动出现“损伤电流”。
将电极放于损伤区,即描记出低电位的基线,以至全部心肌除极完毕时,此区完全处于负电位而不产生电位差,于是等电位的ST段平直下移,外膜面心肌损伤时ST段抬高。
明显抬高可形成单向曲线。
一般来说,损伤不会持久,要么恢复,要么进一步坏死。
2.2 除板受阻学说当部分心肌受损时,产生保护性除极受阻,即大部分除极心肌呈负电位时,部分受损部位不除极,仍为正电位,出现电位差,产生与受损区同向的ST向量,心电图上表现为ST段抬高。

心肌梗死的图形演变及分期急性心肌梗死发生后,心电图的变化随着心肌缺血、损伤、坏死的发展和恢复而呈现一定演变规律。
根据心电图图形的演变过程和演变时间可分为超急性期、急性期、近期(亚急性期)和陈旧期。
1. 超急性期(亦称超急性损伤期)急性心肌梗死发生数分钟后,首先出现短暂的心内膜下心肌缺血,心电图上产生高大的T波,以后迅速出现ST段呈斜型抬高,与高耸直立T波相连。
由于急性损伤性阻滞,可见QRS振幅增高,并轻度增宽,但尚未出现异常Q波。
这些表现仅持续数小时,临床上多因持续时间太短而不易记录到。
此期若治疗及时而有效,有可能避免发展为心肌梗死或使已发生梗死的范围趋于缩小。
2.急性期(充分发展期)此期开始于梗死后数小时或数日,可持续到数周,心电图呈现一个演变过程。
ST段呈弓背向上抬高,抬高显著者可形成单向曲线,继而逐渐下降;心肌坏死导致面向坏死区导联的R波振幅降低或丢失,出现异常Q波或QS波;T波由直立开始倒置,并逐渐加深。
坏死型的Q波、损伤型的ST段抬高和缺血型的T波倒置在此期内可同时并存。
3.近期(亚急性期)出现于梗死后数周至数月,此期以坏死及缺血图形为主要特征。
抬高的ST段恢复至基线,缺血型T波由倒置较深逐渐变浅,坏死型Q波持续存在。
4.陈旧期(愈合期)常出现在急性心肌梗死3-6个月之后或更久,ST段和T波恢复正常或T波持续倒置、低平,趋于恒定不变,残留下坏死型的Q波。
理论上异常Q波将持续存在终生,但随着瘢痕组织的缩小和周围心肌的代偿性肥大,其范围在数年后有可能明显缩小。
小范围梗死的图形改变有可能变得很不典型,异常Q波甚至消失。
需要指出:近年来,急性心肌梗死的诊断和治疗手段已发生很大变化,通过对急性心肌梗死患者早期实施有效治疗(溶栓、抗栓或介入性治疗等),已显著缩短整个病程,并可改变急性心肌梗死的心电图表现,可不再呈现上述典型的演变过程。


全面解读急性心梗的心电图特征一、特征性改变1、缺血性改变:冠状动脉闭塞后最早出现的改变是缺血性T波改变,最初期表现为T波振幅增高,双肢对称(心内膜缺血),缺血进一步扩展至心外膜,使外膜面复极延迟晚于心内膜,复极程序发生改变出现对称性T波倒置。
心脏的耗氧量较其它脏器为高,在心肌供血不足时首先表现为缺氧,心肌的有氧代谢降低,能量供应减少,细胞内K﹢丢失较多,使心肌复极时间延长及复极顺序发生改变。
2、损伤性改变:随着缺血时间进一步延长,缺血程度进一步加重,出现心肌损伤,由于心肌损伤,产生了损伤电流或除极波受阻,而出现损伤性图形改变,主要表现为ST段偏移。
在超急期,ST段斜形抬高,与高耸的T波相连。
在急性发展期,ST段凸面向上抬高呈弓背状,并与缺血性T波平滑地连接。
一般地说,损伤不会持久,要么恢复,要么进一步发展,出现坏死。
3、坏死性改变:更进一步的缺血导致细胞变性、坏死。
由于坏死的心肌细胞不能恢复为极化状态和产生动作电流,坏死的这一片心肌不能除极,自然就不会产生心电向量,因此,心电综合向量背离梗死区,心电图面向梗死部位的导联产生病理性Q波或呈QS型。
典型急性心肌梗死心电图诊断的三要素:1、病理性Q波(坏死改变)①Q波增宽>0.04②Q波加深>1/4 R、Q波出现粗钝与切迹2、ST段弓背向上抬高(损伤改变)3、T波倒置(缺血改变)ST段变化的意义ST段压低可能的机制:镜象;区域性心内膜下缺血或梗死。
单纯ST段压低o单纯ST段压低的导联≥6个,AMI的特异性为96.5%;o V2-V3导联ST段压低最大,提示Lcx闭塞,它可以得益于溶栓治疗;o V4-V6导联ST段压低最明显,可能是由于LAD的次全闭塞所致的心内膜下缺血,其特点是ST段压低合并T波直立而不演变为T波倒置;o V4-V6导联ST段压低,T波倒置,表现为由于Lcx闭塞所致亚急性后壁损伤或左室氧耗量的增加。
ST段压低与ST段抬高同时存在o前壁梗死中出现下壁ST段压低,常为镜影现象,而非下壁心内膜下缺血所致;o下壁梗死合并以V1-V3或Ⅰ、aVL ST段压低为主,提示Lcx闭塞,可以做为同时合并LAD 病变的“除外现象”;o下壁梗死合并V4-V6,ST段压低为主,提示LMA、LAD或3支病变。
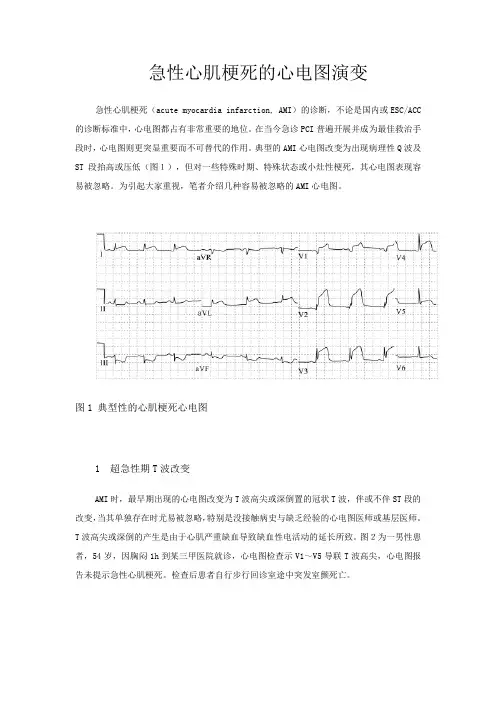
急性心肌梗死的心电图演变急性心肌梗死(acute myocardia infarction, AMI)的诊断,不论是国内或ESC/ACC 的诊断标准中,心电图都占有非常重要的地位。
在当今急诊PCI普遍开展并成为最佳救治手段时,心电图则更突显重要而不可替代的作用。
典型的AMI心电图改变为出现病理性Q波及ST段抬高或压低(图1),但对一些特殊时期、特殊状态或小灶性梗死,其心电图表现容易被忽略。
为引起大家重视,笔者介绍几种容易被忽略的AMI心电图。
图1 典型性的心肌梗死心电图1 超急性期T波改变AMI时,最早期出现的心电图改变为T波高尖或深倒置的冠状T波,伴或不伴ST段的改变,当其单独存在时尤易被忽略,特别是没接触病史与缺乏经验的心电图医师或基层医师。
T波高尖或深倒的产生是由于心肌严重缺血导致缺血性电活动的延长所致。
图2为一男性患者,54岁,因胸闷1h到某三甲医院就诊,心电图检查示V1~V5导联T波高尖,心电图报告未提示急性心肌梗死。
检查后患者自行步行回诊室途中突发室颤死亡。
图2 超急性心肌梗死心电图V2~V4导联T波高尖此案例为一典型AMI超急性期心电图改变,但被忽略,延误救治。
这种情况在临床上并非少见。
由于T波高尖可见于正常人、高钾血症等临床情况,故发现心电图T波高尖时应紧密结合临床,如有缺血性胸痛应注意是否为AMI超急性期改变。
2 演变期心电图伪正常化AMI后心电图会出现顺序性动态变化,最早出现超急性期T波改变,随后是ST段的抬高及Q波出现。
此后抬高的ST段下降,T波开始变平坦至倒置。
当ST段开始下降至等电位线而T波仍直立还未出现倒置时,心电图会出现类似正常心电图即伪正常化(图3)。
这种心电图常见于AMI患者闭塞冠脉的血栓出现自溶冠脉再通,容易被忽略,亦常见于溶栓或PCI的过程中。
图3 急性心肌梗死演变期心电图的伪正常化(前降支闭塞)A.心肌梗死当日心电图,I、aVL导联,V1-V3导联ST段抬高,III与aVF导联ST段对应性压低;B.次日心电图,注意假性正常化,ST段的改变均消失;C.第3日心电图,注意前壁心肌梗死的典型演变,V2-V3导联为QS波T波双相,冠状动脉造影显示前降支闭塞。


疾病状态下的异常心电图波形解读与诊断在疾病状态下,心电图波形的异常表现对于医生来说是诊断和判断病情的重要依据。
本文将以不同的疾病状态为例,探讨与心电图相关的异常波形解读与诊断。
1. 心肌梗死:心肌梗死是冠心病的重要并发症,通常伴随着异常的心电图表现。
常见的心肌梗死心电图改变包括ST段抬高和Q波增宽。
当导联V1-V6出现Q波时,尤其是QRS波群时间超过0.04秒且振幅超过导联R波振幅的1/3时,提示心肌梗死的存在。
ST段抬高在梗死区域的导联上通常表现为持续抬高,持续时间大于20分钟,伴有相应导联的T波倒置,这种改变提示心肌梗死的存在。
2. 心房颤动:心房颤动是常见的心律失常,其心电图表现特点是P波消失,取而代之的是基本不规则的f波,称为无规律心房颤动波。
在心房颤动波的基础上,心室继发不规则收缩,显现为无规律的QRS波群。
此外,由于心房颤动引起心室率快而不规律,导致心室收缩不充分,可出现心室肥厚、心力衰竭等。
3. 心室颤动:心室颤动是一种严重的心律失常,其心电图表现为极度不规则、低电压的心室波形,没有明显的P波、QRS波群和T波。
心室颤动时,心室呈现高度不协调的快速振动,无法有效地泵血,是一种危及生命的状况。
心室颤动的紧急处理是电除颤。
4. 心室早搏:心室早搏指的是起源于心室的异常搏动,其心电图表现是QRS波群宽大畸形,形态与窦性搏动有明显不同。
心室早搏常见的心电图特征包括:QRS波群时间>0.12秒,呈宽大畸形,ST段和T波的形态和方向与窦性搏动不一致。
心室早搏可能由多种因素引发,如电解质紊乱、心肌缺血等。
5. 慢性心力衰竭:慢性心力衰竭患者在心电图上的常见表现是QRS波群宽度增加(>0.12秒),代表心室传导延迟,这是由于心室分支传导系统受到病变的影响导致的。
此外,由于左室扩大以及心室肥厚,可出现ST段压低或巨高T波,表明心肌供血不足,进而发生心绞痛或心肌梗死。
6. 瓣膜病变:瓣膜病变是指由于先天性异常、感染或退变等原因引起的心脏瓣膜结构和功能的异常改变。

急性心肌梗死超急期心电图改变【中图分类号】R540.4+1 【文献标识码】A 【文章编号】1672-5085(2014)14-0074-02急性心肌梗死(AMI)是内科常见急症之一,是由冠状动脉主干或其分支供血急剧减少或中断,使相应心肌出现严重持久的缺血而致心肌坏死,AMI通常是在冠状动脉粥样硬化基础上发生的,常伴有严重的心律失常,心力衰竭或休克等[1]。
如何认识和识别心肌梗死早期超急性损伤期的心电图改变,从而避免心肌梗死的发生或继续发展,具有重要的临床意义。
急性心肌梗死超急性期的心电图改变除了传统的缺血性T波和损伤性ST段改变以外,急性损伤性传导阻滞等改变等成为近年来逐渐受到重视的急性心肌梗死超急性期心电图表现。
1 心肌梗死早期超急性损伤期的心电图表现急性心肌梗死在病理性Q波出现之前阶段,称之为超急性损伤期,它是急性心肌梗死最早阶段,于冠状动脉闭塞后即刻出现,最典型的心电图表现为T波高耸、ST段抬高和急性损伤性阻滞及心律失常[2]。
1 缺血性T波的改变1.1主要特点在急性心肌梗死超急性期即可出现,可与胸痛同时出现,也可在胸痛持续数分钟至数小时后出现。
主要形态特点包括:①典型者T波高尖,呈帐篷状或尖峰状,随缺血程度加重或持续时间延长可与抬高的ST段融合,形成不同形态的ST-T改变;②不典型者T波仅有轻微的形态和振幅变化,例如仅表现为T波低平、倒置。
此外,在急性心肌梗死超急性期还可出现T波峰-末间期(指T波顶峰至终末的时间,反映了心室跨壁复极离散度)增宽。
1.2临床意义典型的T波改变,如T波高尖,有助于急性心肌梗死超急性期的诊断,其出现的导联常与随后出现ST段抬高或病理性Q波的导联一致,有助于梗死的定位和梗死相关冠状动脉的确定。
不典型T波改变往往需要与患者以往的心电图进行比较,并动态观察,才能做出判断。
有研究表明,T波峰-末间期增宽对室性心律失常的发生有预测意义,但确切价值还有待进一步证实。
心肌梗死超急期高耸T波形成的原因过去认为,当心肌细胞供血突然急剧减少时,细胞内无氧代谢增加,酸性产物堆积,细胞膜的通透性改变,细胞内钾外溢,造成细胞外钾增加,致使T波高耸。
心肌梗死心电图变化的原理心肌梗死(Myocardial Infarction)是一种严重的心血管疾病,主要是由于心脏供血不足导致心肌缺氧而引起的。
心电图(Electrocardiogram,简称ECG)是一种无创检查方法,通过记录心脏电活动的变化来帮助医生诊断心脏疾病,包括心肌梗死。
心肌梗死的心电图变化原理主要涉及心肌缺血、心绞痛(Angina Pectoris)和心肌坏死等方面。
以下将详细介绍心肌梗死心电图变化的原理。
1. 心脏电活动的基本原理:在心脏中,有一套完整的传导系统,包括窦房结、房间束、房室结、希氏束和束支以及心室肌等。
心脏电活动的基本原理是由心肌细胞的离子运动产生的。
正常情况下,心肌细胞内外的离子浓度存在差异,通过离子泵和离子通道的打开和关闭来维持离子平衡,形成静息膜电位。
在心肌细胞受到外界刺激后,离子通道打开或关闭,导致离子内流或外流,使细胞内外的离子浓度发生突变,产生动作电位,进而引起心脏收缩和舒张。
2. 心肌缺血的心电图变化:心肌缺血是心肌梗死的早期阶段,其心电图变化主要包括ST段变化和T波倒置。
在心肌缺血时,心肌细胞缺氧导致细胞内外钠、钾、钙等离子稳态发生改变,细胞膜对钠较为通透,使得细胞内外钠离子浓度变化明显。
这会导致动作电位的形成和传导速度减慢,从而出现ST段改变。
常见的ST段改变包括ST段抬高、ST段压低和ST段水平型压低、水平型抬高等。
此外,心肌缺血还会引起T波倒置。
T波主要是由动作电位由细胞内向细胞外进行复极,当细胞内的离子流出受阻时,使得T波倒置。
3. 心绞痛的心电图变化:心绞痛是由于冠状动脉供血不足而引起的胸痛症状,其心电图变化与心肌缺血类似,也表现为ST段变化和T波倒置。
心绞痛通常是由于劳力、情绪激动或者冷热等刺激引起,这些刺激会导致心肌耗氧增加,血流供应不足,引发心绞痛症状。
心绞痛引起的心电图改变通常是可逆的,一旦心绞痛发作停止,心电图变化会自行恢复正常。
心肌梗死心电图的变迁刘仁光,李北方辽宁医学院附属一院心血管病研究所心肌梗死(MI)是世界范围内致死、致残的主要疾病。
心电图是MI诊治中不可替代的重要检查。
从1959年世界卫生组织(WHO)提出MI定义、1979年修订诊断标准,到2007年美国心脏病学院(ACC)/美国心脏协会(AHA)/欧洲心脏病学会(ESC)和世界心脏联盟(WHF)制定“心肌梗死全球统一定义”、2008年ESC、2009年ACC/ A HA、2010年我国心血管病学分会(CSC)心肌梗死诊疗新指南的提出,标志对MI的认识和诊疗技术已进入新的里程。
随着临床诊断和治疗技术的进展,特别是再灌注治疗的广泛应用,促进了MI心电图的进展和变迁。
心电图表现:从强调急性期→关注早期;心电图演变:从做分期诊断→关注再灌影响;导联的分析:从做定位诊断→冠脉分析;心电图分型:从依坏死Q波→ST 段改变;心电图诊断:标准不断更新→更趋完善。
一.关注心肌梗死早期心电图再灌注治疗成功的关键是时间,MI早期心电图已成关注的新热点。
包括早期T波改变、损伤性ST段改变、急性损伤阻滞和J波的新认识。
1.T波改变的进步认识是冠脉闭塞后最早出现的改变。
动物实验可在中断冠脉血流随后出现,临床常在胸痛持续几分~几小时后出现。
心电图表现:①典型:T波增高呈帐顶状,随缺血加重与抬高的ST段融合成不同形态的ST-T改变(见图1);不典型:增高不明显,甚可出现低平或倒置。
②T波峰-末间期(T p-d)增大;部分可出现T波电交替。
临床意义:前者是AMI最早出现的ECG改变,结合临床和心电图演变有诊断和定位意义;后者是心室复极离散的表现,特别是T波电交替对恶性室性心律失常有预测意义。
细胞电生理机制:T波是心外膜(Epi)、中层(M)、和心内膜(Emdo)三层细胞复极2、3期电位的代数和。
中层和外膜电位差(△V M-Epi)为正;内层与中层电位差(△V Endo-M)为负;正负代数和的正负值就是T波的正负值。