念珠菌指南解读-念珠菌血症
- 格式:ppt
- 大小:5.50 MB
- 文档页数:40
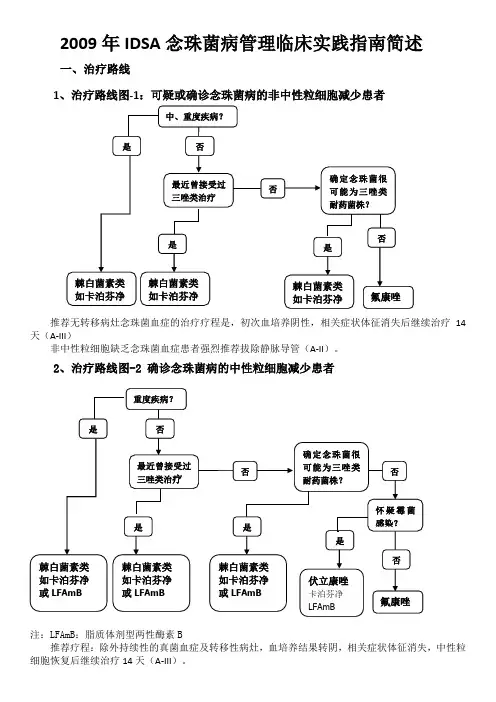
2009年IDSA念珠菌病管理临床实践指南简述一、治疗路线1、治疗路线图-1:可疑或确诊念珠菌病的非中性粒细胞减少患者推荐无转移病灶念珠菌血症的治疗疗程是,初次血培养阴性,相关症状体征消失后继续治疗14天(A-III)非中性粒细胞缺乏念珠菌血症患者强烈推荐拔除静脉导管(A-II)。
2、治疗路线图-2 确诊念珠菌病的中性粒细胞减少患者注:LFAmB:脂质体剂型两性酶素B推荐疗程:除外持续性的真菌血症及转移性病灶,血培养结果转阴,相关症状体征消失,中性粒细胞恢复后继续治疗14天(A-III)。
可考虑拔除静脉内导管(B-III)。
3、治疗路线图-3 可疑侵袭性念珠菌病的中性粒细胞感染者二、治疗药物选择1、一般人群治疗药物选择2、心血管系统念珠菌感染患者治疗药物选择3、光滑、近平、克柔念珠菌感染治疗药物选择4、新生儿念珠菌病的治疗新生儿播散性念珠菌病推荐使用脱氧胆酸两性霉素B(1mg/kg每日)治疗(A-II)。
若排除泌尿道感染,可使用脂质体两性霉素B(3-5mg/kg每日)。
同样也可以选择氟康唑(12mg/kg每日)(B-II)。
推荐治疗疗程三三个星期(B-II)。
对于无菌体液和/或尿培养念珠菌阳性的新生儿,推荐进行腰椎穿刺及散瞳视网膜检查(B-III)。
若无菌体液培养持续阳性,需对泌尿生殖道、肝脏和肾脏进行检查(B-III)。
棘白菌素类的使用应该谨慎,一般仅限于对氟康唑或脱氧胆酸两性霉素B出现耐药或毒性反应时考虑(B-III)。
强烈推进拔除静脉导管(A-II)。
在侵袭性真菌病发生率高的托儿所里,氟康唑推荐用于体重低于1000g的新生儿的预防治疗(A-I)。
用药过程中需关注抗真菌药的耐药,药物相关毒性,以及神经发育(A-III)。
三、可疑念珠菌病的经验性抗真菌治疗四、念珠菌病高危患者的预防性真菌治疗人群预防性抗真菌治疗推荐实体器官移植受者⏹肝(A-I)、胰腺(B-II)、小肠(B-III)移植受者术后预防性抗真菌治疗推荐–氟康唑200~400 mg(3~6 mg/kg/d)–L-AmB 1~2 mg/kg/d–疗程7-14 d成人ICU高危患者⏹氟康唑400mg(6 mg/kg/d) (B-I)化疗诱导中性粒细胞减少患者 在中性粒细胞减少期间预防性抗真菌治疗推荐–氟康唑400 mg(6 mg/kg/d) (A-I)–泊沙康唑200mg, 3次/d(A-I)–卡泊芬净50 mg/d(B-II)干细胞移植受者合并中性粒细胞减少⏹氟康唑400 mg(6 mg/kg/d) (A-I) ⏹泊沙康唑200mg, 3次/d(A-I)⏹米卡芬净50 mg /d(A-I)。




美国感染性疾病学会念珠菌病处置的临床实践指南解读(最全版)美国感染性疾病学会(Infectious Diseases Society of America, IDSA)一直致力于感染性疾病领域的指南撰写、推广。
今年IDSA对念珠菌病处置的临床实践指南(以下简称"新指南")、曲霉菌病指南、医院获得性肺炎指南同时进行了更新。
念珠菌病是临床常见感染。
IDSA在2000年制定了第1版念珠菌病指南[1]、2004年制定了第2版[2]、2009年制定了第3版[3]、2016年制定出第4版。
新指南2015年12月中旬发布,2016年1月中旬正式刊出,有正式印刷版本[4]和全文电子版本[5],在IDSA官网均可获得()。
该指南题目是Clinical practice guideline for the management of Candidiasis: 2016 update by the Infectious Diseases Society of America,即《念珠菌病处置的临床实践指南:IDSA 2016升级版》。
值得注意的是新指南中的念珠菌病,指深部念珠菌病,比如菌血症或侵袭性感染,不包括浅部皮肤软组织感染。
Management不翻译为"管理",在医学领域里翻译为"处置"更为贴切准确。
新指南正文50页,引文560条。
从17个角度,给出推荐共计140条,是公认的大型指南。
与第3版15个角度、72条推荐相比,两版之间的变化体现出人类对念珠菌病的认识在逐渐深化。
新指南的发布,除包括IDSA撰写与批准Standards and Practice Guidelines Committee (SPGC)的内容外,还有其他一些机构的参与和批准。
首先是美国儿科感染性疾病两大学会——美国儿科学会(AmericanAcademy of Pediatrics,AAP,该机构的红皮书非常有名,是儿科感染性疾病领域排名第一的临床手册)、美国儿科感染性疾病学会(Pediatric Infectious Diseases Society,PIDS)的参与,这说明新指南适用于儿科。

《中国成人念珠菌病诊断与治疗专家共识》(2020)要点念珠菌病(candidiasis)是由各种致病性念珠菌引起的局部或全身感染性疾病,好发于免疫功能低下患者,可侵犯局部皮肤、黏膜以及全身各组织、器官,临床表现多样、轻重不一。
近年来,随着肿瘤化疗、器官移植、糖皮质激素、免疫抑制剂及广谱抗菌药物的广泛应用等危险因素的增多,侵袭性念珠菌病发病率呈明显上升趋势。
其中,念珠菌血症是侵袭性念珠菌病最常见的临床类型,常预后不佳。
早期诊断、及时治疗可明显改善侵袭性念珠菌病的预后。
1 病原学念珠菌广泛存在于自然界,为条件致病真菌。
临床上以白念珠菌最为常见,而非白念珠菌致病菌种多达16种以上,其中以热带念珠菌、光滑念珠菌、近平滑念珠菌和克柔念珠菌较为常见。
2 念珠菌病的危险因素侵袭性念珠菌病是一个由定植、感染到发病的连续过程,多发生于抗细菌药物使用所致多部位、高强度念珠菌定植,并伴有生理屏障(解剖屏障、功能屏障和微生物屏障)破坏,或伴有严重基础疾病等机体免疫功能低下的患者。
虽然不同区域、不同医疗机构、不同病种、不同患者侵袭性念珠菌病的易感因素各不相同,但危险因素评估对促进念珠菌病的早期诊断和及时治疗意义重大。
3 流行病学侵袭性念珠菌病多见于免疫功能低下患者,患病率为(2.1~21.0)/10万,病死率达40%~60%。
侵袭性念珠菌病以白念珠菌、光滑念珠菌、热带念珠菌、近平滑念珠菌和克柔念珠菌最为常见,白念珠菌占65%~70%,但近年来在ICU、血液系统恶性肿瘤、实体器官移植等患者中,非白念珠菌所占比例高于白念珠菌。
4 病原学诊断4.1 直接镜检可直接镜检的标本包括无菌体液、痰、尿、粪便、分泌物或脓液及活检组织等。
4.2 真菌培养与鉴定由于念珠菌为人体开放腔道如口腔或胃肠道的常居菌,因此从痰或粪便标本中分离培养出念珠菌不能作为确诊依据。
4.3 念珠菌体外药敏试验念珠菌属抗真菌药物体外药敏试验的标准参考方法为肉汤稀释法,且应使用人工合成的培养基(如RPMI1640)。

念珠菌病临床诊疗指南(IDSA,2009年增补版)美国感染病学会(IDSA)的专家组,曾经编写了系统性念珠菌病(invasive candidiasis,也译为侵袭性念珠菌病)、粘膜念珠菌病(mucosal candidiasis)的诊疗指南,发表于2004年的《Clinical Infectious Diseases》杂志,指南提供的诊疗建议,被医务工作者广泛应用于临床工作。
2004年之后,数种新型抗真菌药物上市,数个念珠菌病相关的临床试验的研究报告相继发表,在既往指南的基础上,新指南在相关方面进行了增补或修改。
缩写AmB-d:两性霉素B去氧胆酸盐LFAmBs:两性霉素B的含脂复合制剂,包括:L-AmB:两性霉素B脂质体ABLC:两性霉素B脂质复合体ABCD:两性霉素B胆固醇复合体注释:文中粒细胞缺乏病人英文原文为neutropenic patients,直译为粒细胞减少病人,但译者觉得译为粒细胞缺乏病人更为准确。
摘要2004年版念珠菌病诊疗指南发表之后,念珠菌病的治疗发生了一些变化。
棘白菌素类、广谱吡咯类抗真菌药物治疗念珠菌血症、其他系统性念珠菌病、粘膜念珠菌病的临床疗效得到了更为广泛的考察,使这些疾病治疗策略发生了变化。
比较少见的系统性念珠菌病,如慢性播散性念珠菌病、骨髓炎、中枢神经系统感染等,2004年以来很少有研究结果发表,相关论文主要为治疗经验、病例报道或者小样本的临床研究,其结论多只是为新的治疗策略的效果提供一些证据,这些疾病的治疗策略变化不大。
摘要部分概括了新指南的主要诊疗建议,后文会有更为详细的叙述。
念珠菌菌血症,非粒细胞缺乏病人1.对于绝大多数成年病人,推荐给予以下初始治疗:氟康唑,负荷剂量800mg(12mg/kg),维持剂量400mg/d(6mg/kg/d)。
或者,棘白菌素类药物(卡泊芬净,负荷剂量,70mg,维持剂量,50mg/d;米卡芬净,100mg/d;阿尼芬净,负荷剂量,200mg,维持剂量,100mg/d)(A—Ⅰ)。



IDSA念珠菌病治疗新指南要点解析北京大学第一医院真菌和真菌病研究中心余进李若瑜近日,美国感染性疾病学会(IDSA)发表了念珠菌病治疗新指南[《临床感染性疾病》(Clin Infect Dis)2009,48(5):503],替代2004年版本。
2004年以来,新型抗真菌药物如棘白菌素类和新型三唑类药物问世,相关论文相继发表。
新指南采用这些成果,解答了念珠菌病治疗中常见的15个问题。
本报特邀专家就其中较重要的问题作一解析。
1 念珠菌血症治疗方案无中性粒细胞缺乏者a 对多数成人患者的初始治疗,推荐氟康唑[负荷量800 mg(12 mg/kg);继以400 mg(6 mg/kg),qd]或棘白菌素类(卡泊芬净:负荷量70 mg,继以50 mg/d;米卡芬净:100 mg/d;安尼杜拉芬净:负荷量200 mg,继以100 mg/d)。
对中重度感染或近期有唑类药物暴露史的患者,推荐棘白菌素类;对轻中度感染且近期无唑类药物暴露史患者,推荐氟康唑。
儿童方案与成人相同(调整剂量)。
b 若培养结果为对唑类敏感的念珠菌(如白念珠菌)且患者病情稳定,可用氟康唑替代棘白菌素类。
c 对光滑念珠菌感染,推荐棘白菌素类。
若无药敏试验证实,不推荐用氟康唑或伏立康唑。
对初始治疗采用氟康唑或伏立康唑的患者,若临床症状改善,复查血培养阴性,可继续用唑类药物完成疗程。
d 对近平滑念珠菌感染,推荐用氟康唑。
对初始治疗采用棘白菌素类的患者,若临床症状改善,复查血培养阴性,可继续用此类药物完成疗程。
e 若患者不耐受或得不到上述药物,可用两性霉素B[0.5~1.0 mg/(kg·d)]或其脂质体[3~5 mg/(kg·d)]。
若培养结果为对唑类敏感的念珠菌(如白念珠菌)且患者病情稳定,可用氟康唑替代两性霉素B或其脂质体。
f 伏立康唑[400 mg(6 mg/kg),bid;继以200 mg(3 mg/kg),bid]对念珠菌血症有效,但不优于氟康唑。

《中国成人念珠菌病诊断与治疗专家共识》(2020)要点念珠菌病(candidiasis)是由各种致病性念珠菌引起的局部或全身感染性疾病,好发于免疫功能低下患者,可侵犯局部皮肤、黏膜以及全身各组织、器官,临床表现多样、轻重不一。
近年来,随着肿瘤化疗、器官移植、糖皮质激素、免疫抑制剂及广谱抗菌药物的广泛应用等危险因素的增多,侵袭性念珠菌病发病率呈明显上升趋势。
其中,念珠菌血症是侵袭性念珠菌病最常见的临床类型,常预后不佳。
早期诊断、及时治疗可明显改善侵袭性念珠菌病的预后。
1 病原学念珠菌广泛存在于自然界,为条件致病真菌。
临床上以白念珠菌最为常见,而非白念珠菌致病菌种多达16种以上,其中以热带念珠菌、光滑念珠菌、近平滑念珠菌和克柔念珠菌较为常见。
2 念珠菌病的危险因素侵袭性念珠菌病是一个由定植、感染到发病的连续过程,多发生于抗细菌药物使用所致多部位、高强度念珠菌定植,并伴有生理屏障(解剖屏障、功能屏障和微生物屏障)破坏,或伴有严重基础疾病等机体免疫功能低下的患者。
虽然不同区域、不同医疗机构、不同病种、不同患者侵袭性念珠菌病的易感因素各不相同,但危险因素评估对促进念珠菌病的早期诊断和及时治疗意义重大。
3 流行病学侵袭性念珠菌病多见于免疫功能低下患者,患病率为(2.1~21.0)/10万,病死率达40%~60%。
侵袭性念珠菌病以白念珠菌、光滑念珠菌、热带念珠菌、近平滑念珠菌和克柔念珠菌最为常见,白念珠菌占65%~70%,但近年来在ICU、血液系统恶性肿瘤、实体器官移植等患者中,非白念珠菌所占比例高于白念珠菌。
4 病原学诊断4.1 直接镜检可直接镜检的标本包括无菌体液、痰、尿、粪便、分泌物或脓液及活检组织等。
4.2 真菌培养与鉴定由于念珠菌为人体开放腔道如口腔或胃肠道的常居菌,因此从痰或粪便标本中分离培养出念珠菌不能作为确诊依据。
4.3 念珠菌体外药敏试验念珠菌属抗真菌药物体外药敏试验的标准参考方法为肉汤稀释法,且应使用人工合成的培养基(如RPMI1640)。