肾功能不全抗生素选择(2)
- 格式:ppt
- 大小:982.50 KB
- 文档页数:35

肾功能不全患者抗生素使用注意事项一、左氧氟沙星注射液1、如果存在肾功能不全,慎用左氧氟沙星.2、对于肌酐清除率大于等于50ml/min患者没有必要进行剂量调整。
3、肾功能正常:250mg或500毫克缓慢静滴,时间大于60分钟,24小时一次。
或750mg缓慢静滴,时间大于90分钟,24小时一次。
4、肌酐清除率20~40ml/min:每48小时750mg 或首剂500mg,此后每24小时250mg。
或者250mg每24小时一次缓慢静滴。
5、肌酐清除率10~19ml/min:第一次给予750mg,此后每48小时500mg;或第一次给予500mg,此后每48小时250mg;或每48小时给予250mg.6、血液透析或腹膜透析患者:第一次给予750mg,此后每48小时500mg;或第一次给予500mg,此后每48小时250mg。
7、分子量:415。
85 蛋白结合率24%~38%87%由肾脏排出。
8、血液透析和腹膜透析均不能有效清除体内的左氧氟沙星,故透析后不用补充.二、注射用阿奇霉素1、分子量:1465.59 蛋白结合率为7%~15%。
2、肾功能不全者慎用。
3、主要经过胆汁排泄。
三、头孢曲松钠1、分子量661.59 蛋白结合率95% 60%经尿排出。
2、肾功能不全患者肌酐清除率大于5ml/min,每日剂量应少于2g。
3、血液透析对本品清除率不高,透析后不需要补充剂量.四、头孢西丁1、分子量449。
43 蛋白结合率80.7% 85%经肾排泄。
2、肌酐清除率50—30ml/min:1~2g,8—12小时一次。
肌酐清除率29-30ml/min:1—2g,12-24小时一次。
肌酐清除率9—5ml/min:0。
5-1g 12—24小时一次。
肌酐清除率小于5ml/min:0.5—1.0g 24-48小时一次五、头孢哌酮舒巴坦1、头孢哌酮约25%经过肾脏排泄。
舒巴坦84%经肾脏排泄2、肌酐清除率15-30ml/min时:舒巴坦每日最高2g,分12小时一次。

生物制剂及肾功能不全患者抗感染药物应用:执业药师继续教育答案一、背景介绍近年来,生物制剂在抗感染治疗中的应用日益广泛。
然而,对于肾功能不全患者,抗感染药物的选择和应用需要更加谨慎,以避免药物积累和不良反应的发生。
本课程旨在帮助执业药师深入了解生物制剂的作用机制、适应症和禁忌症,以及肾功能不全患者抗感染药物的应用原则和注意事项。
二、学习目标1. 理解生物制剂的作用机制和分类。
2. 掌握生物制剂的适应症和禁忌症。
3. 了解肾功能不全患者抗感染药物的应用原则和注意事项。
4. 能够根据患者情况选择合适的抗感染药物。
三、课程内容3.1 生物制剂的作用机制和分类生物制剂是指通过生物技术制备的具有生物活性的药物,包括抗体、蛋白质、多肽等。
生物制剂的作用机制主要包括中和病原体、阻断病原体与宿主细胞的结合、增强机体免疫反应等。
根据制备方法和作用对象的不同,生物制剂可分为抗体类药物、蛋白质类药物、多肽类药物等。
3.2 生物制剂的适应症和禁忌症生物制剂的适应症主要包括细菌感染、病毒感染、自身免疫性疾病等。
然而,由于生物制剂的制备和使用过程中可能存在过敏反应、感染风险等问题,因此存在一定的禁忌症。
具体禁忌症包括对生物制剂成分过敏、活动性感染、严重肝肾功能不全等。
3.3 肾功能不全患者抗感染药物的应用原则和注意事项肾功能不全患者抗感染药物的应用原则主要包括根据患者肾功能状况调整药物剂量、选择合适的药物品种、避免使用肾毒性药物等。
具体注意事项包括:1. 了解患者肾功能状况,根据肾小球滤过率(GFR)评估患者肾功能严重程度。
2. 选择适合肾功能不全患者的抗感染药物,如阿莫西林、头孢菌素等。
3. 根据患者情况调整药物剂量,避免药物过量。
4. 避免使用肾毒性药物,如氨基糖苷类抗生素、造影剂等。
5. 密切关注患者药物不良反应,及时调整治疗方案。
四、案例分析患者,男性,65岁,因“发热、咳嗽、咳痰”就诊。
既往有慢性肾功能不全病史,目前处于维持性血液透析治疗中。



慢性肾功能不全患者抗菌药物的合理应用大理市第一人民医院临床药学室:杨伟君时间:2019.12.26一、慢性肾功能不全慢性肾功能不全是指各种原发病或继发性慢性肾脏疾病导致进行性肾功能损害所出现的一系列症状和(或)代谢紊乱的临床综合征。
(一) 慢性肾功能不全对抗菌药物 PK/ PD 的影响表现为药物或其代谢产物经肾脏排泄减少,半衰期延长,导致血药浓度升高。
肾功能不全时药物由肾小管重吸收速率及吸收程度均降低,因水肿、血浆白蛋白降低使药物与蛋白的结合量减少,药物游离部分增多,影响血药浓度。
(二)、优化给药方案的推荐意见1.慢性肾功能不全时抗菌药物选择原则:肾功能不全时,需根据以下因素调整抗菌药物的剂量:(1)肾功能减退程度;(2)抗菌药物对肾毒性的大小;(3)药物的体内过程,即PK特点;(4)抗菌药物经血液透析或腹膜透析后可清除的程度。
主要经肾脏排泄的药物,其半衰期可因肾功能减退而延长,因此,半衰期可作为调整用药的重要依据。
但同一药物在不同患者的血半衰期差异较大,如有条件应进行血药浓度监测,进行个体化给药。
2、慢性肾功能不全时抗菌药物剂量调整原则 :(1)正常应用或剂量略减:包括主要经肝胆系统代谢或排泄的抗菌药物,如大环内酯类、青霉素类和头孢菌素类的部分品种(氨苄西林和头孢哌酮)、多数抗真菌药物、抗分枝杆菌的多数品种及利奈唑胺等。
(2)可选用,但剂量需适当减少:主要经肾脏排泄,药物本身并无肾毒性或仅有轻度肾毒性的抗菌药物,需按照肾功能减退程度调整给药方案,包括青霉素类、头孢菌素、碳青霉烯类的多数品种、左氧氟沙星及磺胺甲噁唑等。
(3) 应避免应用,确有指征使用时,需在监测治疗药物浓度的情况下减量应用:药物本身或其代谢产物主要经肾脏排出,且有较大毒性,包括氨基糖甙类、多黏菌素类及糖肽类等。
(4)不宜应用:包括四环素类(多西环素除外)、呋喃类及萘啶酸等,四环素可加重氮质血症,如有指征应用时需慎重考虑,并肾功能损害程度减量应用;呋喃妥因、萘啶酸:可在体内明显积集,产生神经系统毒性。

药学中的肝肾功能不全患者的药物选择与调整在药学领域中,肝肾功能不全患者的药物选择和调整是一个非常重要的问题。
肝肾功能不全会影响药物的代谢和排泄,因此,药物的选择和剂量需要根据患者的具体情况进行调整,以确保药物的疗效和安全性。
一、肝肾功能不全的定义和分类肝肾功能不全是指肝脏或肾脏在代谢和排泄药物方面的功能受损。
根据肝肾功能的程度,可以将肝肾功能不全分为轻、中、重三个级别。
轻度功能受损时,药物的代谢和排泄能力有所减弱;中度功能受损时,药物的代谢和排泄能力明显减弱;重度功能受损时,药物的代谢和排泄能力严重受损。
二、肝肾功能不全对药物代谢和排泄的影响1. 肝功能不全患者的药物选择和调整肝脏是人体重要的代谢器官,大部分药物在肝脏内经过代谢。
肝功能不全会导致药物的代谢酶活性下降,从而影响药物的清除率和半衰期。
在选择药物时,应考虑药物是否需要在肝脏中代谢,如果需要,则应选择那些不需要经过肝脏代谢或者代谢产物无活性的药物。
此外,肝功能不全还会降低药物的蛋白结合率,增加游离药物的浓度,因此在给药剂量上需要进行适当的调整。
2. 肾功能不全患者的药物选择和调整肾脏是人体排泄废物和药物的重要器官,大部分药物在肾小球过滤后通过肾小管被排出体外。
肾功能不全会导致药物的排泄减慢,从而增加药物的半衰期和体内积累。
在选择药物时,应考虑药物是否主要通过肾脏排泄,如果是,则应选择那些无须在肾脏中排泄或者在肾脏中排泄的产物无活性的药物。
此外,在给药剂量上也需要进行适当的调整,以减少药物的不良反应。
三、药物选择和调整的具体原则1. 避免使用对肝肾功能的依赖性药物在选择药物时,应尽量避免使用对肝肾功能有较大依赖的药物,比如需要在肝脏中代谢或肾脏中排泄的药物。
这样可以减少药物的积累和不良反应的发生。
2. 选择药物的剂型和给药途径在肝肾功能不全患者的药物治疗中,选择适合的剂型和给药途径非常重要。
口服剂型是常用的给药途径,但如果存在肝肾功能不全,药物的吸收、分布和排泄可能会受到影响。

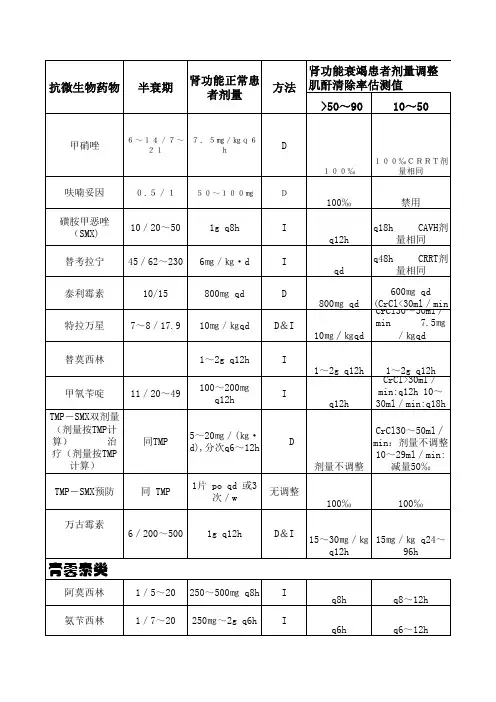
肾功能不全患者抗生素用量
万古霉素肌酐清除率
常规用量>80ml/min
每1~3日1000mg 50~80
每3~7日1000mg 10~50
每7~14日1000mg <10
美罗培南
每12小时1g 26~50
每12小时0.5g 10~25
每24小时0.5g <10
泰能
常规用量>70ml/min
每6~8小时0.5g 30~70 ml/min
每8~12小时0.25~0.5g 20~30 ml/min
每12小时0.25g <20 ml/min
舒巴坦
最大量每12小时1g 15~30 ml/min
每12小时0.5g <15 ml/min
氟康唑
常规剂量每24小时1次>40 ml/min
常规剂量的1/2或每48小时1次21~40 ml/min
常规剂量的1/3或72小时1次10~20 ml/min
头孢他啶
每12小时1g 31~50 ml/min
每24小时1g 16~30 ml/min
每24小时0.5g 6~15 ml/min
每48小时0.5g <6 ml/min
每12小时0.2g >30 ml/min
每18~24小时0.2g 5~29 ml/min
左氧氟沙星
重症细菌感染、慢支、社区获得性肺炎:
首剂500mg,每24小时250mg维持20~49 ml/min 首剂500mg,每48小时250mg维持10~19 ml/min 院内获得性肺炎:
首剂750mg,每48小时750mg维持20~49 ml/min 首剂750mg,每48小时500mg维持10~19 ml/min 莫西沙星不用调整剂量。

药物与临床72肾功能不全患者的临床用药指导辛红伍小佳霍灿新津县人民医院 四川成都 611430摘要:肾功能不全(renal insufficiency)是由多种原因引起的,肾小球严重破坏,使身体在排泄代谢废物和调节水电解质、酸碱平衡等方面出现紊乱的临床综合症后群。
分为急性肾功能不全和慢性肾功能不全。
预后严重,是威胁生命的主要病症之一。
通常情况下,病患服药后部分药物会经过肝脏部位的代谢,之后2/3的临床药物存在完全或部分经肾排泄的情况,因此如果肾功能有所变化,就会引起药代动力学、药效动力学角度的变化。
关键词:肾功能不全患者;临床用药;指导在开展透析治疗期间,病患会排出部分的药物,就会导致药物浓度有所下降,对最终的疗效产生一定影响。
多数肾功能衰竭病患会有合并其它类型疾病的可能性,就会在治疗期间联合服用不同的药物,致使不同药物之间产生相互作用的问题,这也是常见的情况之一。
对此,要想做到疗效增强的同时防止后续不良反应的发生,就需要肾功能衰竭病患经常调整药物治疗的服用,包括剂量、时间、注意事项等方面[1]。
鉴于此,本文中针对肾功能不全病患的临床用药方面进行书面指导,以期帮助该类型病患强化生活质量,明确疾病知识。
一、肾功能不全病患的临床用药方式在实际治疗期间,肾功能衰竭这一病症对药物的吸收会产生多方面的影响,并且服用之后也会存在复杂多变的问题。
如果此时任何一环节有所改变,就会对药物的排泄产生负面影响。
对于此,就需要肾脏病患在服用药物期间提起注意,重视具体药物代谢产物、毒性大小、性质、肾功能损害程度、服药目的等内容的明确与合理掌握,在调整正确用药方案的同时,做到慎重选药。
临床期间有以下两种常见的服药剂量调整方式:首先,减量法。
就是指初始期间药物的服用剂量不变,用药间隔时期也不变,但总计量有所减少。
其次,间隔延长。
就是指药物的服用剂量不变,在此基础之上将用药的间隔时期进行延长。
二、肾功能不全病患临床用药所遵循的原则内容首先,需要仔细明确病患的肾功能情况,对干酐清除率进行合理计算,以患者血肌酐水平为基础,通过MDRD公式可以合理计算出。


肾功能不全患者的选药原则
肾功能不全患者的选药原则主要包括以下几点:
1. 明确诊断,合理选药:首先需要明确疾病的诊断,根据诊断结果选择适合的药物。
同时,要避免使用对肾脏有毒性的药物,特别是那些具有肾毒性的抗生素、感冒药、镇痛药等。
2. 药物相互作用:注意药物之间的相互作用,特别是那些可能产生肾损害的药物。
例如,使用他克莫司的病人要避免使用抗真菌药物或CCB类降压药。
3. 根据肾功能情况调整用药剂量和给药间隔时间:肾功能不全时,药物的排泄会受到影响,因此需要根据肾功能的情况调整用药剂量和给药间隔时间。
必要时进行血药浓度监测,设计个体化给药方案。
4. 选用无肾毒性或肾毒性较小的药物:优先选择无肾毒性或肾毒性较小的药物。
如果必须使用具有肾毒性的药物,应尽可能减少用药剂量和用药时间。
5. 避免使用肾毒性大的药物:尽量避免使用肾毒性大的药物,如氨基糖苷类抗生素、万古霉素、去甲万古霉素、氯霉素等。
如果必须使用这些药物,应进行血药浓度监测,并根据监测结果确定用药剂量及用药间隔时间。
6. 注意肝功能的状况:对于肾功能不全但肝功能正常者,可选用双通道排泄的药物。
总的来说,肾功能不全患者的选药原则是避免或减少使用对肾脏毒性大的药物,并尽量选择无肾毒性或肾毒性较小的药物。
在医生的指导下用药,遵循医生的建议和指导,不要随意更改用药方案或自行购药使用。
247.肾功能不全(二)一、A2型题:每一道考题是以一个小案例出现的,其下面都有A、B、C、D、E五个备选答案。
请从中选择一个最佳答案。
1.65岁,有糖尿病史15年,近来浮肿,血压130/90mmHg,血糖6.8mmoL/l,尿蛋白3.5g/L,血B UN11.2mmol/L,Cr174μmol/L,最合适治疗方法是A.皮质激素B.非甾类消炎药C.血管紧张素转换酶抑制剂D.胰岛素治疗E.利尿消肿正确答案:C[解题思路]对于一位有糖尿病史15年的老年人,近来出现浮肿和血压轻度增高,血糖基本在正常范围,有大量蛋白尿和肾功能轻度异常。
临床首先考虑诊断为糖尿病肾病Ⅳ期,此时若无严重的水肿和左心功能衰竭,可暂时不予透析治疗。
根据UKPDS研究的结论,本病最重要的治疗是强化降压、强化降糖;而血管紧张素转换酶抑制剂不仅能有效的降低血压,同时还可以减少蛋白尿、延缓肾功能恶化的进展。
2.男性,26岁,一年前眼睑水肿,近3天少尿,水肿加重,检查:贫血,呼吸增大,血压170/110m mHg,血红蛋白60g/L,尿比重1.010,蛋白(++),BUN23mmol/L,二氧化碳结合力11.25mmol/L,诊断A.急性肾炎肾功不全B.急进性肾炎肾功不全C.慢性肾炎肾功不全D.隐匿性肾炎肾功不全E.急性型高血压正确答案:C3.尿毒症病人以碳酸氢钠静脉滴入纠正代谢性酸中毒时发生手足搐搦机制是A.高钠血症继发脑水肿B.低钾血症C.血中钙总量降低D.血中结合钙降低E.血中游离钙降低正确答案:E4.慢性肾炎高血压型患者,尿毒症后,下列哪项治疗使病情恶化A.用肼苯达嗪降压后B.适当补充必需氨基酸及动物蛋白C.按正常量用土霉素D.血液透析E.大量输血纠正贫血正确答案:E5.男性,26岁,喉痛4天后少尿,水肿加重,出现意识障碍,检查:贫血,呼吸深大BPl70/110mmHg,全身水肿。
尿蛋白(++)BUN 30mmol/L,二氧化碳结合力10mmol/L。
肾功能不全如何应用抗菌药物?肾脏是大部分抗菌药物及其代谢产物的主要排泄器官,在肾功能不全时容易导致这些药物在体内积聚以致发生毒性反应,尤其是肾毒性抗菌药物。
因此,肾功能不全病人应用抗菌药物时,不能按常量给予,必须根据肾功能损害程度调整给药方案。
1、肾功能不全时抗菌药物的选用原则:① 有明确指征时方可使用;② 选择肾毒性低的有效品种;③ 避免长时间应用有肾毒性的抗菌药物;④ 避免与其他肾毒性药物联合应用;⑤ 密切观察药物的临床疗效及毒性反应;⑥ 尽可能测定药物(特别是具有肾毒性的抗菌药)的血浆浓度,以调整用药剂量。
2、肾功能不全时抗菌药物的选择:选择抗菌药物可依据肾功能减退时药物在体内过程(吸收、分布、代谢、排泄)的改变以及对肾脏的毒性大小来决定,一般分为四组:⑴抗菌药物维持原剂量或略减:此类主要是在肝脏内代谢或主要自肝胆系统排泄的药物。
包括大环内酯类(红霉素、麦迪霉素、螺旋霉素等)、利福平、多西环素、林可霉素类等。
青霉素类中,氨苄西林、阿莫西林、哌拉西林、苯唑西林、氯唑西林、双氯西林等大部分经肝胆系统排泄,在肾功能不全时,半衰期延长不明显,可按原剂量给药或略减量。
新型头孢菌素一般均无肾毒性,而且与氨基糖苷类合用时也较少发生毒性作用,其中头孢哌酮、头孢曲松大部分经肝胆系统排泄;头孢噻肟主要在体内代谢,一般均能按原剂量给药,在肾功能中度以上损害时,仅需适当减量。
氯霉素、两性霉素B虽在肾功能减退时半衰期轻度延长,但因为两药具明显的血液系统毒性或肾毒性,宜减量应用。
如同时有肝功能不全时,更需严格控制使用。
⑵剂量需适当调整:此类药物包括青霉素和头孢菌素类的大多数品种,如青霉素、羧苄西林、阿洛西林、头孢唑啉、头孢噻吩、头孢氨苄、头孢拉定、头孢西林、头孢呋辛、头孢他啶、头孢唑肟等。
氟喹诺酮类药物虽无明显肾毒性,但因为主要经肾脏排泄,肾功能减退时,可在体内明显积聚,因此,肾功能不全时应根据情况适当调整剂量。
⑶剂量需显著减少:此类药物有明显肾毒性,且主要经肾脏排泄,包括氨基糖苷类、万古霉素、多黏菌素类。
合理应用抗生素培训考试题库及答案一、填空题:1.抗菌药物是指具有杀菌或抑菌活性,主要供全身应用(个别也可局部应用)的各种抗生素以及化学合成的抗菌药物,如磺胺类、硝基咪噗类、硝基吠喃类等。
抗菌药物用于细菌、衣原体、支原体、立克次体等所致的感染性疾病,非上述感染原则上不用抗菌药物。
2.医师开具处方和药师调剂处方应当遵循合理性、安全性、经济性的原则。
抗菌药物使用的合理性包括适应证、用药时机、用药剂量三个因素。
3.抗菌药物的预防性应用,包括术前预防性应用抗菌药物和术后预防用药。
4.不合理处方包括滥用、误用、错用处方。
5.按照《卫生部抗菌药物临床应用指导原则》有关规定,接受清洁手术者(I类切口),术前30-60分钟内,或麻醉开始时给药。
如果手术时间超过2小时或失血量大于150Om1.术中可给予第二剂。
总的预防用药时间不超过24小时,个别情况可延长至48小时。
6.对不同级别医务人员经培训查核及格后,授与不同级别抗菌药物处方权:主治级以上技术职务任职资历医师可利用二级抗菌药物;副主任级以上技术职务任职资历的医师可利用三级抗菌药物。
紧急情况下,医师可越级利用抗菌药物,处方量限于3天。
7.手术进入呼吸、消化或泌尿生殖道但无明显污染,例如无感染且顺利完成的胆道、胃肠道、口咽部手术,该类手术切口属于H类切口。
8.《抗菌药物临床利用管理办法》规定,二级医院抗菌药物品种不得超过100种,医疗机构住院患者抗菌药物利用率不得超过60%,门诊患者抗菌药物处方比例不得超过20%o二、单项选择题:1.D.以上3项2. A.头抱曲松3. B.病原菌尚未查明的严重细菌感染4. D.以上都对5. D.人工关节移植手术6.正确的说法是:合理使用抗菌药物可以减少细菌耐药性的产生。
A.口服不吸收药物可以用于胃肠外感染的医治B.利用氨基糖甘类抗生素时,应根据PK/PD特点,等时分次给药C,所有青霉素类、头胞菌素类药物都对铜绿假单胞菌都有抗菌作用D.医治哺乳期妇女感染,应考虑抗菌药物在乳汁中的排泄大概对婴儿造成的影响7、接受清洁-污染手术的患者手术时预防用时间应为:()A.12~24小时B.24〜48小时C.48-72小时D.2小时以上8、抗菌药物疗程因感染不同而异,一般宜用至体温正常、症状消退后几小时,特殊情况,妥善处理?()A.24hB.48hC.72-96hD.96h9、抗菌药分三类管理是为了()A、规范抗菌药按一、2、三线利用B、按感染病情轻重分别用药C、抗菌药合理利用的管理有尽有D、抗菌药的联合利用10、引起医院内感染的致病菌主要是:()A.革兰阳性菌B.革兰阴性菌C.真菌D.支原体11、抗菌药物的选择及其合理利用是掌握和医治院内感染的关键和重要措施。
一.肾功能不全患者抗生素使用抗菌药物导致肾损害的类型及机制药物导致的肾损害大多损害肾小管和肾间质。
抗菌素导致肾损害的主要机制包括两个方面,一是抗菌素的直接毒性,二是药物诱发的免疫损伤。
此外,抗菌素和肾脏的关系还表现在,肾功能下降后,某些抗菌素通过肾脏的排泄障碍而在体内蓄积,引发其他问题。
1. 氨基糖苷类常用的有阿米卡星、妥布霉素、庆大霉素、奈替米星、西索米星及链霉素等,可导致急性肾小管坏死。
2. 多肽类包括多粘菌素B,多粘菌素E,万古霉素,去甲万古霉素等。
多粘菌素B和多粘菌素E主要从肾脏排泄,在肾功能下降时,两药的消除半衰期明显延长。
全身给药剂量过大或时间过长可出现肾脏毒性,尤其是原已有肾脏疾患则更易产生。
主要表现蛋白尿、管型尿、血尿及尿素氮上升,及时停药一般可恢复。
万古霉素80%-90%以原形从肾脏排泄。
清除半衰期成人为5-11小时,当肾功能衰竭时,半衰期将延至7天以上,故肾功能衰竭患者用药需增大间隔时间,并进行血药浓度监测。
3. β-内酰胺类青霉素类:包括青霉素G,双氯青霉素,阿莫西林,哌拉西林,阿洛西林、美洛西林等。
青霉素在体内存留的时间短,通过肾脏后随尿液排泄出去,一般不会在身体蓄积而产生直接肾毒性。
青霉素类导致的肾损伤类似于过敏反应,绝大部分患者发生在用药后2~3周,也可在1~2 月不等,容易误诊。
头孢菌素类:第一代头孢菌素类(头孢噻吩,头孢氨苄,头孢唑林,头孢拉定等)肾毒性最大,其中头孢拉定因为经常引起血尿而被国家药品不良反应监测中心通报多次。
第二代(头孢他啶除外)及以上头孢菌素肾毒性明显减少。
4. 磺胺类磺胺类药物的乙酰化代谢产物容易在肾小管形成结晶而堵塞肾小管,导致肾小管坏死。
多发生在血容量不足、原有肾脏病变、药物过量或特定的尿pH值情况下。
5.喹诺酮类左氧氟沙星主要是以原形经肾脏排出,可在肾小管产生结晶,尤其在碱性尿中更易发生,肾功能不全患者慎用或减量使用。
二.肾功能不全患者抗生素使用尽量避免使用经肝或有相当量药物经肝清除,肝功能减退时清除减少,有毒性反应发生。
抗生素与肝肾功能不全肝肾功能不全患者的抗生素选择与剂量调整抗生素在医学上扮演着重要的角色,可用于治疗感染性疾病,但在肝肾功能不全的患者中,抗生素的选择和剂量调整需谨慎进行。
本文将就此话题进行探讨,以指导临床实践。
一、影响抗生素处理的肝肾功能不全肝肾功能不全可能导致药物的代谢和排泄发生异常,从而影响抗生素在体内的药动学。
因此,在确定抗生素的选择和剂量时,必须充分考虑患者的肝肾功能状态。
肝功能不全会导致药物的代谢能力下降,进而延长抗生素的半衰期,增加患者暴露在药物的时间上。
而肾功能不全则会影响药物的排泄,导致药物的蓄积。
二、抗生素的选择与剂量调整2.1 抗生素的选择- 肝肾功能不全患者的抗生素选择首先要遵循病原学指导原则。
即明确病原体后,根据病原体的药物敏感性测定选择敏感的抗生素进行治疗。
- 同时,应尽可能选择具有较低肝肾毒性的抗生素。
例如,万古霉素和四环素类抗生素对肝肾的损伤较小,可优先考虑使用。
2.2 抗生素的剂量调整- 对于肝功能不全患者,需要降低需要通过肝脏代谢的抗生素的剂量。
一般来说,肝功能受损的患者,抗生素的剂量要进行相应减少。
可以根据患者的肝功能状态,调整剂量,并密切监测药物血药浓度。
- 对于肾功能不全患者,抗生素的剂量调整常取决于肾小球滤过率(GFR)。
通常,抗生素经肾脏排泄的剂量需要根据GFR的降低程度进行调整。
医生可以根据肾功能不全的严重程度调整剂量,并适时监测药物浓度与疗效。
三、常用抗生素的肝肾功能不全剂量调整策略举例3.1 青霉素类抗生素- 氨苄青霉素:肝肾功能不全剂量需减半。
- 青霉素G:肝肾功能不全需减少剂量和延长给药间隔。
3.2 大环内酯类抗生素- 红霉素:肝功能不全明显时需减少剂量和增加给药间隔。
- 克拉霉素:剂量仅需参考肾功能不全情况进行调整。
3.3 链霉素类抗生素- 阿奇霉素:肾功能不全时剂量需减半。
- 克林霉素:肝肾功能不全时剂量需减半。
以上仅为举例,具体剂量调整应根据患者具体情况而定。