椎管内神经纤维瘤临床路径
- 格式:docx
- 大小:13.80 KB
- 文档页数:4

神经内科临床路径目录1短暂性脑缺血发作临床路径22脑出血临床路径73吉兰-巴雷综合征临床路径124多发性硬化临床路径185癫痫临床路径236重症肌无力临床路径287病毒性脑炎临床路径338成人全面惊厥性癫痫持续状态临床路径439肌萎缩侧索硬化临床路径5110急性横贯性脊髓炎临床路径5811颈动脉狭窄临床路径6612颅内静脉窦血栓形成临床路径7113视神经脊髓炎临床路径7814亚急性脊髓联合变性临床路径84短暂性脑缺血发作临床路径(2009年版)一、短暂性脑缺血发作临床路径标准住院流程(一)适用对象。
第一诊断为短暂性脑缺血发作:椎基底动脉综合征(ICD-10:G45.0),颈动脉综合征(大脑半球)(ICD-10:G45.1)(二)诊断依据。
根据《临床诊疗指南-神经病学分册》(中华医学会编着,人民卫生出版社)1.起病突然,迅速出现局灶性神经系统症状和体征。
2.神经系统症状和体征多数持续十至数十分钟,并在1小时内恢复,但可反复发作。
3.神经影像学未发现任何急性梗死病灶。
(三)治疗方案的选择。
根据《临床诊疗指南-神经病学分册》(中华医学会编着,人民卫生出版社)1.进行系统的病因学检查,制定治疗策略。
2.抗血小板聚集治疗。
3.频发短暂脑缺血发作者应予抗凝治疗。
4.病因、危险因素、并发症的治疗。
5.明确有血管狭窄并达到手术标准者予手术治疗。
(四)标准住院日为5-7天。
(五)进入路径标准。
1. 第一诊断必须符合短暂性脑缺血发作:椎基底动脉综合征(ICD-10:G45.0),颈动脉综合征(大脑半球)(ICD-10:G45.1)疾病编码。
2.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)住院后的检查项目。
1.必需检查的项目:(1)血常规、尿常规、大便常规;(2)肝肾功能、电解质、血糖、血脂、凝血功能、抗“O”、抗核抗体、ENA、类风湿因子、纤维蛋白原水平、蛋白C、感染性疾病筛查(乙肝、丙肝、梅毒、艾滋病等);(3)胸片、心电图;(4)头颅MRI或CT,颈动脉血管超声。
![神经内科临床路径[14个]](https://uimg.taocdn.com/74818ec6a76e58fafbb00354.webp)
神经内科临床路径目录1短暂性脑缺血发作临床路径22脑出血临床路径73吉兰-巴雷综合征临床路径124多发性硬化临床路径185癫痫临床路径236重症肌无力临床路径287病毒性脑炎临床路径338成人全面惊厥性癫痫持续状态临床路径439肌萎缩侧索硬化临床路径5110急性横贯性脊髓炎临床路径5811颈动脉狭窄临床路径6612颅内静脉窦血栓形成临床路径7113视神经脊髓炎临床路径7814亚急性脊髓联合变性临床路径84短暂性脑缺血发作临床路径(2009年版)一、短暂性脑缺血发作临床路径标准住院流程(一)适用对象。
第一诊断为短暂性脑缺血发作:椎基底动脉综合征(ICD-10:G45.0),颈动脉综合征(大脑半球)(ICD-10:G45.1)(二)诊断依据。
根据《临床诊疗指南-神经病学分册》(中华医学会编著,人民卫生出版社)1.起病突然,迅速出现局灶性神经系统症状和体征。
2.神经系统症状和体征多数持续十至数十分钟,并在1小时内恢复,但可反复发作。
3.神经影像学未发现任何急性梗死病灶。
(三)治疗方案的选择。
根据《临床诊疗指南-神经病学分册》(中华医学会编著,人民卫生出版社)1.进行系统的病因学检查,制定治疗策略。
2.抗血小板聚集治疗。
3.频发短暂脑缺血发作者应予抗凝治疗。
4.病因、危险因素、并发症的治疗。
5.明确有血管狭窄并达到手术标准者予手术治疗。
(四)标准住院日为5-7天。
(五)进入路径标准。
1. 第一诊断必须符合短暂性脑缺血发作:椎基底动脉综合征(ICD-10:G45.0),颈动脉综合征(大脑半球)(ICD-10:G45.1)疾病编码。
2.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)住院后的检查项目。
1.必需检查的项目:(1)血常规、尿常规、大便常规;(2)肝肾功能、电解质、血糖、血脂、凝血功能、抗“O”、抗核抗体、ENA、类风湿因子、纤维蛋白原水平、蛋白C、感染性疾病筛查(乙肝、丙肝、梅毒、艾滋病等);(3)胸片、心电图;(4)头颅MRI或CT,颈动脉血管超声。
![神经内科临床路径[14个]](https://uimg.taocdn.com/51a7938649649b6648d7477d.webp)
神经内科临床路径目录1短暂性脑缺血发作临床路径22脑出血临床路径73吉兰-巴雷综合征临床路径124多发性硬化临床路径185癫痫临床路径236重症肌无力临床路径287病毒性脑炎临床路径338成人全面惊厥性癫痫持续状态临床路径439肌萎缩侧索硬化临床路径5110急性横贯性脊髓炎临床路径5811颈动脉狭窄临床路径6612颅内静脉窦血栓形成临床路径7113视神经脊髓炎临床路径7814亚急性脊髓联合变性临床路径84短暂性脑缺血发作临床路径(2009年版)一、短暂性脑缺血发作临床路径标准住院流程(一)适用对象。
第一诊断为短暂性脑缺血发作:椎基底动脉综合征(ICD-10:),颈动脉综合征(大脑半球)(ICD-10:)(二)诊断依据。
根据《临床诊疗指南-神经病学分册》(中华医学会编著,人民卫生出版社)1.起病突然,迅速出现局灶性神经系统症状和体征。
2.神经系统症状和体征多数持续十至数十分钟,并在1小时内恢复,但可反复发作。
3.神经影像学未发现任何急性梗死病灶。
(三)治疗方案的选择。
根据《临床诊疗指南-神经病学分册》(中华医学会编著,人民卫生出版社)1.进行系统的病因学检查,制定治疗策略。
2.抗血小板聚集治疗。
3.频发短暂脑缺血发作者应予抗凝治疗。
4.病因、危险因素、并发症的治疗。
5.明确有血管狭窄并达到手术标准者予手术治疗。
(四)标准住院日为5-7天。
(五)进入路径标准。
1. 第一诊断必须符合短暂性脑缺血发作:椎基底动脉综合征(ICD-10:),颈动脉综合征(大脑半球)(ICD-10:)疾病编码。
2.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)住院后的检查项目。
1.必需检查的项目:(1)血常规、尿常规、大便常规;(2)肝肾功能、电解质、血糖、血脂、凝血功能、抗“O”、抗核抗体、ENA、类风湿因子、纤维蛋白原水平、蛋白C、感染性疾病筛查(乙肝、丙肝、梅毒、艾滋病等);(3)胸片、心电图;(4)头颅MRI或CT,颈动脉血管超声。

临床护理路径在椎管肿瘤切除术及稳定性重建中的应用石荷叶;范萍;李林;张雯;谢彩霞【摘要】[目的]探讨临床护理路径在椎管肿瘤切除术及稳定性重建中的应用.[方法]采用随机数字表将60例椎管肿瘤切除术及稳定性重建的病人分为对照组和实验组,每组各30例.对照组采用传统的护理模式,实验组实施临床护理路径模式.比较两组病人的满意度、护理工时、平均住院日、住院费用术后并发症的差异.[结果]实验组病人满意度高于对照组(P<0.05),护理工时、平均住院天数、住院费用、低于对照组(P<0.05).[结论]椎管肿瘤切除术及稳定性重建的病人通过采用临床护理路径模式实施护理,降低了护理工时、平均住院日、住院费用,提高了病人满意度,其护理效果优于传统护理模式.【期刊名称】《全科护理》【年(卷),期】2011(009)024【总页数】2页(P2163-2164)【关键词】临床护理路径;椎管肿瘤;护理【作者】石荷叶;范萍;李林;张雯;谢彩霞【作者单位】600071,四川省人民医院;600071,四川省人民医院;600071,四川省人民医院;600071,四川省人民医院;600071,四川省人民医院【正文语种】中文【中图分类】R473.6临床护理路径(clinical nursing path,CNP)是病人在住院期间的护理模式,是针对特定的病人群体,以时间为横轴,以入院指导、入院时诊断、检查、用药、治疗、护理、饮食指导、活动、教育、出院计划等理想护理手段为纵轴,制成一个日程计划表,对何时该做哪项检查、治疗及护理,病情达到何种程度,何时可出院等目标进行详细描述说明与记录[1]。
椎管肿瘤切除术及稳定性重建是神经外科新开展的技术,可以有效重建脊柱的稳定性,让病人早期下床活动,改善临床症状,减轻痛苦和经济负担,维护和改善病人生存质量,但手术是创伤性的手术,有一定的危险性。
为提高病人的满意度,减少术中、术后并发症,本院神经外科将临床路径模式应用于椎管肿瘤术后稳定性重建的病人,效果较好。

椎管内I型神经纤维瘤病的诊断及治疗叶云峰;冯春国【摘要】目的:探讨椎管内I型神经纤维瘤病的临床表现、影像学特点及手术方式,提高该病的诊断正确率和临床治疗效果。
方法回顾性分析2010年2月至2015年2月安徽医科大学第一附属医院神经外科经病理证实为椎管内I型神经纤维瘤病6例患者的临床资料。
详细记录患者术前临床特点及MRI表现,分析正确诊断的要素,并采用改良JOA评分对其进行术前术后评分。
结果肿瘤全部切除2例,大部切除4例,术后均经病理证实为神经纤维瘤,其中3例复发。
5例患者MRI检查出现“靶征”。
术前改良JOA评分为(11.5±2.07)分,术后为(15.3±1.37)分,差异有统计学意义(P<0.05)。
结论手术可以改善患者短期神经功能,是目前有效的治疗方式,MRI是明确诊断的最佳方式,其“靶征”具有一定的诊断价值。
【期刊名称】《安徽医学》【年(卷),期】2016(037)007【总页数】2页(P876-877)【关键词】神经纤维瘤病;椎管内肿瘤;磁共振检查;改良JOA评分;预后【作者】叶云峰;冯春国【作者单位】230022 合肥安徽医科大学第一附属医院神经外科;230022 合肥安徽医科大学第一附属医院神经外科【正文语种】中文神经纤维瘤病(neurofibromatosis,NF)是一种神经嵴细胞发育障碍的多系统性疾病,又称Von Recklinghausen病,属常染色体显性遗传病。
1987年NIH(National Institute of Health)提议将其分为两型:神经纤维瘤病I型(NF-Ⅰ)又称周围型神经纤维瘤病,其常伴有骨骼、肌肉方面的改变如脊柱侧凸和后凸畸形;神经纤维瘤病Ⅱ型(NF-Ⅱ)则表现为双侧听神经瘤[1]。
椎管内神经纤维瘤多见于NF-I型,常合并皮肤色素斑、皮肤神经纤维瘤及脊柱畸形等,在椎管内肿瘤压迫及脊柱畸形的协同作用下,易出现脊髓神经功能障碍。

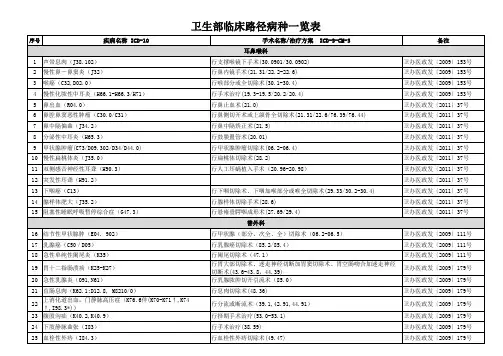
卫生部临床路径病种汇总编辑:陈惠忠发布科室:科教科发布时间:11-11-01摘要:卫生部临床路径病种汇总卫生部办公厅关于印发外科10个病种县医院版临床路径的通知腹股沟疝、急性阑尾炎、下肢静脉曲张、胆总管结石、良性前列腺增生、肾结石、股骨干骨折、腰椎间盘突出症、凹陷性颅骨骨折、高血压脑出血等县医院外科10个常见病种的临床路径。
卫生部办公厅关于印发乳腺良性肿瘤等普通外科21个病种临床路径的通知乳腺良性肿瘤、原发性甲状腺机能亢进症、甲状腺良性肿瘤、甲状腺癌、胆囊结石合并急性胆囊炎、慢性胆囊炎、胆管结石(无胆管炎或胆囊炎)、胆管结石合并胆管炎、原发性肝细胞癌、肝门胆管癌、细菌性肝脓肿、胃癌、脾破裂、胰腺癌、胰腺假性囊肿、肠梗阻、小肠间质瘤、克罗恩病、肠外瘘、肛裂、肛周脓肿等普通外科21个病种的临床路径。
卫生部办公厅关于印发动脉导管未闭等心脏大血管外科8个临床路径的通知1页动脉导管未闭、房间隔缺损、肺动脉瓣狭窄、二尖瓣病变、主动脉瓣病变人工机械瓣置换术、主动脉瓣病变人工生物瓣置换术、升主动脉瘤、升主动脉夹层动脉瘤等心脏大血管外科8个临床路径。
卫生部办公厅关于印发血液内科专业6个病种临床路径的通知骨髓增生异常综合症、慢性髓细胞白血病、慢性淋巴细胞白血病、弥漫大B细胞淋巴瘤、血友病A、自身免疫性溶血性贫血等血液内科6个病种的临床路径。
卫生部办公厅关于印发眼科8个病种临床路径的通知白内障囊外摘除联合人工晶体植入术、慢性泪囊炎鼻腔泪囊吻合术、急性虹膜睫状体炎、角膜白斑穿透性角膜移植术、角膜裂伤、难治性青光眼睫状体冷冻术、经巩膜二级管激光睫状体光凝术和翼状胬肉切除手术等眼科8个病种的临床路径。
卫生部办公厅关于印发消化内科专业9个病种临床路径的通知贲门失弛缓症内镜下气囊扩张术、肝硬化并发肝性脑病、肝硬化合并食管胃静脉曲张出血(内科治疗)、经内镜胆管支架置入术、溃疡性结肠炎(中度)、上消化道出血、十二指肠溃疡出血、胃溃疡合并出血(药物治疗)和内镜下胃息肉切除术等消化内科9个病种的临床路径。
/
椎管内神经鞘瘤最详细的介绍,椎管内神经鞘瘤是什么?
椎管内神经鞘瘤的简介
神经鞘瘤起源于背侧脊神经根,呈向心性生长时亦可产生软膜下浸润,这种情形在菱形神经纤维瘤病例中更为常见。
臂丛或腰丛神经纤维瘤可以沿着多个神经根向中央硬膜内侵犯生长。
相反的,椎旁的施万细胞瘤向椎管内扩展时通常均位于硬膜外。
大约2.5%硬膜内脊神经鞘瘤为恶性,这些情况至少有一半发生在多发性神经纤维瘤病患者中。
椎管内神经鞘瘤的基本知识
是否属于医保:是
别名:椎管内许旺氏细胞瘤,椎内神经鞘瘤,椎内神经纤维瘤,椎内许旺氏细胞瘤
发病部位:脊柱
传染性:该病不具备传染性
多发人群:所有人群
相关症状:神经根刺激、感觉障碍、运动功能障碍、颈部疼痛、剧烈神经根性痛
并发疾病:脑脊液漏
椎管内神经鞘瘤要去什么医院,怎么检查治疗
就诊科室:骨科、肿瘤科
治疗费用:根据不同医院,收费标准不一致,市三甲医院约(10000-50000元)
治愈率:30%
治疗方法:手术治疗、药物
相关检查:压颈试验、脊柱椎体平扫、脑脊液蛋白、CT检查、核磁共振成像(MRI) 文章来自:39疾病百科 /zgnsjql/jbzs/。
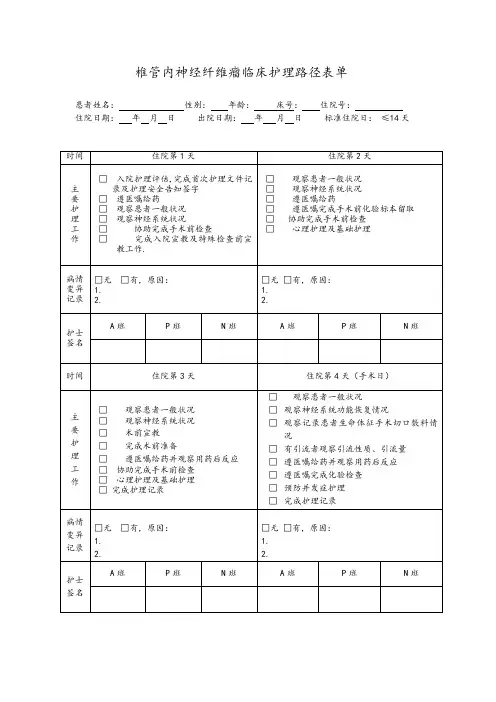
椎管内神经纤维瘤临床路径
(一)适用对象。
第一诊断为椎管内神经纤维瘤(ICD-10:D32.1\D33.4)。
行后正中入路椎管内肿瘤切除术(ICD-9-CM-3:03.4)。
(二)诊断依据。
根据《临床诊疗指南-神经外科学分册》(中华医学会编著,人民卫生出版社)、《临床技术操作规范-神经外科分册》(中华医学会编著,人民军医出版社)、《王忠诚神经外科学》(王忠诚主编,湖北科学技术出版社)、《神经外科学》(赵继宗主编,人民卫生出版社)。
1.临床表现:病变部位不同,临床表现存在差异。
在疾病早期可出现神经根性刺激症状,夜间痛和平卧痛较为典型。
可出现受压平面以下同侧肢体运动障碍、肌肉萎缩,对侧感觉障碍,感觉障碍平面多由下向上发展等。
2.辅助检查:
(1)X线平片:可了解椎骨的继发性改变,如椎体的吸收、破坏及椎弓根间距扩大、椎间孔增大等;
(2)MRI和CT:MRI最具定位及定性诊断意义,可直接观察肿瘤的形态、部位、大小以及与脊髓的关系等。
(三)选择治疗方案的依据。
根据《临床诊疗指南-神经外科学分册》(中华医学会编著,人民卫生出版社)、《临床技术操作规范-神经外科分册》(中华医学会编著,
人民军医出版社)、《王忠诚神经外科学》(王忠诚主编,湖北科学技术出版社)、《神经外科学》(赵继宗主编,人民卫生出版社)。
1.临床诊断为椎管内神经纤维瘤,出现神经系统症状或病情进展者需手术治疗。
根据肿瘤的具体部位,行后正中入路椎管内肿瘤切除术。
2.手术风险较大者(高龄、妊娠期、合并较严重内科疾病),需向患者或家属交待病情;如不同意手术,应当充分告知风险,履行签字手续,并予严密观察。
(四)标准住院日为≤14天。
(五)进入路径标准。
1.第一诊断必须符合ICD-10:D3
2.1\D3
3.4椎管内神经纤维瘤疾病编码。
2.当患者同时具有其他疾病诊断,但在住院期间不需特殊处理、不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)术前准备3天。
1.必需的检查项目:
(1)血常规、尿常规,血型;
(2)凝血功能、肝肾功能、血电解质、血糖、感染性疾病筛查(乙型肝炎、丙型肝炎、艾滋病、梅毒等);
(3)心电图、胸部X线平片;
(4)MRI检查,包括增强扫描;
(5)肌电图、体感及运动诱发电位检查,进行神经功能评估。
2.根据患者病情,行术前X线定位片检查,必要时行心、肺功能检查及脊柱CT检查。
(七)预防性抗菌药物选择与使用时机。
1.按照《抗菌药物临床应用指导原则》(卫医发〔2004〕285号)选择用药。
建议使用第一、二代头孢菌素,头孢曲松等;明确感染患者,可根据药敏试验结果调整抗菌药物。
2.预防性用抗菌药物,时间为术前30分钟。
(八)手术日为入院第4天。
1.麻醉方式:全身麻醉。
2.手术方式:后正中入路椎管内神经纤维瘤切除术。
3.手术置入物:脊柱及椎板固定材料,硬脊膜修复材料及脊柱膜防粘连(脊柱膜)材料。
4.术中用药:激素、抗菌药物。
5.输血:根据手术失血情况决定。
6.建议术中可选用C型臂、B 超以及神经导航辅助,以便精确定位;术中可行神经电生理监测,降低术中神经副损伤发生几率。
(九)术后住院恢复10天。
1.术后必须复查的检查项目:MRI、脊柱CT, 肌电图、体感及运动诱发电位,血常规、尿常规,肝肾功能、电解质、血糖。
2.术后用药:根据病情选用激素、脱水药、抗菌药物。
3.术后应用脊柱外固定支具(1-3个月)。
(十)出院标准。
1.患者病情稳定,体温正常,手术切口愈合良好;生命体征平稳。
2.没有需要住院处理的并发症和/或合并症。
(十一)变异及原因分析。
1.术后继发椎管内血肿等并发症,严重者需要二次手术,导致住院时间延长、费用增加。
2.术后切口感染、中枢神经系统感染,术后渗液和神经功能障碍等,导致住院时间延长与费用增加。
3.术后继发其他内、外科疾病需进一步诊治,导致住院时间延长。