休克病例分析与讨论
- 格式:ppt
- 大小:363.50 KB
- 文档页数:24


药流后引起的失血性休克病例及处理分析药流是一种非手术的人工流产方法,通过药物引起子宫收缩和胚胎排出。
虽然药流是一种相对安全的流产方法,但仍有可能引发一些并发症,其中最严重的是失血性休克。
失血性休克是指由于大量失血导致循环系统无法有效供应氧和营养物质给身体各组织器官,造成多器官功能衰竭的一种严重病症。
本文将对药流后引起的失血性休克的病例及其处理分析进行详细讨论。
首先,我们可以分析造成药流后失血性休克的主要原因。
药流本身会引起子宫收缩和子宫内膜脱落,从而导致大量出血。
另外,如果药流操作不当或药物剂量不准确,也容易出现过多的出血量。
此外,如果患者有出血性疾病、凝血障碍或服用抗凝药物等情况,也会增加出血量,进而导致失血性休克的发生。
其次,失血性休克的病例处理要点。
一旦发生失血性休克,需要立即进行急救处理。
首先,要尽快找到出血的原因,包括血管内出血或子宫内出血等。
然后,要尽快停止出血,可以通过行紧急手术或介入治疗来控制出血病灶。
同时,要积极纠正休克状态,包括迅速补充液体和输血,以提高循环容量和维持组织器官的灌注。
此外,还要评估患者的血流动力学状态和生命体征,根据不同患者选择合适的血流动力学支持措施,如使用血管活性药物、肾上腺素等。
最后,要密切监测患者的病情变化,尽早恢复器官功能,避免多器官功能衰竭的发生。
总之,药流是一种常见的非手术流产方法,但仍有一定的风险,其中最严重的并发症是失血性休克。
在发生此情况时,医务人员需要迅速识别出血的原因,尽快停止出血,并进行相应的急救处理。
除此之外,还要积极纠正休克状态,评估患者的血流动力学状态,进行相应的血流动力学支持措施,以尽量避免多器官功能衰竭的发生。
此外,对于可能发生失血性休克的患者,在药流手术前要进行全面的评估,包括了解患者的出血史、凝血功能和服用药物等情况,以便在手术中能更好地预防和处理失血性休克的发生。

失血性休克(二)-病例分析
病史摘要:
患者黄××,男性,19岁,外出务工,不慎从高处坠落,事发后由他人救起,体检:面色苍白、脉搏细弱,四肢冷、出汗,左耻骨联合及大腿根部大片瘀斑、血肿。
Bp:65/50mmHg,HR:125次/分,T:36.8℃。
伤后送医院,途中患者渐转入昏迷,皮肤瘀斑,最终死亡。
分析题:
1、该患者应属何种休克?
2、送院前该患者处于休克哪一阶段?
3、此阶段微循环变化的特点是什么?
4、请从病理生理的角度提出抢救此患者的原则。
参考答案:
1.该患者应属失血性休克(低血容量性休克)
2.送院前该患者处于休克初期(缺血缺氧期)
3.此阶段微循环变化的特点是:大量真毛细血管关闭;动静脉吻合支开放;毛细血管前阻力↑↑〉毛细血管后阻力↑;少灌少流,灌少于流。
4.止血,补充血容量(需多少补多少、及时尽早、心肺功能允许),纠正酸中毒,合理应用血管活性药物(休克
早期可用舒张血管药物、后期在充分扩容的基础上可适当应用缩血管药物),防治细胞损伤、防治器官衰竭、支持营养等。


感染性休克死亡病例讨论记录范文英文回答:Infectious shock is a life-threatening condition that occurs when a severe infection leads to dangerously low blood pressure. It is a medical emergency that requires immediate attention and treatment. In some cases, despite aggressive medical intervention, patients with infectious shock may not survive.One of the main causes of death in infectious shock is the body's overwhelming response to the infection, leading to widespread inflammation and tissue damage. This can result in organ failure and ultimately, death. Otherfactors that can contribute to mortality in infectious shock include delayed recognition and treatment of the condition, underlying health conditions, and the type of infecting organism.In some cases, despite receiving prompt and appropriatemedical care, infectious shock can still be fatal. This highlights the need for early recognition of the condition and rapid initiation of treatment. It also underscores the importance of research and development of new treatment strategies to improve outcomes for patients with infectious shock.中文回答:感染性休克是一种危及生命的情况,当严重感染导致血压危险性降低时发生。

失血性休克(一)-病例分析
某女,29岁,因车祸头部及肢体多处创伤,并伴有大量出血(估计1200ml),经清创手术及输血(500ml)、输液(生理盐水1000ml)处理后血压一直不能恢复,处于半昏迷状态,采用人工呼吸、心电监护,同时用2mg去甲肾上腺素静脉缓慢滴注,最高浓度达8mg。
最终因抢救无效而死亡。
问:1、该患者应属何种休克?
2、你认为该患者处理措施是否合理?为什么?
参考答案:
1、属失血性休克。
2、处理措施不合理。
原因:虽然去甲肾上腺素可使血管收缩有助于提高血压,但是浓度过高会加重微循环的缺血缺氧,加重休克的进一步发展。
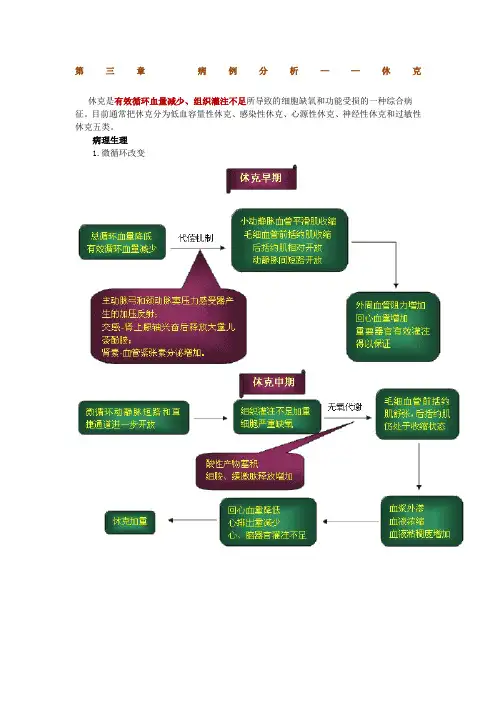
第三章病例分析——休克休克是有效循环血量减少、组织灌注不足所导致的细胞缺氧和功能受损的一种综合病征。
目前通常把休克分为低血容量性休克、感染性休克、心源性休克、神经性休克和过敏性休克五类。
病理生理1.微循环改变2.代谢变化(1)能量代谢异常:无氧糖酵解过程为获得能量的主要途径,导致机体能量极度缺乏,乳酸盐不断增加。
(2)代谢性酸中毒:重度酸中毒(pH<7.2)可致心率减慢,血管扩张,心排出量降低,呼吸加深、加快,意识障碍等。
(3)细胞膜功能障碍,离子泵功能障碍,导致血钠降低,血钾升高。
(4)线粒体功能障碍,细胞呼吸功能、代谢功能严重受损。
3.内脏器官的继发性损害(1)肺:表现为进行性呼吸困难,即急性呼吸窘迫综合征(ARDS)。
(2)肾:滤过尿量减少,肾皮质肾小管发生缺血坏死,引起急性肾衰竭,表现为少尿或无尿。
(3)心:除心源性休克外,其他类型的休克一般早期无心功能异常。
但休克加重后,冠脉血流量明显减少,继而引起心肌损害,心肌局灶性坏死。
(4)脑:休克进展后最终会导致脑灌注压和脑血流量下降,导致脑缺氧。
(5)胃肠道:胃肠道严重缺血、缺氧可使粘膜糜烂、出血。
正常肠道屏障功能遭破坏可发生细菌和/或内毒素易位。
(6)肝:缺血、缺氧和血流瘀滞的情况下,肝细胞受损明显,可发生内毒素血症。
特殊监测1.中心静脉压(CVP):正常值为0.49~0.98kPa(5~10cmH2O)。
CVP<0.49kPa(5cmH2O),表示血容量不足;>1.47kPa(15cmH2O),提示心功能不全或肺循环阻力增高;>1.96kPa (20cmH2O),表示存在充血性心力衰竭。
2.肺毛细血管楔压(PCWP):PCWP正常值为0.8~2kPa(6~15mmHg)。
若低于正常值,提示血容量不足;若高于正常,提示肺循环阻力增高,如肺水肿。
3.心排出量(CO)和心脏指数(CI):CO为每搏排出量与心率的乘积,成人CO正常值为4~6L/min。



过敏性休克病例分析过敏性休克(Anaphylactic shock)是一种严重的过敏反应,它发生在被暴露于特定物质后,身体产生异常的免疫反应。
这种异常反应导致血管扩张和血管通透性增加,最终导致血压骤降和呼吸困难等严重症状。
在严重情况下,过敏性休克可能导致死亡。
在分析过敏性休克病例时,有几个关键方面需要考虑:患者的病史、过敏原的种类和暴露途径、症状的严重程度、治疗过程以及病例的结局。
首先,患者的病史对于确定是否患有过敏性休克至关重要。
许多过敏性休克病例发生在第一次接触可能致敏的物质后的几分钟内,这意味着患者之前可能没有对该物质产生过敏反应。
然而,也有些病例是在多次接触后才出现过敏反应的,这可能是由于患者的免疫系统在多次接触后变得敏感。
其次,过敏原的种类和暴露途径对于指导治疗也非常重要。
常见的过敏原包括食物、药物、昆虫咬伤或蛰咬、植物花粉等。
不同的过敏原可能导致不同严重程度的过敏反应,这需要在治疗过程中给予不同的注意。
症状的严重程度是评估病例的关键指标之一、过敏性休克的症状可能包括皮肤瘙痒、呼吸困难、喉咙肿胀、心率增快、血压骤降等。
根据病情的严重程度,可以通过给予适当的药物(如肾上腺素或抗组胺药)来紧急处理。
治疗过程是评估过敏性休克病例的另一个重要方面。
在出现过敏反应后,急救人员应立即采取行动,评估患者的症状并尽快给予治疗。
治疗可能包括注射肾上腺素、抗组胺药或其他血管活性药物以维持血液循环。
最后,病例的结局也是一个关键指标。
大多数过敏性休克病例在得到及时治疗后能够恢复,而在一些严重病例中,可能会导致死亡。
因此,评估病例的结局可以帮助我们了解并改进过敏性休克的治疗方法。
综上所述,过敏性休克病例的分析需要考虑患者的病史、过敏原种类和暴露途径、症状的严重程度、治疗过程以及病例的结局。
通过对这些方面的综合分析,我们可以更好地理解过敏性休克的发生机制,并提供更有效的治疗方法来降低发病率和改善病例结局。

休克病例分析报告案例回顾:患者,男性,75岁,自发性髋关节骨折入院。
年长和手术创伤对患者的生理和心理状态产生了额外的挑战。
术后第二天,患者表现出低血压、心动过速和神志不清的症状,急诊室立即进行了救治。
体格检查:患者烦躁不安,心率120次/分钟,血压80/50 mmHg, 呼吸频率24次/分钟。
肢体有一定程度的压痛和水肿,出现乏力和疼痛。
实验室检查:血常规显示白细胞计数高于正常范围。
血红蛋白水平稍低,血细胞压积正常。
凝血功能正常。
动脉血气分析显示呼吸性酸中毒。
尿液分析未发现异常。
影像学检查:X光显示髋关节骨折未出现并发症。
心电图正常,无明显心肌缺血。
诊断:根据患者的临床表现和实验室检查结果,患者被诊断为休克状态。
治疗过程:患者立即开始液体复苏治疗,使用生理盐水和晶体溶液进行补液。
电解质监测显示维持正常范围。
患者血压稳定但仍出现心动过速,给予β受体阻断剂进行心率控制。
静脉输注抗生素预防感染。
结果分析:经过治疗,患者心率逐渐降低至正常范围,血压回升至正常水平。
患者症状缓解,神志恢复清醒。
两天后,患者成功完成髋关节骨折手术,并顺利转入普通病房进行康复治疗。
讨论和结论:本例中,患者出现休克的主要原因是手术后的失血和组织水肿。
该患者在手术后充分恢复期间的监测异常,使医生能够迅速识别并采取适当的治疗措施。
液体复苏治疗是休克的首要步骤,对于维持循环稳定、保证组织灌注至关重要。
在此病例中,及时行动并使用适当的药物治疗纠正失血和循环功能障碍非常必要。
恰当的心率控制和抗生素预防感染措施也起到了积极作用。
此外,对患者进行综合评估及监测,如血常规、凝血功能和动脉血气分析,有助于了解病情及判断治疗效果。
综合而言,本病例的成功是多方面因素共同努力的结果。
准确诊断休克,及时给予液体复苏治疗并采取适当的药物干预,是治疗休克的关键步骤。
此外,恰当的监测和评估对于患者的康复至关重要。
通过适当的处理和干预,可以最大程度地减轻休克患者的痛苦,提高康复效果。
麻醉休克病例分析报告1. 引言麻醉休克是一种严重的麻醉并发症,发生率虽然较低,但一旦发生对患者的生命安全产生严重威胁。
本文对一例麻醉休克病例进行分析,旨在深入了解麻醉休克的病因、临床表现、治疗方法以及预防措施,以提高对此并发症的认识和处理能力。
2. 病例描述患者X,男性,年龄55岁,体质偏弱。
患者原本因胆结石需行胆囊切除手术,择期安排行全身麻醉。
麻醉中使用丙泊酚、芬太尼、顺硬核松等药物,手术过程顺利。
然而,在手术结束后的恢复室内,患者突发低血压、心动过缓的情况,伴有皮肤苍白、四肢湿冷等症状,急需抢救。
3. 分析3.1 病因分析麻醉休克的发生可能与以下多个因素有关:•药物反应:麻醉中使用的药物可能导致患者出现过敏反应,引起血管扩张、血压下降等症状。
•易感因素:患者身体较弱,可能对麻醉药物更为敏感,容易出现不良反应。
•麻醉操作失误:麻醉过程中操作不当,如药物剂量计算错误、注射速度过快等,可能导致麻醉休克的发生。
3.2 临床表现麻醉休克的临床表现主要包括:•低血压:患者血压明显下降,可能出现头晕、乏力等症状。
•心动过缓:心率减慢,可能导致心律失常等并发症。
•皮肤改变:患者皮肤苍白、湿冷,血管收缩导致皮肤血流减少。
3.3 治疗方法对于麻醉休克的治疗,应采取以下紧急措施:•全面评估:对患者进行监测和评估,包括血压、心率、呼吸情况等,了解患者病情及变化趋势。
•补液及药物治疗:根据患者情况,慎重选择补液、血管活性药物等治疗方法,以提高血压和循环稳定性。
•氧气辅助:给予患者氧气吸入,提高组织氧供,改善心脏功能。
•寻找病因:分析病例,找出导致麻醉休克的具体病因,并采取措施防止类似情况再次发生。
3.4 预防措施为了减少麻醉休克的发生,以下预防措施应被采取:•详细病史了解:在手术前详细了解患者的过敏史、药物敏感情况等,避免使用易导致过敏反应的药物。
•药物剂量控制:严格按照药物剂量计算标准,并仔细核对。
•麻醉操作规范:合理选择麻醉方法,遵循操作规范,确保手术过程的安全。
病生病例讨论-休克DIC+肺功能不全病例一患者男性,24岁,在一次拖拉机翻车事故中,整个右腿遭受严重创伤,在车下压了大约5小时后才得到救护,立即送往某医院。
体检:血压8.6/5.3 kPa (65/40mmHg), 脉搏105次/分【脉搏细速】, 呼吸25次/分。
伤腿发冷、发绀,从腹股沟以下开始往远端肿胀。
膀胱导尿,导出尿液300ml。
在其后30-60min 内经输液治疗,病人循环状态得到显著改善,右腿循环也有好转。
虽经补液和甘露醇使血压恢复至14.6/9.3kPa(110/70mmHg),但仍无尿。
入院时血清K+为5.5mmol/L,输液及外周循环改善后升至8.6mmol/L,决定立即行截肢术。
右大腿中段截肢,静注胰岛素、葡萄糖和用离子交换树脂灌肠后,血清K+暂时降低,高钾血症的心脏效应经使用葡萄糖酸钙后得到缓解。
伤后72h内病人排尿总量为200ml,呈酱油样,内含肌红蛋白。
在以后的22天内,病人完全无尿,持续使用腹膜透析。
病程中因透析而继发腹膜炎,右下肢残余部分发生坏死,伴大量胃肠道出血。
伤后第23天,平均尿量为50-100ml/24h,尿中有蛋白和颗粒、细胞管型。
血小板56×109/L(正常100-300×109/L或10-30万/mm3),血浆纤维蛋白原1.3g/L(正常2-4g/L),凝血时间显著延长,3P试验阳性。
血清尿素氮高(BUN)17.8mmol/L 或50mg%(正常 3.2-7.1mmol/L 或9-20mg%),血清肌酐388.9μmol/L (4.4mg%)高,(正常值:88.4-176.8μmol/L 或1-2mg%), 血K+6.5mmol/L,pH 7.18酸,PaCO230mmHg。
虽采取多种治疗措施,但病人一直少尿或无尿,于入院第41天死亡。
(血浆鱼精蛋白副凝固试验又称3P试验,是检测纤维蛋白降解产物的一个较为古老的试验。
硫酸鱼精蛋白可使纤维蛋白单体和纤维蛋白降解产物的可溶性复合物中的纤维蛋白单体再解离,纤维蛋白降解产物又自行聚合呈肉眼可见纤维状、絮状或胶冻状物,这种不需要加凝血酶使血浆发生的凝固,称为副凝固,反映了纤维蛋白降解产物的存在,根据发生纤溶类型不同,本试验可以得出不同的结果。