凝血系统的药物
- 格式:ppt
- 大小:541.50 KB
- 文档页数:67



四大类10种抗凝药物详解抗凝药是用于防止血栓形成的重要药物,通过阻止血液凝固来预防动脉和静脉疾病的发生。
血栓的形成是导致心肌梗死和中风等疾病以及静脉血栓栓塞性疾病发生的主要原因。
抗凝药可以广泛应用于预防中风、房颤、急性心肌梗死、外周静脉血栓、肺栓塞、弥散性血管内凝血(DIC)和体外循环的抗凝等。
抗凝药按照作用机制不同可分为四大类:凝血酶直接抑制剂、凝血酶间接抑制剂、维生素K拮抗剂和Xa因子抑制剂。
这些药物通过抑制凝血酶和凝血X因子的形成,影响凝血瀑布的形成,从而达到抗凝作用。
维生素K拮抗剂是一种常用的抗凝药,通过拮抗维生素K的作用来减少肝脏合成凝血酶原和因子Ⅶ、Ⅸ和Ⅹ,从而达到抗凝的作用。
华法林是一种代表性的维生素K拮抗剂,用于预防和治疗血栓栓塞性疾病。
需要注意的是,该药奏效慢而持久,适用于需要长期维持抗凝的患者。
同时,药物和食物对华法林有影响,需要注意避免与增强华法林抗凝作用的药物和食物同时使用。
华法林是一种常用的抗凝药物,但需要注意其与其他药物和食物的相互作用。
一些药物,如头孢菌素类和对乙酞氨基酚等,可能会影响华法林的抗凝作用,而一些药物,如苯妥英钠和口服避孕药等,则会降低其抗凝作用。
此外,一些中药和食物也可能会影响其作用,因此在用药过程中需要注意。
在使用华法林时,需要对其用药量进行监测。
目标INR 依病情而定,一般为2.0~3.0.在用药前和用药后的几天内,需要进行多次监测,以确保剂量的准确性。
如果INR未达标,可以根据情况适当增加剂量。
在INR达到目标值并稳定后,每4周检查1次即可。
肝素钙和低分子肝素钙是常用的凝血酶间接抑制剂,可以通过与抗凝血酶(AT-Ⅲ)的相互作用间接抑制Ⅹa、Ⅱa因子的活性,发挥抗凝作用。
肝素钙的用法用量需要根据情况进行调整,一般为深部皮下注射或静脉滴注。
对于预防高危患者血栓形成的情况,可以在手术前2小时先给药5000U,以后每隔8~12小时给药5000U,共7天。

血液系统用药一览表(血液内科)血液系统用药一览表(血液内科)以下是一份血液系统内科常用药物一览表,供参考使用。
1. 抗凝药物- 华法林(Warfarin)华法林(Warfarin)- 功能:抗凝,预防血栓形成- 副作用:出血风险增加- 注意事项:与其他药物相互作用,定期监测凝血功能- 普通肝素(Unfractionated Heparin)普通肝素(Unfractionated Heparin)- 功能:抗凝,治疗深静脉血栓- 副作用:出血风险增加- 注意事项:定期监测凝血功能- 低分子量肝素(Low Molecular Weight Heparin)低分子量肝素(Low Molecular Weight Heparin)- 功能:抗凝,治疗深静脉血栓- 副作用:出血风险增加- 注意事项:不需要定期监测凝血功能2. 抗血小板药物- 阿司匹林(Aspirin)阿司匹林(Aspirin)- 功能:抗血小板聚集,预防血栓形成- 副作用:胃肠道不适- 注意事项:过敏体质、胃溃疡患者慎用- 氯吡格雷(Clopidogrel)氯吡格雷(Clopidogrel)- 功能:抗血小板聚集,预防血栓形成- 副作用:胃肠道不适- 注意事项:过敏体质、胃溃疡患者慎用3. 铁剂- 口服铁剂(Oral Iron Preparations)口服铁剂(Oral Iron Preparations)- 功能:补充体内铁元素,治疗缺铁性贫血- 副作用:消化道不适- 注意事项:与钙、咖啡因等物质相互作用- 静脉注射铁剂(Intravenous Iron Preparations)静脉注射铁剂(Intravenous Iron Preparations)- 功能:补充体内铁元素,治疗缺铁性贫血- 副作用:过敏反应- 注意事项:仅限于严重贫血患者使用此表为简要参考,具体用药应遵循医生的建议。
在使用任何药物之前,请咨询医生或药剂师以获取详细的信息和指导。

凝血酸的安全评估
凝血酸(Tranexamic Acid,TXA)是一种被广泛应用于凝血
系统调节的药物。
以下是对凝血酸的安全评估:
首先,凝血酸已被世界卫生组织(WHO)列为“基本药物清单”,证明了其广泛适用性和安全性。
其次,凝血酸在合理使用下,副作用相对较少。
常见的副作用包括恶心、呕吐、腹胀等胃肠道不适,但通常是短暂的且可以忍受。
另外,个别患者可能会出现过敏反应,如皮疹、荨麻疹等。
如果出现严重过敏反应,例如呼吸困难、面部水肿等,应停用凝血酸并及时就医。
此外,长期大剂量使用凝血酸可能会导致血栓形成的风险升高。
因此,在使用凝血酸进行治疗时,应根据医生的指示严格控制剂量和疗程,避免出现不良反应。
另一个重要的问题是关于凝血酸对肝肾功能的影响。
目前的研究结果并未发现凝血酸有严重的肝肾毒性作用,但对于患有肝肾功能不全的患者,使用凝血酸时应注意剂量的调整和监测。
最后,对于孕妇和哺乳期妇女,凝血酸的使用需要谨慎。
虽然凝血酸在孕妇中的使用研究较少,但某些研究显示凝血酸不会对胎儿产生明显的不良影响。
综上所述,凝血酸是一种安全有效的药物,但在使用过程中仍需关注患者个体差异和可能的不良反应。
对于患有特殊疾病、肝肾功能不全或处于孕期和哺乳期的患者,使用凝血酸应在医生的指导下进行,并密切监测患者的病情和反应。


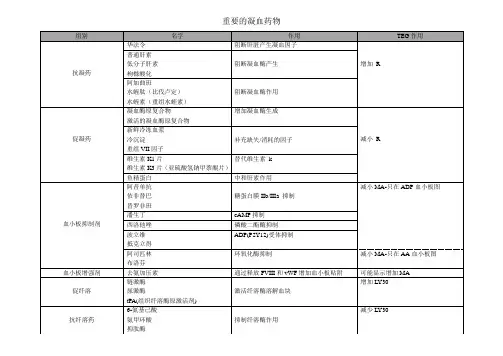

抗凝血药的分类及代表药
抗凝血药是一类药物,常用于预防及治疗血液凝固过程中的病变性血栓,其分为几大类:
1、抗血小板药物:此类药物主要是通过抑制血小板聚集作用,减少
血液凝固过程中血小板引起的血栓形成。
常见的代表药有阿司匹林、氨加
多沙坦、非阿司匹林、拓扑洛尔、磺胺甲噁唑、鱼肝油、咖酰半胱氨酸等。
2、凝血酶原抑制剂:此类药物可以抑制血液中凝血酶原的活性,从
而阻止凝血酶原形成凝血因子,从而降低血液凝固过程中血栓形成。
常见
的代表药有肝素(度令肝素、泰诺肝素)、低分子肝素(华法令、普拉格利、德华拉格、新福莫多)等。
3、血管紧张素转换酶抑制剂:此类药物可以抑制血液中血管紧张素
转换酶的活性,从而阻止血管紧张素的合成,从而降低血液凝固过程中血
栓形成。
该类药物的代表药有德替塞、达哌替嗪等。
4、酶联凝血时间缩短剂:此类药物可以明显缩短血液凝固过程中的
时间,从而阻止血小板聚集、凝血酶原活化、血管紧张素合成,从而降低
血液凝固过程中血栓形成。
常见的代表药有肝素类及酰胺类药物,如氯磺
丙肝素铵、苯磺酰肝素钾、卡地平、哌拉西林及其他一些有限的抗血小板药。

凝血机制和常见的促凝血药凝血机制是人体一种复杂的生理过程,它是指在血管受损后,通过一系列的生物化学反应,使血液凝结形成血凝块,以阻止血液大量流失。
凝血机制主要包括四个阶段:血小板黏附和聚集、凝血因子激活、纤维蛋白形成、血栓溶解。
首先是血小板黏附和聚集阶段。
当血管受损时,血小板会快速聚集在伤口位置。
损伤血管壁下的胶原蛋白能够使血小板表面的GPIb糖蛋白与之结合,从而使血小板黏附于损伤部位。
接着,血小板释放ADP、血小板活化因子和血红素,通过激活周围的血小板,促使更多的血小板聚集在损伤部位,形成血小板血栓。
接下来是凝血因子激活阶段。
损伤血管壁下的组织因子能够促使凝血因子VII与组织因子复合物形成,进而激活凝血因子X和IX。
凝血因子Xa与凝血因子Va合成凝血酶,凝血酶能够将溶血原转化为溶血酶原,促使凝血因子XII转化为凝血因子XIIa,形成经典凝血途径。
凝血酶能够激活凝血因子VIII和凝血因子V,形成更多的凝血酶,不断扩大凝血反应。
纤维蛋白形成阶段是血液凝块的核心过程。
凝血酶作用下,溶血酶原转化为溶血酶,溶血酶进一步将凝血因子XI转化为凝血因子XIa,形成凝血准备反应。
在凝血准备反应中,凝血因子I转化为纤维蛋白单体,再将纤维蛋白单体聚合成纤维蛋白多聚体,形成纤维蛋白网。
纤维蛋白网能够在损伤部位上形成一个稳定的血栓,防止进一步出血。
最后是血栓溶解阶段。
血栓溶酶原能够与组织型纤溶酶原激活剂结合,形成活化型纤溶酶原。
活化型纤溶酶原能够切割纤维蛋白,将形成的血栓溶解。
常见的促凝血药主要包括抗凝药和凝血酶抑制剂。
抗凝药能够延长血液的凝血时间,减少血栓形成的风险。
常见的抗凝药有肝素和华法林。
肝素能够抑制凝血酶的活性,从而减少纤维蛋白的形成。
华法林能够阻断维生素K的再生循环,抑制凝血因子的合成,减少血栓形成。
凝血酶抑制剂能够抑制凝血酶的活性,阻断凝血反应的进行。
常见的凝血酶抑制剂有阿司匹林和肾上腺素。
阿司匹林能够通过抑制血小板内环素合成,减少血小板聚集和黏附,从而减少血栓形成。

抗凝剂的名词解释抗凝剂,又称为抗凝血物质,是一类药物或化学物质,它们的作用是抑制血液凝结过程,防止血栓的形成。
血液凝结是人体一种自然反应,它在创伤修复、手术、生理状态的调节等方面发挥着重要的作用,但当凝血反应过度或异常时,可导致血栓的形成,进而引发心脑血管疾病等严重的健康问题。
一、抗凝剂的分类和机制目前常见的抗凝剂主要分为抑制血小板聚集的抗血小板药物和抑制凝血系统的抗凝药物两类。
1. 抗血小板药物抗血小板药物主要包括阿司匹林、氯吡格雷等。
它们通过抑制血小板的聚集作用来防止血栓的形成。
这类药物适用于预防或治疗血小板粘附、凝聚所致的血栓形成,常用于心脑血管疾病的预防和治疗。
2. 抗凝药物抗凝药物主要有肝素、华法林和新型口服抗凝药等。
它们通过不同方式作用于凝血系统的不同环节,从而抑制血栓的形成。
抗凝药物的使用较为广泛,常见的适应症包括深静脉血栓形成、肺栓塞、心房颤动等。
二、抗凝剂的临床应用1. 心脑血管疾病心脑血管疾病是世界各国常见的疾病,而血栓的形成是其发生发展的重要因素之一。
抗凝剂在心脑血管疾病的预防和治疗中发挥着关键作用。
例如,抗血小板药物可以用来预防心肌梗死及卒中的发生,而抗凝药物则在心房颤动患者中预防恶性心搏失常等并发症。
2. 深静脉血栓形成(DVT)和肺栓塞(PE)深静脉血栓形成和肺栓塞是很常见的血液循环系统并发症,尤其是长时间行程或手术后的患者容易发生。
抗凝剂通过抑制血小板的聚集和凝血系统的活化,可以预防和治疗DVT和PE,减少患者的死亡率和并发症发生率。
3. 血透和血液净化治疗在血透和血液净化治疗中,患者的血液会被动态循环穿过血液净化器进行净化。
这个过程容易引发凝血和血小板聚集。
为了保证治疗的安全和减少并发症,一般会给患者使用抗凝剂,如肝素等,来预防血凝块形成。
三、抗凝剂的副作用和风险抗凝剂的使用可能会导致出血风险的增加,这是使用抗凝剂时需要密切关注的一个问题。
不同类别的抗凝剂在此方面存在一定的差异。
抗凝血药物用法与用量详解抗凝血药物是一类用于预防和治疗血栓性疾病的药物,可以帮助减少血液凝结,防止血栓形成。
这些药物在心脑血管疾病的预防和治疗中起着重要的作用。
但是,抗凝血药物的用法与用量需要严格掌握,以确保药物的安全有效使用。
本文将详细介绍抗凝血药物的用法与用量,并提供一些实用的建议。
一、抗凝血药物的分类抗凝血药物主要分为两类:抗血小板药物和抗凝血酶药物。
抗血小板药物主要通过抑制血小板的聚集来减少血栓形成的风险,常见的包括阿司匹林、氯吡格雷等。
抗凝血酶药物主要通过抑制凝血酶的形成和活性来达到抗凝血的效果,常见的有华法林、肝素等。
二、抗凝血药物的用法1. 抗血小板药物的用法:抗血小板药物通常以口服形式给予,一般在餐后服用。
用药时间和剂量会根据具体疾病以及患者的个体差异而有所不同。
常见的药物如阿司匹林的初始剂量为75-100毫克/天,维持剂量为75毫克/天。
氯吡格雷的初始剂量为300毫克/天,随后减至75毫克/天。
患者在服用抗血小板药物期间,需要定期监测血小板计数和凝血功能,以评估药物的疗效和安全性。
2. 抗凝血酶药物的用法:抗凝血酶药物可通过口服或皮下注射的方式给予,具体用法与药物种类有所不同。
华法林需要个体化调整剂量,一般情况下,初始剂量为10毫克/天,之后根据国际标准化比值(INR)进行调整,使其维持在目标范围内。
对于肝素,一般以皮下注射的方式给予,剂量会根据患者的体重、血小板计数等因素进行调整。
使用抗凝血酶药物期间,患者需要进行定期的血液检查,以确保药物在安全范围内发挥作用。
三、抗凝血药物的用量1. 抗血小板药物的用量:抗血小板药物的用量一般是根据临床病情和患者的个体差异进行调整的。
通常情况下,初始剂量会相对较高,随后逐渐减少到维持剂量。
在调整剂量时,需要谨慎遵循医生的建议,并监测患者的血小板计数和凝血功能。
2. 抗凝血酶药物的用量:抗凝血酶药物的用量需要更加仔细地进行调整,以确保药物的疗效和安全性。
简述抗凝血药的分类及代表药物凝血药是一类用于治疗血栓形成和预防血栓形成的药物。
其中,抗凝血药包括抗血小板药物、抗凝血酶抑制剂和凝血因子抑制剂三大类。
抗血小板药物通过抑制血小板的活性和数量从而减少血栓形成的可能性,如阿司匹林(Aspirin)、氯吡格雷(Clopidogrel)等。
抗凝血酶抑制剂抑制血液中的凝血因子,如佩托罗沙(Pentoxifylline)、度那非(Dabigatran)等。
凝血因子抑制剂抑制凝血因子生成,如大嘌呤(Warfarin)、重组人凝血因子ⅦRecombinant Human Factor VII)等。
阿司匹林(Aspirin)是一种常用的抗血小板药物,其机制是通过抑制血小板聚集,从而减少凝血酶原和纤维蛋白原的合成,并延缓血液凝固时间,减少血小板活性,减少血栓形成的可能性。
此外,阿司匹林还可以减少炎症介质的释放,从而减轻血栓形成的影响。
阿司匹林口服剂型常见的有普通片剂和胃药片剂。
氯吡格雷(Clopidogrel)是一种常用的抗血小板药物,其机制是通过抑制血小板的聚集,从而阻断血小板激活途径并降低血管内血栓形成的概率。
此外,氯吡格雷也可以抑制聚磷酸酯酶(P2Y12)的活性,从而延缓血液凝固时间,减少血栓形成的可能性。
氯吡格雷的剂型有片剂、注射剂、水合物等。
佩托罗沙(Pentoxifylline)是一种抗凝血酶抑制剂,其机制是通过抑制凝血因子Ⅶ和Ⅹ的活性,从而降低血栓形成的可能性。
此外,佩托罗沙还可以抑制血小板的聚集,减少血栓形成的可能性。
佩托罗沙的剂型有片剂和注射剂。
度那非(Dabigatran)是一种抗凝血酶抑制剂,其机制是通过抑制凝血因子Ⅹa、Ⅹb和Ⅴ的活性,从而抑制凝血因子的活性。
此外,度那非也可以抑制血小板的聚集,减少血栓形成的可能性。
度那非的剂型有片剂和注射剂。
大嘌呤(Warfarin)是一种常用的凝血因子抑制剂,其机制是通过抑制凝血因子Ⅶa、Ⅷa和Ⅸa的活性,从而降低血栓形成的可能性。
抗凝药物的种类抗凝药物是一类用于治疗血栓形成、血栓栓塞和其他凝血相关疾病的药物。
它们主要分为抗凝剂、血液淡化剂和血栓分解剂。
抗凝药物在很多方面都发挥着重要作用,它们可以预防和治疗缺血性卒中、深静脉血栓形成,以及心脏血管病,也可以预防手术期间凝血障碍。
抗凝剂是最常用的抗凝药物,其作用机制是抑制血小板凝集,阻止血管黏液成分的释放,从而降低血管的黏液,抑制和预防血栓的形成。
常用的抗凝剂有肝素、比伐肝素、吡啶磺酰胺、普伐肝素、阿司匹林、重组人衍生的凝血因子Ⅲ、阿米替林和氯吡格雷等。
血液淡化剂是一类药物,它们可以减少血液的粘度,以防止血栓的形成。
它们可以降低血液中血小板和凝血因子的浓度,防止血管黏液的形成,抑制血小板凝集,从而阻止血栓的形成。
常用的血液淡化剂有氟哌酸、非那雄胺、氯格伦血清素洛塞、氯去安定和维苏酯等。
血栓分解剂是一类针对既往发生血栓栓塞的患者,可以抑制血栓形成、抑制血小板聚集以及刺激血小板的自解的药物。
作用原理是通过抑制血管内皮细胞的收缩,促进血栓的解体、溶解和消失。
常用的血栓分解剂有葛兰素司汀、舒尼替尼和普拉格列酮等。
抗凝药物在治疗凝血相关疾病中具有重要作用,但也会引起一些不良反应,如出血、肝毒性、肾毒性等。
因此,在使用抗凝药物时,患者必须按照医生的指示和药物说明书正确使用,以免造成不良反应。
此外,应定期监测凝血功能、血液化验和肝功能,对治疗效果进行评估,以避免出现不良反应。
抗凝药物是抗凝血相关疾病的重要治疗手段,它们在预防和治疗缺血性卒中、深静脉血栓形成,以及心脏血管病等凝血障碍疾病方面发挥着重要作用,其中包括抗凝剂、血液淡化剂和血栓分解剂。
使用抗凝药物时,由于有可能导致不良反应,患者应按照医生的指示和药物说明书正确使用,定期监测凝血功能和血液化验,以确保安全有效地治疗凝血障碍疾病。