“大肠息肉”在ICD-10分类中准确编码的分析
- 格式:doc
- 大小:521.00 KB
- 文档页数:4


直肠息肉临床路径一、直肠息肉临床路径标准住院流程(一)适用对象。
第一诊断为直肠息肉(ICD-10:K62.1;D12.8, M8210/0)行息肉切除术(ICD-9CM-3:48.36)(二)诊断依据。
根据《临床诊疗指南-外科学分册》(中华医学会编著,人民卫生出版社)1.症状:大便带血,肛门肿物脱出,大便次数增多,粘液便或粘液血便。
2.体征:直肠指检触及质软、有弹性或带蒂的肿物,指套或带血或粘液。
3.肠镜提示。
(如无法作肠镜可考虑CT等检查)(三)治疗方案的选择。
根据《临床诊疗指南-外科学分册》(中华医学会编著,人民卫生出版社)1.对于有蒂息肉,直径小于2cm的广基息肉,非息肉病者,可行经肛门的切除术或行内镜下圈套摘除、活检钳钳除、高频电凝凝除。
2.对直径大于2cm的广基息肉,可根据临床实际情况选择手术方案:(1)经肛门手术:适用于位于腹膜反折以下直肠息肉。
(2)经腹手术:适应于腹膜反折以上基底直径大于2cm 的息肉。
(3)内镜黏膜下剥离术:直径大于2cm的广基息肉,病变仅位于粘膜层。
(4)对于距肛缘5-15cm者,有条件可行经肛门内镜下的息肉切除术(TEM术)。
(5)对距肛缘5-10cm,也可行经肛门括约肌途径的切除术(Mason术)。
(四)标准住院日为4-9天。
(五)进入路径标准。
1.第一诊断必须符合ICD-10:K62.1;D12.8, M8210/0直肠息肉疾病编码。
2.门诊纤维内镜不能切除的广基息肉,病理未排除腺瘤癌变、家族性腺瘤性息肉病的患者。
3.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)术前准备1 天。
必需的检查项目:1.血常规、尿常规、大便常规+隐血;2.肝肾功能、电解质、血型、凝血功能、感染性疾病筛查(乙肝、丙肝、梅毒、艾滋病等);3.胸片、心电图。
(七)预防性抗菌药物选择与使用时机。
预防性抗菌药物:按照《抗菌药物临床应用指导原则》(卫医发〔2004〕285号)执行,并结合患者的病情决定抗菌药物的选择,预防性用药时间为1天。

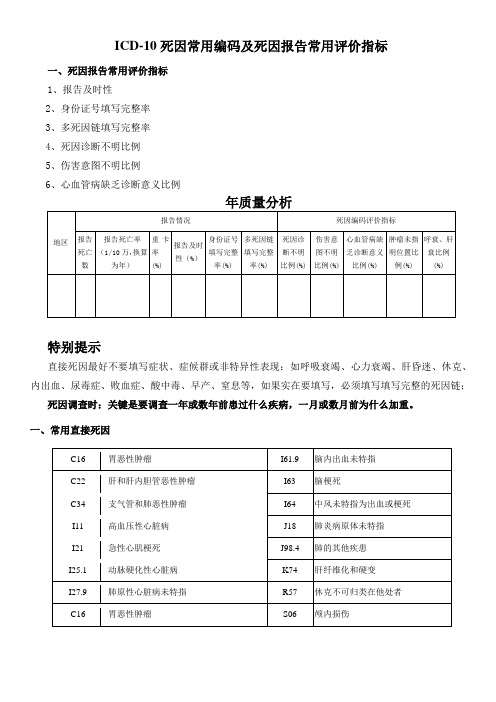
ICD-10死因常用编码及死因报告常用评价指标
一、死因报告常用评价指标
1、报告及时性
2、身份证号填写完整率
3、多死因链填写完整率
4、死因诊断不明比例
5、伤害意图不明比例
6、心血管病缺乏诊断意义比例
年质量分析
特别提示
直接死因最好不要填写症状、症候群或非特异性表现:如呼吸衰竭、心力衰竭、肝昏迷、休克、内出血、尿毒症、败血症、酸中毒、早产、窒息等,如果实在要填写,必须填写填写完整的死因链;
死因调查时:关键是要调查一年或数年前患过什么疾病,一月或数月前为什么加重。
一、常用直接死因
二、常用根本死因。

大肠息肉(结肠息肉)中医临床路径大肠息肉是一种常见的疾病,本临床路径适用于西医诊断为结肠息肉,属于中医大肠息肉的患者。
一、标准住院流程一)适用对象:第一诊断为结肠息肉(ICD-10:D12.6/D12.8/K62.1/K63.5),行内镜下结肠息肉摘除术后(ICD-9-CM-3:45.42),腹痛、腹泻、便血、便秘等症状明显患者。
二)诊断依据:1.疾病诊断:1)中医诊断标准:中医诊断为大肠息肉(BNT-500)。
2)西医诊断标准:西医诊断为结肠息肉。
2.证候诊断:参照“XXX重点专科协作组大肠息肉(结肠息肉)诊疗方案”。
三)治疗方案的选择:参照“XXX重点专科协作组大肠息肉(结肠息肉)诊疗方案”。
四)标准住院时间为:a.息肉摘除术后入院观察的患者:约3个工作日晚。
b.入院行息肉摘除术的患者:约4个工作日晚。
五)进入路径标准:1.第一诊断必须符合结肠息肉(ICD-10编码:D12.6/D12.8/K62.1/K63.5)的患者。
2.患者已行内镜下治疗。
3.原有或/及术后腹痛、腹泻、便血、便秘等症状明显。
4.若患者同时具有其他疾病,但在住院期间既不需特殊处理,也不影响第一诊断的临床路径流程实施时,可以进入本路径。
5.若患者患有息肉综合征、多发息肉、大息肉或复杂情况,可以不进入本路径;活检病理提示为恶性肿瘤者不进入本路径。
六)中医证候学观察:四诊合参,收集该病种不同证候的主症、次症、舌、脉特点。
注意证候的动态变化。
七)入院检查项目:a.息肉摘除术后入院观察的患者:1.必需完成的检查项目:尿常规、大便常规+潜血。
2.可选择的检查项目:1)血常规、血型、尿常规、大便常规+潜血。
2)肝功能、肾功能、电解质、血糖。
3)心电图、胸部X线片。
腹部超声等检查项目根据病情需要进行感染性疾病筛查、血清肿瘤标志物等检查项目进行口服中药汤剂或中成药治疗,根据辨证施护原则选择相应方案根据病情需要和临床单位实际情况进行外治治疗,如穴位注射、灸疗、贴敷等观察病情变化,防治并发症进行出院指导,交代注意事项及随访时间完成病历书写和病程记录出院标准包括症状消失、息肉消除、无并发症等。

大肠息肉临床路径(2019 年版)一、大肠息肉临床路径标准住院流程(一)适用对象第一诊断为结肠腺瘤样息肉(ICD-10 :D12.6 ),直肠腺瘤样息肉(ICD-10 : D12.8),直肠息肉(ICD-10 : K62.1 ), 结肠息肉(ICD-10 : K63.5 ),行内镜下大肠息肉摘除术(ICD-9-CM-3 :45.42 )。
(二)诊断依据根据《临床诊疗指南•消化系统疾病分册》(中华医学会编著,人民卫生出版社,2007 年,第2 版); 《实用内科学》(复旦大学医学院编著,人民卫生出版社,2017 年,第15 版)、《消化内镜学》(李益农,陆星华主编,科学出版社,2004 年,第2 版); Colorectal polypectomy and endoscopic mucosal resection (EMR): European Society of Gastrointestinal Endoscopy (ESGE)[Endoscopy, 2017 ,49(3): 270-297.]; 《中国大肠肿瘤筛查、早诊早治和综合预防共识意见(摘要)》[ 中华医学会消化病学分会编著,中华消化内镜杂志, 2012, 29(2): 61-64.] 等国内外临床诊疗指南。
1. 钡剂灌肠造影存在充盈缺损,提示结肠和(或)直肠息肉。
2. 结肠镜检查发现结肠和(或)直肠息肉。
(三)选择治疗方案的依据根据《临床诊疗指南•消化系统疾病分册》(中中华医学会编著,人民卫生出版社,2007 年,第2 版); 《实用内科学》(复旦大学医学院编著,人民卫生出版社,2017 年,第15 版)、《消化内镜学》(李益农,陆星华主编,科学出版社,2004 年,第2 版); Colorectal polypectomy and endoscopic mucosal resection (EMR): European Society of Gastrointestinal Endoscopy (ESGE)[Endoscopy, 2017 ,49(3): 270-297.]; 《中国大肠肿瘤筛查、早诊早治和综合预防共识意见(摘要)》[ 中华医学会消化病学分会编著,中华消化内镜杂志, 2012, 29(2): 61-64.] 等国内外临床诊疗指南。
大肠息肉临床路径一、大肠息肉临床路径标准住院流程(一)适用对象。
第一诊断为大肠息肉(ICD-10:D12.6/D12.8/K62.1/K63.5)行内镜下大肠息肉摘除术(ICD-9-CM-3:45.42)(二)诊断依据。
根据《临床诊疗指南-消化系统疾病分册》(中华医学会编著,人民卫生出版社),《实用内科学(第12版)》(复旦大学医学院编著,人民卫生出版社)、《消化内镜学(第2版)》(科学出版社)等国内、外临床诊疗指南1.钡剂灌肠造影存在充盈缺损,提示结肠和(或)直肠息肉;2.结肠镜检查发现结肠和(或)直肠息肉。
(三)选择治疗方案的依据。
根据《实用内科学(第12版)》(复旦大学医学院编著,人民卫生出版社)、《消化内镜学(第2版)》(科学出版社)等国内、外临床诊疗指南1.基本治疗(包括生活方式、饮食等)。
2.内镜下治疗。
(四)标准住院日为5-7天。
(五)进入路径标准。
⒈第一诊断必须符合ICD-10:D12.6/D12.8/K62.1/K63.5大肠息肉疾病编码。
2.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)入院后第≤3天。
必须完成的检查:1.血常规、尿常规、粪常规+潜血;2.肝肾功能、电解质、血糖、凝血功能、血型、Rh因子、感染性疾病筛查(乙肝、丙肝、艾滋病、梅毒等);3.消化道肿瘤标记物筛查(CA19-9、CA24-2、CEA等);4. 腹部超声、心电图、胸片。
(七)内镜下治疗为入院后第≤3天。
1.术前完成肠道准备及签署结肠镜检查和治疗同意书。
2.行无痛内镜时,术中需监测生命体征,术后要在内镜室观察至清醒,并经麻醉医师同意后返回病房。
3.按顺序进行常规结肠镜检查,检查时应用润滑剂。
4.根据术中所见息肉形态、大小、数目等决定内镜下治疗方案,并按结肠息肉内镜治疗规范实施治疗。
5.术后密切观察病情,及时发现并发症,对症处理。
(八)出院标准。
疾病名:肠道息肉病英文名:polyp of intestinal tract缩写:别名:polyposis intestinalis;肠息肉病ICD号:K51.4分类:消化科概述:大肠息肉(polyp of intestinal tract)是所有向肠腔突出的赘生物总称,包括肿瘤性和非肿瘤性。
肿瘤性息肉(Tumorous Polyp)是大肠黏膜上皮细胞增生的真性肿瘤,其单发者统称为腺瘤,根据其组织学特征和生物学行为的不同又可分为腺管状、绒毛状和混合性3类;它们与癌发生关系密切,存在不同程度的恶变率,是癌前期病变或状态。
而非肿瘤性息肉与癌发生关系较少。
由于这两种息肉在临床上并不容易区分,临床上所谓的大肠息肉并没有说明息肉的病理性质,通常临床医生所说的息肉多为非肿瘤性息肉,因此常以息肉作为初步诊断,待病理学检查明确诊断后再进一步分类,对腺瘤的诊断具有更重要的临床意义。
流行病学:息肉多无症状,其发生率与受检对象、年龄、性别、地理环境及检查方法不同而异,文献报道的发生率差异较大,在10%~66%不等。
除家族性和幼年性息肉常出现在少年期外,一般见于中年后,并随年龄的增长而增加,60岁以上老年人约占75%。
男性高于女性,约为2∶1。
病因:大肠息肉的分类方法很多,根据息肉数目可分为单发和多发,但目前国内外较广泛应用的是以Morson的组织学分类法为基础,即将大肠息肉分成肿瘤性、错构瘤性、炎症性和增生性(表1)。
此分类法的最大优点在于将大肠息肉统称为腺瘤,而其他非肿瘤性息肉则统称为息肉。
演变为腺瘤。
这种分类能明确区分大肠息肉的病理性质,对治疗具有更大的指导意义。
国内报告以腺瘤性息肉最为常见,而国外有人报道增生性息肉最常见,其发病率高达25%~80%;在成年人增生性息肉的发病率起码比腺瘤高10倍,但有学者在肠镜检查中则发现腺瘤的发生率是增生性息肉的3倍。
据研究资料提示息肉的发生可能一开始主要见于远端结肠,这一点可从尸检材料中左侧息肉往往较右侧为多而得以验证。