内科学9版肝硬化
- 格式:ppt
- 大小:2.89 MB
- 文档页数:15

内科学丨肝硬化医学联络官Medical Liaison officer Club肝硬化【病因】引起肝硬化的病因很多,在我国以病毒性肝炎所致的肝硬化为主,国外以酒精中毒多见。
①病毒性肝炎;②酒精中毒;③胆汁淤积;④循环障碍;⑤工业毒物或药物等。
【临床表现】失代偿期症状显著,主要为肝功能减退和门静脉高压症两大类临床表现,同时可有全身多系统症状。
(一)肝功能减退的临床表现1.全身症状面色黝暗无光泽(肝病面容),可有不规则低热,夜盲及浮肿等。
2.消化道症状黄疸。
3.出血倾向和贫血与肝合成凝血因子减少、脾功能亢进和毛细血管脆性增加有关。
4.内分泌紊乱主要有雌激素增多,雄激素减少,由于雄、雌激素平衡失调,在男性患者常有性欲减退、睾丸萎缩、毛发脱落及乳房发育等;女性有月经失调、闭经、不孕等。
患者面部、颈、上胸、肩背和上肢等上腔静脉引流区域出现蜘蛛痣和(或)毛细血管扩张;在手掌大鱼际、小鱼际和指端腹侧部位有红斑,称为肝掌。
这些均被认为与雌激素增多有关。
在肝功能减退时,肝对醛固酮和抗利尿激素灭能作用减弱,导致继发性醛固酮增多和抗利尿激素增多。
(二)门静脉高压症脾大、侧支循环的建立和开放、腹水是门静脉高压症的三大临床表现。
尤其侧支循环开放,对门静脉高压症的诊断有特征性意义。
1.脾大晚期脾大常伴有白细胞、血小板和红细胞计数减少,称为脾功能亢进。
2.侧支循环的建立和开放临床上有三支重要的侧支开放:①食管和胃底静脉曲张;②腹壁静脉曲张,在脐周和腹壁可见迂曲的静脉,以脐为中心向上及下腹延伸,脐周静脉出现异常明显曲张者,外观呈水母头状;③痔静脉扩张。
3.腹水是肝硬化最突出的临床表现;失代偿期患者75%以上有腹水。
腹水形成的机制为钠、水的过量潴留,与下列腹腔局部因素和全身因素有关:①门静脉压力增高;②低白蛋白血症;③淋巴液生成过多;④继发性醛固酮增多致肾钠重吸收增加;⑤抗利尿激素分泌增多致使水的重吸收增加;⑥有效循环血容量不足。
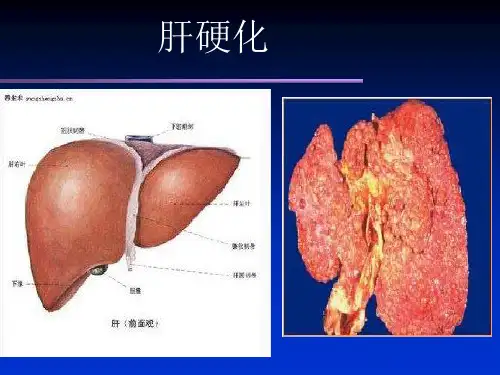

《内科学》肝硬化肝硬化是一种或多种因素,长期反复的作用在肝脏,造成肝脏弥漫性病变,最后形成弥漫性的病变,再升结节和假小叶的生成,为肝硬化。
临床上有多系统受累,以肝功能损害和门静脉高压为主要表现。
晚期常出现消化道出血、肝性脑病、继发感染等严惩并发症。
一、病因和发病机制(一)病因1.病毒性肝炎主要为乙型或丙型肝炎。
2.酒精中毒:长期大量饮酒(每日摄入乙醇80g达10年以上)时,乙醇及其中间代谢产物(乙醛)的毒性作用引起酒精性肝炎,继而发展为肝硬化。
3.胆汁淤积4.自身免疫性的肝炎。
5.代谢障碍:如:肝豆状核变性(Wilson病)。
可以见到铜蓝蛋白的降低,同时,可以看到一个角膜的色素,叫做KF环。
还有遗传的血色病(hemochromatosis)。
6.循环障碍:如慢性心功能不全、长期的肝脏的淤血。
7.工业毒物或药物8.营养障碍:长期蛋白脂、维生素的摄入的缺乏。
9.免疫障碍10.免疫紊乱11.血吸虫病:在南方,还有血吸虫病性的肝硬化。
12.原因不明的隐匿性肝硬化。
(二)发病机制二、病理改变(一)大体形态改变肝脏变形,早期肿大,晚期明显缩小,质地变硬,重量减轻,肝表面有弥漫性大小不等的结节和塌陷区,边缘较薄而硬,肝包膜变厚。
(二)组织学改变正常肝小叶结构消失或破坏,全被假小叶所取代。
病理分类:按结节形态分为4型:(1)小结节性肝硬化:此型最为常见,结节大小相仿,不超过1cm;(2)大结节性肝硬化:结节粗大不均,多由大片肝坏死引起;(3)大小结节混合性肝硬化;(4)再生结节不明显性肝硬化(不完全分隔性肝硬化),多由血吸虫病引起。
三、门脉高压的并发症(一)上消化道出血是最常见的并发症。
病因主要因门脉高压导致的食管胃底静脉曲张破裂,部分为并发急性胃粘膜糜烂或消化性溃疡。
门脉高压包括:后向血流学说:就是门静脉阻力的增加。
前向血流学说:就是门静脉血流的增加。
由于这两个要素,造成了门脉高压。
四、临床表现(一)代偿期症状较轻,缺乏特异性。

西医内科学教学大纲:肝硬化
[目的要求]
1.掌握肝硬化的主要病因、临床表现、诊断、并发症及治疗原则。
2.熟悉鉴别诊断。
3.了解发病机制、病理改变。
[教学内容]
1.概述:着重介绍门脉性肝硬化。
2.病因、发病机制与病理:病因包括病毒性肝炎、营养障碍、酒精中毒、胆汁郁积、循环障碍等。
主要发病机制为肝细胞大量坏死。
病理学特点。
3.临床表现:包括肝功能代偿期和肝功能失代偿期。
肝功能失代偿期可出现肝功能减退和门静脉高压的表现。
并发症包括急性上消化道出血、肝性脑病、原发性肝癌、感染等。
4.实验室与其他检查:
(1)实验室检查:肝功能检查、免疫学检查、腹水检查。
(2)食管及胃底静脉的影像学检查。
(3)内镜检查:胃镜、腹腔镜。
(4)B超检查。
(5)肝穿刺活检。
5.诊断与鉴别诊断:
(1)诊断。
(2)鉴别诊断:与慢性肝炎、原发性肝癌、消化性溃疡大出血、胃癌、充血性心力衰竭、肾炎、结核性腹膜炎等鉴别。
6.治疗:
(1)一般治疗:休息、饮食治疗、营养支持治疗。
(2)药物治疗:保肝药、维生素。
(3)腹水的治疗。
(4)并发症的治疗:肝性脑病的诊断与治疗。
7.预防。
[教学方式]
多媒体结合板书讲授。

内科学《肝硬化》教案教案:内科学《肝硬化》一、教学目标:1.了解肝硬化的概念、病因、发病机制以及流行病学特点。
2.掌握肝硬化的临床表现、辅助检查、诊断和鉴别诊断方法。
3.理解肝硬化的并发症和治疗原则。
4.提升学生对于肝硬化的综合治疗和护理的认识。
二、教学内容:1.肝硬化的概念、病因和发病机制:a.肝硬化的定义和流行病学特点。
b.肝硬化的病因,包括病毒感染、酒精性肝病、自身免疫性肝病等。
c.肝硬化的发病机制,包括肝纤维化、再生结节形成等。
2.肝硬化的临床表现和辅助检查:a.肝硬化的临床表现,包括肝功能受损、门脉高压和肝性脑病等。
b.肝硬化的辅助检查方法,包括肝功能检查、超声检查、肝组织活检等。
3.肝硬化的诊断和鉴别诊断:a.肝硬化的诊断标准和临床评估方法。
b.肝硬化的鉴别诊断,包括非酒精性脂肪性肝病、原发性胆汁性肝炎等。
4.肝硬化的并发症和治疗原则:a.肝硬化的常见并发症,包括食管静脉曲张、肝性脑病、腹水、肝癌等。
b.肝硬化的治疗原则和方法,包括药物治疗、介入治疗和肝移植等。
5.肝硬化的综合治疗和护理:a.肝硬化患者的日常生活护理,包括膳食、运动和避免诱发因素。
b.肝硬化患者的心理护理,包括情绪调节和家庭支持等。
三、教学方法:1.讲授教学法结合案例分析法:通过讲解理论知识,辅以典型病例分析,使学生更好地理解和掌握肝硬化的诊治原则。
2.讨论教学法:组织学生进行小组讨论,共同分析解决肝硬化的鉴别诊断和并发症治疗等问题,培养学生的思维能力和团队协作精神。
四、教学资源:1.电子多媒体设备:用于展示肝硬化的病例、图片和视频等。
2.临床病例数据库:用于提供典型病例和相关资料供学生讨论和分析。
五、教学评价:1.平时表现评价:根据学生参与讨论、作业完成情况、主动性和合作精神进行评价。
2.考试评价:针对肝硬化相关知识进行笔试,包括选择题、判断题和简答题。
六、教学反思:。

肝硬化临床路径一、肝硬化临床路径标准住院流程(一)适用对象。
第一诊断为肝硬化(ICD-10: K74. 100)(二)诊断依据。
根据《内科学》(人民卫生出版社,第9版),《肝硬化诊治指南》(中华医学会肝病学分会)。
肝硬化的诊断需综合考虑病因、病史、临床表现、并发症、检验、影像学及组织学等检查。
其诊断主要依据肝功能减退和门静脉高压两大证据群,肝脏影像学提示肝硬化征象有助于诊断。
当肝功能减退和门静脉高压证据不充分、肝硬化的影像学征象不明确时,肝组织病理学见假小叶形成可明确诊断。
(三)治疗方案的选择。
根据《内科学》(人民卫生出版社,第9版),《肝硬化诊治指南》(中华医学会肝病学分会),《肝硬化门静脉血栓管理专家共识》(中华医学会消化病学分会肝胆疾病协作组),《肝硬化门静脉高压食管胃静脉曲张出血的防治指南》(中华医学会肝病学分会,中华医学会消化病学分会,中华医学会内镜学分会)1.营养支持。
2.病因治疗:如戒酒、抗病毒治疗及针对其他病因治疗。
3.抗炎抗纤维化治疗。
4.对症治疗。
(四) 标准住院日为7T0天。
(五)进入路径标准。
1.第一诊断必须符合肝硬化(ICD-10:K74. 100)疾病编码。
2.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)住院期间检查项目1.必需的检查项目:(1)血常规、尿常规、大便常规+潜血;(2)临床生化检验、凝血功能、甲胎蛋白(AFP);(3)心电图。
2.根据患者病情选择的项目:(1)腹部彩超、腹部MRI平扫+增强、腹部CT平扫+增强、超声造影、门静脉CTV、MRCP,肝脏瞬时弹性成像、胸部CT、胃肠镜检查、心脏彩超、弓I味菁绿试验、头颅CT、头颅MRI、下肢血管彩超、骨密度、肝组织活检(经皮肝穿刺活检、经颈静脉肝穿刺活检)、门静脉测压/肝静脉压力梯度检测;(2)乙肝两对半定量、HBsAg500倍稀释、HBVDNA、乙肝病毒基因型及耐药测定、丙肝抗体、HCVRNA、HCV基因分型测定、甲肝抗体、戊肝抗体、铜蓝蛋白、24小时尿铜、血清铜、血清铁蛋白、肝病自身抗体、ANA谱、IgA、IgG、IgM、C3、C4、dsDNA,自身免疫性肝病IgG 谱、IgG4, ANCA、ACA、免疫固定电泳、甲状腺功能、糖化血红蛋白、微量血糖监测、血气分析、血乳酸、血氨、D-二聚体、血栓弹力图、蛋白C、蛋白S、C-反应蛋白、降钙素原、心肌酶学、肌钙蛋白I、BNP/pro-BNP.其他肿瘤标志物(如CEA、CA199、CA125)、24小时尿钠排出量、尿钠/钾比值、尿白蛋白/尿肌酎比值、24h尿蛋白定量。

肝硬化(摘自第九版内科学)肝硬化(liver cirrho sis)是各种慢性肝病进展至以肝脏慢性炎症、弥漫性纤维化、假小叶、再生结节和肝内外血管增殖为特征的病理阶段,代偿期无明显症状,失代偿期以门静脉高压和肝功能减退为临床特征,病人常因并发食管胃底静脉曲张出血、肝性脑病、感染、肝肾综合征、门静脉血栓等多器官功能慢性衰竭而死亡。
【病因】导致肝硬化的病因有1 0余种,我国目前仍以乙型肝炎病毒(hepatitis B virus,H BV )为主;在欧美国家,酒精及丙型肝炎病毒(hepatitis C v iru s,H CV )为多见病因。
肝炎病毒、脂肪性肝病、免疫疾病及药物或化学毒物作为肝硬化常见病因,已分别在本篇第十一章至第十四章中详细述及,其他病因包括:( - ) 胆汁淤积任何原因引起肝内、外胆道梗阻,持续胆汁淤积,皆可发展为胆汁性肝硬化。
根据胆汁淤积的原因,可分为原发性和继发性胆汁性肝硬化。
(二)循环障碍肝静脉和(或 )下腔静脉阻塞(Budd-Chiari syn drome)、慢性心功能不全及缩窄性心包炎(心源性)可致肝脏长期淤血、肝细胞变性及纤维化 ,终致肝硬化。
(三) 寄生虫感染血吸虫感染在我国南方依然存在,成熟虫卵被肝内巨噬细胞吞噬后演变为成纤维细胞,形成纤维性结节。
由于虫卵在肝内主要沉积在门静脉分支附近,纤维化常使门静脉灌注障碍,所导致的肝硬化常以门静脉高压为突出特征。
华支睾吸虫寄生于人肝内外胆管内,所引起的胆道梗阻及炎症可逐渐进展为肝硬化。
(四) 遗传和代谢性疾病由于遗传或先天性酶缺陷,某些代谢产物沉积于肝脏,引起肝细胞坏死和结缔组织增生。
主要有:1. 铜代谢紊乱也称肝豆状核变性、Wilson病,是一种常染色体隐性遗传的铜代谢障碍疾病,其致病基因定位于13ql4 ,该基因编码产物为转运铜离子的P 型-ATP酶。
由于该酶的功能障碍,致使铜在体内沉积,损害肝、脑等器官而致病。
2. 血色病因第 6 对染色体上基因异常,导致小肠黏膜对食物内铁吸收增加,过多的铁沉积在肝脏,引起纤维组织增生及脏器功能障碍。



