心肌梗死与心肌缺血心电图
- 格式:doc
- 大小:0.83 KB
- 文档页数:1
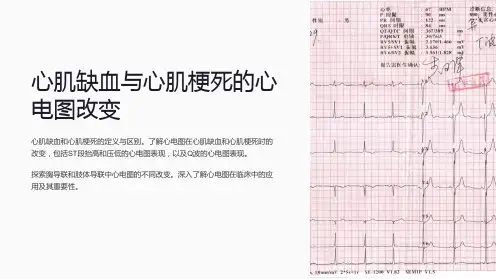


心肌缺血与心肌梗死的心电诊断单位:摘要:心肌缺血与心肌梗死的心电诊断` 关键词:心肌缺血与心肌梗死的心电诊断一、心肌缺血与ST-T改变冠状动脉供血不足,主要发生在冠状动脉粥样硬化基础上。
当心肌某一部分缺血时,将影响到心室复极的正常进行,并可在与缺血区相关导联上发生ST-T异常改变。
心肌缺血的心电图改变类型取决于缺血的严重程度,持续时间和缺血发生部位。
(一)心肌缺血的心电图类型1.缺血型心电图改变正常情况下,心外膜处的动作电位时程较心内膜短,心外膜完成复极早于心内膜,因此心室肌复极过程可看作是从心外膜开始向心内膜方向推进。
发生心肌缺血(myocardial ischemia)时,复极过程发生改变,心电图上出现T波变化。
(1)若心内膜下心肌层缺血,这部分心肌复极时间较正常时更加延迟,使原来存在的与心外膜复极向量相抗衡的心内膜复极向量减小或消失,致使T 波向量增加,出现高大的T波(图5-1-28 A)。
例如下壁心内膜下缺血,下壁导联Ⅱ、Ⅲ、aVF可出现高大直立的T波;前壁心内膜下缺血,胸导联可出现高耸直立的T波。
(2)若心外膜下心肌层缺血(包括透壁性心肌缺血),心外膜动作电位时程比正常时明显延长,从而引起心肌复极顺序的逆转,即心内膜开始先复极,膜外电位为正,而缺血的心外膜心肌尚未复极,膜外电位仍呈相对的负性,于是出现与正常方向相反的T波向量。
此时面向缺血区的导联记录出倒置的T波(图5-1-28 B)。
例如下壁心外膜下缺血,下壁导联Ⅱ、Ⅲ、aVF可出现倒置的T波;前壁心外膜下缺血,胸导联可出现T波倒置。
2.损伤型心电图改变心肌缺血除了可出现T波改变外,还可出现损伤型ST改变。
损伤型ST段偏移可表现为ST段压低及ST段抬高两种类型。
心肌损伤(myocardial injury)时,ST向量从正常心肌指向损伤心肌。
心内膜下心肌损伤时,ST向量背离心外膜面指向心内膜,使位于心外膜面的导联出现ST段压低(图5-1-29 A);心外膜下心肌损伤时(包括透壁性心肌缺血),ST向量指向心外膜面导联,引起ST段抬高(图5-1-29 B)。

心肌梗死的心电图表现发生心肌梗死后,随着时间的推移在心电图上可先后出现心肌缺血、损伤和坏死三种类型的心电图表现。
当一个区域发生缺血时,从中心到边缘缺血的程度是不同的,也可以不同部位同时出现上述三种心电图改变。
1 “缺血性”改变“缺血性”改变为对称性T波高耸或倒置。
心脏的耗氧量较其他脏器为高。
在心肌供血不足时,首先表现为缺氧,心肌的有氧代谢降低,能量供应减少,细胞内部离子丢失较多,使心肌复极时间延长,使QT间期延长,T向量背离缺血区,呈现“对称性T波”。
若缺血发生于心内膜面,T波呈对称性高而直立,即对称性T波高耸;若发生于心外膜面,使外膜面复极延迟于内膜面,复极程序反常,就出现对称性T波深而倒置,即对称性T波倒置;若电极置于前壁,而缺血发生于对侧(即后壁),则其心电图变化类似前壁内膜面缺血,即出现对称高而直立的T波。
注意T波改变缺乏特异性,所有影响复极的因素都能使T波改变,重要的是T波规律性的演变。
2 “损伤性”改变ST段抬高肢体导联ST段抬高≥0.1mV,胸导联T波≥0.2 mV,呈上斜型或弓背向上或单相曲线样;ST段下移≤0.05 mV,呈水平型或下斜型。
缺血时间进一步延长,缺血程度进一步加重,就会出现“损伤性”图形改变,主要表现为ST段偏移。
目前对发生机制的解释有以下两种。
2.1 损伤电流学说认为心肌发生严重损伤时,该处细胞膜的极化状态不能维持正常,静息跨膜电位大大降低,其静息电位处于等电位线以下;除极时受损部位形成电穴,正常心肌处则带正电荷称为电源,电荷向损伤部位流动出现“损伤电流”。
将电极放于损伤区,即描记出低电位的基线,以至全部心肌除极完毕时,此区完全处于负电位而不产生电位差,于是等电位的ST段平直下移,外膜面心肌损伤时ST段抬高。
明显抬高可形成单向曲线。
一般来说,损伤不会持久,要么恢复,要么进一步坏死。
2.2 除板受阻学说当部分心肌受损时,产生保护性除极受阻,即大部分除极心肌呈负电位时,部分受损部位不除极,仍为正电位,出现电位差,产生与受损区同向的ST向量,心电图上表现为ST段抬高。

心肌缺血与心肌梗死心电图诊断新概念心电图是诊断心肌缺血和心肌梗死最重要和最常用的临床检测方法。
急性心肌缺血及心肌梗死特征性心电图改变包括:T波高尖(超急性期T波改变),ST 段抬高或压低,QRS波群改变以及T波倒置等。
本建议对目前应用的心肌缺血及心肌梗死心电图诊断标准进行重新审定,主要讨论急性冠脉综合征早期ST段改变、缺血后T波改变和慢性期QRS改变。
分七个问题解读如下。
一、ST段抬高与压低的意义及重要性在急性冠脉综合征早期ST 段改变是心肌损伤的表现(由舒张期和收缩期损伤电流所致)。
目前指南建议急性心肌缺血或心肌梗死ST段改变的诊断标准:两个或两个以上相邻导联ST段改变达到或超过正常上限。
并进一步依ST段改变分为ST段抬高型心肌梗死(应进行再灌注治疗)和非ST段抬高型心肌梗死。
ST段抬高与压低的关系在ST段抬高型心肌梗死中缺血/梗死区外膜面导联(如aVL)出现ST段抬高,通常会在相对应(背离)导联(如Ⅲ)出现ST段压低。
但抬高和压低的程度常不同(两个相对应邻导联到达缺血区的距离不同,且相对应的两个导联空间向量的夹角并不一定是180°);当传到相应导联电压过低时或某些导联(如V3﹣V6导联)没有与之背离导联,可记录不到相对应改变。
急性心肌缺血/梗死引起的ST段改变可有多种不同表现(ST抬高、压低,或者既有抬高又有压低,亦或二者都不出现),这主要取决于导联电极位置(导联轴方向)、缺血区的位置、到达体表的电压水平、及是否伴其它心电图的ST﹣T改变影响(左室肥厚引起的ST﹣T改变、室内阻滞引起的继发性ST﹣T改变、心包炎引起的ST﹣T改变等)。
在诊断时应注意与非缺血引起的ST段抬高(如心包炎、高钾血症、急性心肌炎、心脏肿瘤、Osborn波、早期复极综合征等)或压低(如心室肥厚、心血管药物、低钾血症等多种因素)的鉴别。
建议:应避免将具体导联分为前壁导联、下壁导联及侧壁导联。
应按正规导联系统命名划分,分为Ⅰ、Ⅱ、Ⅲ、aVR、aVL、aVF及V1﹣V6导联。


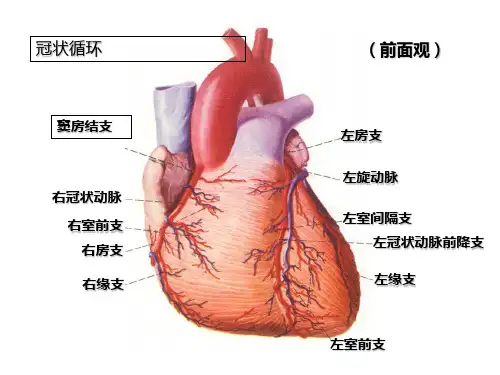
心肌梗死心电图变化的原理心肌梗死(Myocardial Infarction)是一种严重的心血管疾病,主要是由于心脏供血不足导致心肌缺氧而引起的。
心电图(Electrocardiogram,简称ECG)是一种无创检查方法,通过记录心脏电活动的变化来帮助医生诊断心脏疾病,包括心肌梗死。
心肌梗死的心电图变化原理主要涉及心肌缺血、心绞痛(Angina Pectoris)和心肌坏死等方面。
以下将详细介绍心肌梗死心电图变化的原理。
1. 心脏电活动的基本原理:在心脏中,有一套完整的传导系统,包括窦房结、房间束、房室结、希氏束和束支以及心室肌等。
心脏电活动的基本原理是由心肌细胞的离子运动产生的。
正常情况下,心肌细胞内外的离子浓度存在差异,通过离子泵和离子通道的打开和关闭来维持离子平衡,形成静息膜电位。
在心肌细胞受到外界刺激后,离子通道打开或关闭,导致离子内流或外流,使细胞内外的离子浓度发生突变,产生动作电位,进而引起心脏收缩和舒张。
2. 心肌缺血的心电图变化:心肌缺血是心肌梗死的早期阶段,其心电图变化主要包括ST段变化和T波倒置。
在心肌缺血时,心肌细胞缺氧导致细胞内外钠、钾、钙等离子稳态发生改变,细胞膜对钠较为通透,使得细胞内外钠离子浓度变化明显。
这会导致动作电位的形成和传导速度减慢,从而出现ST段改变。
常见的ST段改变包括ST段抬高、ST段压低和ST段水平型压低、水平型抬高等。
此外,心肌缺血还会引起T波倒置。
T波主要是由动作电位由细胞内向细胞外进行复极,当细胞内的离子流出受阻时,使得T波倒置。
3. 心绞痛的心电图变化:心绞痛是由于冠状动脉供血不足而引起的胸痛症状,其心电图变化与心肌缺血类似,也表现为ST段变化和T波倒置。
心绞痛通常是由于劳力、情绪激动或者冷热等刺激引起,这些刺激会导致心肌耗氧增加,血流供应不足,引发心绞痛症状。
心绞痛引起的心电图改变通常是可逆的,一旦心绞痛发作停止,心电图变化会自行恢复正常。

心肌梗死能否在普通生理心电图中检查出来心肌梗死可以通过普通生理心电图检查出来,但其结果可能并不直接指出心肌梗死的存在,而是提示心肌缺血和心肌损伤的情况。
因此,在对心肌梗死的诊断中,心电图通常需要与心肌标志物、心脏超声等检查方法结合使用,临床医生需要根据多种检查结果综合判断病情。
治疗方法:1. 快速识别和抢救:快速识别并抢救关键,首先进行心脏监测,胸痛缓解后立即行心电图检查。
2. 药物治疗:硝酸甘油、阿司匹林、肝素、β受体阻滞剂、ACEI等进行药物治疗。
3. 介入治疗:对于有高危因素的、临床症状严重的和经药物治疗无效的患者,紧急介入治疗是必不可少的。
根据患者的具体情况选择急诊PCI(冠状动脉介入治疗),应当尽快行动。
4. 慢性期处理:充分控制高血压、血糖、血脂等高危因素,常规用药(如阿司匹林、肝素、双嘧达莫)等。
注意事项:1. 治疗过程中掌握患者体征,定期复查病情,及时调整治疗方案;2. 避免剧烈运动等过度的体力活动,避免过分的心理压力和精神刺激;3. 饮食上保持清淡、营养均衡和荤素搭配,戒烟限酒,尽量避免摄入高脂肪、高糖度、高盐分的食品;4. 定期康复训练和心理治疗,协助患者尽早恢复身体功能和日常生活能力;5. 定期复诊,保持良好的心理状态和健康体态,积极配合治疗和管理。
心电图t波倒置是什么意思该怎么办心电图T波倒置是指心电图T波的电向相反,即负向T波或倒置T波。
T波是心电图中的一种波形,由心室收缩后的复极过程所产生,表现为向上的波,代表着心室恢复原来的状态。
正常心电图上的T波应为向上,且形态规则。
若出现T波倒置,可能是心脏异常的表现。
下面将详细介绍T波倒置的原因、治疗方法以及注意事项。
一、T波倒置的原因1.心脏缺血:长期不合理的生活作息以及过度的劳累等因素都会导致心脏缺血,从而引起T波倒置。
2.心肌损伤:心肌炎、心肌梗死等因素会对心肌产生损害,从而引起T波倒置。
3.药物影响:某些药物,如洋地黄毒性作用、麻醉药物的使用等,也会引起T波倒置。
心肌缺血与心肌梗死心电图诊断的对比心电图在心血管疾病的诊断中具有重要的应用价值,心电工作者、心内科专科医生以及医护人员都应系统的掌握心电图学的基础知识和重点内容,以便在临床结合实际工作中更好的运用理论知识对患者进行有效的诊治。
心肌缺血与心肌梗死是心内科常见的两种心脏性疾病,本文就心肌缺血与心肌梗死运用心电图诊断的相关问题进行了探讨,对两者的基本概念进行了介绍,并对比了心肌缺血与心肌梗死的心电图诊断表现。
标签:心肌缺血;心肌梗死;心电图诊断随着我国人口老龄化的发展,各种心脏病的发生率呈上升趋势,包括缺血性心肌病、心肌梗死等,这两种心脏病的临床表现具有相似性,患者均有心脏扩大、充血性心力衰竭以及各种心律失常,导致临床在诊断和鉴别心肌缺血与心肌梗死疾病时存在一定的难度。
在医疗技术不断进步的背景下,心电图、冠脉造影技术等均广泛应用于各种疾病的诊治中,同时也为心肌缺血与心肌梗死的诊断与鉴别提供了较为准确的依据。
特别是心电图,具有无创、简便和易于普及的优点,具有较高的临床应用价值。
1 心肌缺血1.1心肌缺血的概念心肌缺血是由于供应心肌的冠状动脉出现粥样硬化或痉挛,导致动脉血流不全或阻塞,在冠状动脉供血不足的情况下使得心肌代谢得不到足够的供血,心肌完成其正常的无氧代谢则需要消耗其糖原储备,这种情况被称为心肌缺血[1]。
冠状动脉供血量、左心室符合以及血氧水平这三者之间的平衡是导致心肌是否发生缺血的主要原因。
1.2心肌缺血的心电图表现与发生机制心肌缺血的心电图表现主要有ST段抬高或下移、T波改变、U波改变以及QT间期延长,其中T波改变主要会出现低平、双向、倒置、TV1>TV5或TV6,有时也有可能对除极过程产生影响,引起QRS波群改变[2]。
由于心肌缺血在临床上的内涵较为丰富,不同类型的心肌缺血的心电图表现也存在不同,主要包括缺血性T波改变、损伤型ST段改变。
缺血性心肌病在心电图上T波改变常表现为高耸或倒置,多呈”冠状T”改变。
心肌梗死与心肌缺血心电图(一)心肌梗死基本图形 1.缺血型T波改变一般称为“冠状T波”,两支对称的尖深倒置T波。
2.损伤型S-T段移位主要表现为面向损伤心肌的导联S-T段抬高,明显抬高时呈弓背向上甚至可形成单向曲线。
3.坏死型Q波改变坏死型的图形改变主要表现为面对梗死区的导联上Q波异常加深增宽(宽度≥0.04s,深度≥R/4),R波振幅降低,甚至R波消失而呈QS型。
(二)心肌缺血 1.心绞痛(1)典型心绞痛发作时可出现暂时性急性心肌缺血的表现:面对缺血区的导联上出现S-T段水平型或下垂型压低≥O.1mV,T波倒置、低平或双向。
(2)变异型心绞痛心电图特点为:S-T 段抬高,常伴T波高耸,对应导联则表现为S-T段压低。
2.慢性冠状动脉供血不足(1)S-T段压低除aVR导联外,其他导联的S-T段压低。
(2)T波改变主要表现为低平、双向或倒置。
心内膜部分心肌缺血可出现高大T波;心外膜部分心肌缺血时出现对称性倒置T波,呈现“冠状T波”特点时诊断较有把握。