美国NCCN淋巴瘤治疗指南
- 格式:ppt
- 大小:98.50 KB
- 文档页数:38

T细胞非霍奇金淋巴瘤诊疗进展山西医学科学院山西大医院张巧花侯淑玲T细胞非霍奇金淋巴瘤(T-NHL)是一种来源于T淋巴细胞的恶性克隆性增殖性疾病。
异质性强,病理诊断类型复杂,2008年WHO病理分20种类型,临床表现与治疗因不同发病部位、不同病理类型以及基因型而差异较大。
T-NHL的发病机制尚不清楚,近年来随着对T淋巴细胞作用机制以及T-NHL的生物学、细胞遗传学以及分子生物学研究的不断深入,T-NHL的诊治取得了瞩目的进展。
一、T-NHL的流行病及诊断与分型1.流行病因。
T-NHL的发病率远低于B-NHL,而且与地域分布有关,亚洲人群发病率高于欧美地区。
T-NHL在我国占非霍奇金淋巴瘤的34%,而在欧美国家仅占所有5%-15%。
亚洲地区以节外病变为主,如EB病毒相关的鼻部自然杀伤细胞(NK)淋巴瘤/T-NHL;在欧美地区主要是淋巴结内型,包括非特指型的外周T细胞淋巴瘤(PTCL-NOS)、间变型大B细胞淋巴瘤、血管免疫母细胞性T-NHL。
2.诊断WHO于2008年更新的NHL疾病分类中,在2001年基础上进行了更精细的分类,将T-NHL分为20种独立的疾病,每种独立的类型都有其各自的定义及相应的病理形态、免疫表型和遗传特点。
按照发病部位可分为:播散型、节内型、节外型和皮肤型。
原发性全身型ALCL中有分为ALK+和ALK-两个独立的亚型。
将皮肤脂膜炎样T-NHL仅限于表型为αβ。
原表型为γδ的皮肤脂膜炎样T-NHL由于预后较差,另外归类于原发性皮肤型PTCL。
原发皮肤侵袭性嗜表皮性CD8+细胞毒性T-NHL和原发性皮肤小/中CD4+T-NHL也归类在原发性皮肤型PTCL中。
蕈样霉菌病(MF)和sezary综合征分为不同两型。
增加了EB病毒相关的克隆性淋巴组织增殖性疾病(儿童)。
NCCN2009年制定的NHL分类中,T-NHL按照细胞形态分为间变性和非间变性两种。
非间变性又可分为:节内型、节外型和皮肤型。


美国NCCN 神经系统肿瘤治疗指南(2008)的介绍及解读发表时间:2009-08-02发表者:马文斌 (访问人次:650)美国NCCN神经系统肿瘤治疗指南(2008)的介绍及解读作者:北京协和医院神经外科马文斌,郭旭, 王任直美国国家综合肿瘤网(National Comprehensive Cancer Network,NCCN)公布的肿瘤治疗指南,系由美国著名的肿瘤学家依照临床循证医学的资料制定;指南对常见的肿瘤治疗方案每年均进行更新,是国际上最权威的指南之一,且已被全球的肿瘤工作者广泛采用并作为恶性肿瘤治疗的重要参考依据。
结合我国目前神经系统恶性肿瘤治疗的实际认真解读NCCN指南,将会推动我国神经系统恶性肿瘤规范化及个体化综合治疗的开展。
1.指南所涉及的神经系统肿瘤及其概述2008版指南所涉及主要是CNS恶性肿瘤,包括低级别浸润性星形细胞瘤、少突胶质细胞瘤、室管膜瘤;高级别星形细胞瘤包括胶质母细胞瘤;颅内转移瘤、癌性/淋巴瘤性脑膜炎;原发性中枢神经系统淋巴瘤以及椎管内转移瘤。
1.1虽经过神经肿瘤学工作者30多年不懈的努力,但恶性胶质瘤病人的预后仍不满意。
197 8年Walker MD报道,仅进行支持治疗,多形性胶母细胞瘤(GBM)平均生存不足3个月,9 7%在1年内死亡;经历30年后,美国2002年脑肿瘤登记调查结果表明诊断GBM后,患者平均生存期仍少于1年,5年生存率低于3%。
因此恶性胶质瘤仍是神经外科目前治疗难点之一。
1.2 中枢神经淋巴瘤(PCNSL)发病率和患病率在过去的40年呈增长趋势,由原来占CNS 肿瘤的1%~2% 上升到5%~7%,且由于AIDS 的流行和心肺肾等器官移植后免疫抑制剂使用的增加,本病还有上升的趋势;另外随着以CD20为靶标的嵌合型抗体药物美罗华的问世,中枢神经系统淋巴瘤的治疗策略有了很大改变,以化疗为主的治疗效果有了很大提高。
1.3 随着新的细胞毒药物和分子靶向药物的应用,很多原发肿瘤患者的生存期有了很大提高;但由于血脑屏障这一主要原因,加之影像学进步和老龄化到来,脑转移瘤的发病率亦有升高。

2020版淋巴瘤治疗指南出炉!全面用药方案详解来了淋巴细胞是免疫系统的一部分,帮助身体抵抗外部感染,维持机体正常运转。
淋巴细胞主要有两种类型:T细胞和B细胞。
当淋巴细胞不受控制地无限增殖时,就会发展为癌症。
淋巴瘤是一种常见的血液癌症。
包括霍奇金淋巴瘤(约占10%)和非霍奇金淋巴瘤(约占90%)两种。
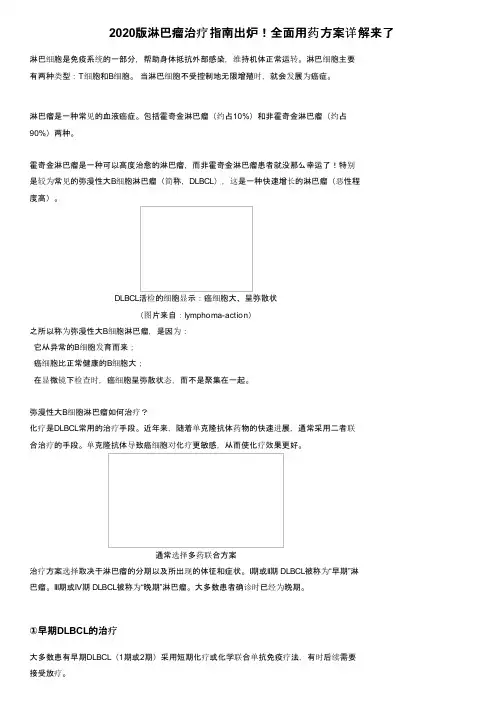
霍奇金淋巴瘤是一种可以高度治愈的淋巴瘤,而非霍奇金淋巴瘤患者就没那么幸运了!特别是较为常见的弥漫性大B细胞淋巴瘤(简称,DLBCL),这是一种快速增长的淋巴瘤(恶性程度高)。
DLBCL活检的细胞显示:癌细胞大、呈弥散状(图片来自:lymphoma-action)之所以称为弥漫性大B细胞淋巴瘤,是因为:它从异常的B细胞发育而来;癌细胞比正常健康的B细胞大;在显微镜下检查时,癌细胞呈弥散状态,而不是聚集在一起。
弥漫性大B细胞淋巴瘤如何治疗?化疗是DLBCL常用的治疗手段。
近年来,随着单克隆抗体药物的快速进展,通常采用二者联合治疗的手段。
单克隆抗体导致癌细胞对化疗更敏感,从而使化疗效果更好。
通常选择多药联合方案治疗方案选择取决于淋巴瘤的分期以及所出现的体征和症状。
I期或II期 DLBCL被称为“早期”淋巴瘤。
III期或IV期 DLBCL被称为“晚期”淋巴瘤。
大多数患者确诊时已经为晚期。
①早期DLBCL的治疗大多数患有早期DLBCL(1期或2期)采用短期化疗或化学联合单抗免疫疗法,有时后续需要接受放疗。
常用的化疗方案是CHOP,即环磷酰胺、阿霉素、长春新碱、和泼尼松。
通常,会联合使用单克隆抗体rituximab(利妥昔单抗)进行治疗。
该组合称为“ R-CHOP”。
通过静脉滴注获得大部分药物。
而泼尼松为片剂。
每3周为一个疗程,可以在医院接受门诊治疗,当天回家,也可以住院整理。
早期患者一般进行3-4个周期的R-CHOP方案,特殊情况如肿块较大、或者不适合放疗的患者可以进行6个周期。
②晚期DLBCL的治疗晚期DLBCL(III期和IV期)也通常采用化学-免疫疗法进行治疗,但是可能需要更多的治疗周期。

NCCN指南是什么意思
NCCN指南全称为National Comprehensive Cancer Network,是一个国际知名的癌症治疗指南组织。
NCCN成立于1995年,总部位于美国宾夕法尼亚州。
该组织由21个美国知名的癌症中心共同组成,旨在提供最新、最全面的癌症诊断和治疗指南,以帮助临床医生和患者做出科学、权威的治疗决策。
NCCN指南以专家共识为基础,更新周期较短,通常每年更新一次。
该指南覆盖了多种癌症类型,包括但不限于乳腺癌、肺癌、结直肠癌、前列腺癌等。
指南内容主要包括疾病诊断、分期、治疗方案、药物选择和副作用管理等方面。
在临床实践中,NCCN指南被广泛认可和采用。
医生可以根据患者的具体情况和病情,参考NCCN指南的建议,制定个性化的治疗方案。
患者和家属也可以通过查阅指南,了解最新的治疗进展、疗效和不良反应,有助于提高治疗的效果和质量。
总的来说,NCCN指南是一个权威且实用的癌症治疗指南,旨在为癌症患者提供最佳的治疗选择。
通过及时更新的临床实践指南,NCCN致力于改善癌症患者的生存质量和长期生存率,为医务人员提供科学的治疗方案,为癌症防治工作做出积极的贡献。


陆道培医院报道:美国国家综合癌症网络(NCCN)2016年第1版”双打击或三打击淋巴瘤的定义”及其解读弥漫大B细胞淋巴瘤(DLBCL)采用美罗华联合环磷酰胺、长春新碱、阿霉素、强的松(R-CHOP)方案治疗治愈率可达50-70%。
但是少部分DLBCL或间于DLBCL和博基特淋巴瘤之间的淋巴瘤为双打击(doublehit)或三打击(triplehit)型,用R-CHOP疗效不好。
双打击型是指淋巴瘤细胞具有C-MYC基因扩增或易位,同时伴BCL-2基因扩增或易位和/或BCL6基因扩增或易位其中两种基因异常;三打击型是指淋巴瘤细胞同时具有C-MYC基因、BCL-2基因及BCL6基因三种异常。
既往在诊断双打击或三打击DLBCL时有争论,一些专家认为除了通过染色体或荧光原位杂交(FISH)技术来诊断外,免疫组织化学染色显示C-MYC、BCL2、BCL6高表达者也可以诊断。
在最新NCCN 指南(2016年第1版)中,定义双打击或三打击型淋巴瘤为:由染色体或FISH技术检测淋巴瘤细胞有C-MYC基因易位,同时伴BCL-2基因易位或/和BCL6基因易位。
解读:1.在最新NCCN 指南(2016年第1版)中明确了诊断双打击或三打击淋巴瘤的技术是染色体和FISH技术。
C-MYC、BCL2、BCL6三种基因在正常细胞上都有表达,所以免疫组织化学检查细胞为C-MYC、BCL2、BCL6阳性不能据此诊断为淋巴瘤,更不能诊断为双打击或三打击淋巴瘤。
淋巴瘤细胞上BCL2、BCL6蛋白高表达者预后也不太好,但不如双打击或三打击淋巴瘤差。
基因易位是指基因从原来的染色体位置转移到染色体其它位置。
2.我们既往的检测发现一些患者淋巴瘤细胞的增殖活性间于DLBCL与博基特淋巴瘤之间,为此医生之间对诊断常会发生争论。
双打击或三打击DLBCL及DLBCL中间型的生物学特性及治疗策略均相同。
在最新NCCN 指南(2016年第1版)中,将以上两型统称为双打击或三打击淋巴瘤。


王子平中国医学科学院肿瘤医院内科王子平近年来,随着人口的老龄化,恶性肿瘤对老年患者的生存影响越来越明显。
美国的调查显示:肿瘤是60~79岁人群的主要死因,>50%的肿瘤患者年龄>65岁,>70%的肿瘤相关死亡发生在65岁以上,预计美国2030年将有超过70%的癌症初诊患者>65岁。
如何治疗老年肿瘤患者这一特殊人群是临床医务人员面临的现实问题。
由于该类患者较为特殊,又缺少针对某种老年肿瘤疾病的指导意见,因此,美国国立综合癌症网络(NCCN)今年推出的老年肿瘤指南为临床医师提供了重要的参考。
老年患者的生存时间预估实际年龄并不能提示患者的预期生存时间、功能状况及治疗并发症,根据医生个人经验预测每位老年患者的生存时间亦不科学。
沃尔特(Walter)等的调查显示,根据一般状况可将老年人分成三组并预估其生存时间,在年龄为75岁的老年女性中,25%一般状况良好者生存时间可长达17年,另有50%身体状况一般者有12年的预估生存期,25%一般状况差者预期生存期可能不超过7年。
根据老年患者功能状态、年龄及性别而建立的2年及4年死亡风险模型,了解老年人群的生存规律将为我们制订合理的治疗策略提供有利的依据。
老年肿瘤临床与研究现状美国对近3万例肿瘤患者的资料分析显示,随着年龄的增加,能参加临床研究的老年患者比例越来越低,65岁以上及75岁以上患者参加临床研究的比例从约60%降至约10%。
老年乳腺癌患者参加临床研究的比例最高,中枢神经系统肿瘤患者参与比例最低。
在多数肿瘤中,老年患者占多数,如肺癌患者中老年人占大部分,但临床资料却几乎都来自于非老年人,只有一些小样本的老年患者亚组分析。
显然不能按照非老年人的研究指导老年人的治疗,尽管欠缺老年肿瘤治疗的循证依据,但不能忽视老年人的治疗,临床经验告诉我们,不能单纯从年龄上限制老年患者使用有效的药物,但应避免应用明显影响生活质量且没有生存获益的治疗手段。
指南的临床指引我们首先应根据患者的功能状态、合并疾病及预期寿命对其进行评估,然后才能制定恰当的治疗策略。

淋巴瘤诊疗的几点建议郝洪岭主任医师教授河北省人民医院血液病科恶性淋巴瘤属于淋巴造血系统肿瘤,近年在诊疗方面有不少新进展,但仍有许多困难和挑战。
根据美国NCCN2008年版淋巴瘤治疗指南,结合我科临床体会,重点对非霍奇金淋巴瘤(NHL)提出以下一些建议供同行参考,尤其对基层医院及非肿瘤专业医师可能有所帮助,不当之处批评指正。
1. 淋巴瘤的淋巴结肿大为无痛性、进行性肿大,除非压迫周围器官产生疼痛。
对于长期伴有发热、消瘦、盗汗者更应警惕淋巴瘤的可能。
2. 很多结外淋巴瘤并无浅表淋巴结肿大,而是结外器官侵犯的相应表现(如皮肤、鼻腔、骨骼、胃肠道、睾丸、乳腺等),应注重病变部位的组织活检。
3. NCCN指南仍强调要获取足够的肿瘤组织(完整淋巴结),确切的病理诊断和分型对于治疗至关重要。
细针穿刺(fine needle aspiratio n)不能用于淋巴瘤的初次诊断;粗针穿刺活检(core needle biopsy)也不被推荐。
4. 所有NHL病人治疗前都应做骨髓活检或穿刺,以明确是否有骨髓受侵。
5. NCCN2008指南增加了化疗前常规检测乙肝病毒的要求(丙肝指标检测只要求在高危个体进行)。
特殊病例应在化疗或免疫化疗前进行预防性抗病毒治疗,降低病毒拷贝数量到安全范围内,减少病毒被激活的风险。
6. 对PET或PET/CT检查的共识:治疗结束至少应休息3周以上再进行。
化疗后休息6~8周、放疗后休息8~12周。
对于残存病变呈阳性者,应再取活检以明确病变性质。
7. 弥漫大B细胞淋巴瘤:NCCN2008指南推荐一线治疗方案有R-CHOP21、R-CHOP14、R-EPOCH。
明确了大剂量化疗联合自体造血干细胞解救(high dose therapy with autologous stem cell rescue,HDT/ASCR)在一线治疗达缓解后的强化地位。
8. 胃MALT淋巴瘤IE期幽门螺杆菌阳性者仅给以公认的抗幽门螺杆菌抗生素治疗,3个月时再分期和内镜随访。
原发性中枢神经系统淋巴瘤 (primary central nervous system lymphoma,PCNSL)是指发生于大脑、小脑、脑干、软脑(脊)膜、脊髓和眼,而无全身其他淋巴结和淋巴组织浸润的非霍奇金淋巴瘤(NHL),这是一种罕见的浸润性、多源性恶性肿瘤。
约占颅内原发性肿瘤的0.13%~1.15%,占全身淋巴瘤的1%左右。
此病临床表现复杂,诊断和治疗困难,病人预后差,近20~30年发病率呈上升趋势,已引起广泛关注。
组织病理学及免疫表型特点:PCNSL瘤细胞形态与颅外恶性淋巴瘤相似,瘤体主要由B 淋巴细胞性非霍奇金淋巴瘤组成,来源于T细胞的比较少见。
免疫表型特点:研究显示其大部分为弥漫大B细胞淋巴瘤,表达LCA,Bcl-6,CD10,CD19,CD20,CD79a,MUM-1和Ki-67等。
B细胞来源约占90%以上,少部分为T细胞来源,不足10%。
临床特征男性多见,中位年龄4l~50岁,在艾滋病患者中发病年龄较轻,中位年龄31岁左右。
临床上起病急,进展迅速。
主要表现为:(1)局灶性神经功能缺损,其中颅神经功能障碍较多见,如眼睑下垂、失语或偏瘫等;(2)精神状态改变,如幻听、幻视、失眠、嗜睡、焦虑等;(3)癫痫发作,随着病情进展,发作次数增加,发作时间逐渐延长;(4)颅内压升高,表现为头痛、恶心、呕吐、视乳头水肿等。
诊断PCNSL的诊断主要依据患者的临床、影像表现,确立诊断需要病理活检。
对PCNSL的诊断需要对中枢神经系统和全身多系统进行检查。
通常认为PCNSL不伴有全身的淋巴结病变和其他部位的转移,根据AnnArbor分期,PCNSL均为IE期。
治疗新诊断的原发性中枢神经系统淋巴瘤患者,如未经治疗,中位生存期仅为3个月。
该病具有弥漫性浸润性之特点,单纯手术效果欠佳,术后很快复发进展。
但已经肯定,有些治疗干预对原发性中枢神经系统淋巴瘤有效,如皮质类固醇激素治疗、外放射治疗、药物化疗、免疫靶向治疗等。
淋巴瘤的诊治指南1. 定义FL是惰性淋巴瘤的一种类型。
FL是非霍奇金淋巴瘤(NHL)中较常见的类型,在西方国家占NHL的22%~35%。
在国内所占比例较西方国家偏低,占NHL的8.1%~23.5%,我国发病率有逐年增加的倾向,发病年龄较国外相对偏低。
FL来源于生发中心的B细胞,形态学上表现为淋巴结肿块部分保留了滤泡生长的模式,是一组包含滤泡中心细胞(小裂细胞)、滤泡中心母细胞(大无裂细胞) 的恶性淋巴细胞增生性疾病。
在镜下FL有时可以合并有弥漫性的成分出现,根据滤泡成分和弥漫成分所占的比例不同可以将FL分为:①滤泡为主型(滤泡比例>75%);②滤泡和弥漫混合型(滤泡占25%~75%);③弥漫为主型(滤泡比例<25%)。
2. FL的诊断、分期、预后及鉴别诊断2.1 诊断主要基于包括免疫组化检查的病理组织形态学,必要时参照流式细胞术以及细胞遗传学检查结果。
FL具有特征性的免疫表型,细胞表面表达泛B细胞的标记,可以表达表面免疫球蛋白(IgM+/->IgD>IgG>IgA),B细胞相关抗原:CD19+、CD20+、CD22+、CD10+、bcl-2+、CD23+/-、CD43-、CD5-、cyclinD1-。
少数患者可以出现CD10-或bcl-2-、分子遗传学检测可有bcl-2重排,细胞遗传学或荧光原位杂交(FISH)检测t(14;18)对于协助诊断非常有益。
根据WHO淋巴瘤分类方法,FL进一步可以分为1~3级。
1级:每个高倍镜视野内中心母细胞个数0~5个;2级:每个高倍镜视野内中心母细胞个数6~15个;3级:每个高倍镜视野内中心母细胞个数>15个(其中,仍保留少数中心细胞者为3a级;成片中心母细胞浸润,不见中心细胞者为3b级)。
在西方国家1级FL占所有NHL比例为20%~25%,2级FL所占比例为5%~10%,3级FL所占比例为5%左右。
1~2级FL患者临床表现为惰性过程,而3级FL患者临床表现为侵袭性,故FL 1~2级患者按惰性淋巴瘤治疗,而FL 3级患者则按DLBCL治疗。
2024原发性中枢神经系统淋巴瘤诊断及治疗专家共识(完整版)原发性中枢神经系统淋巴瘤(PCNSL)是罕见类型的结外非霍奇金淋巴瘤,病灶范围局限于脑实质、脊髓、软脑膜和眼。
95%以上患者的病理类型为弥漫大B细胞淋巴瘤。
世界卫生组织(WHO)将PCNSL归类为弥漫大B 细胞淋巴瘤的一个独特亚型,属于免疫豁免部位的大B细胞淋巴瘤。
PCNSL是所有非霍奇金淋巴瘤中预后最差的类型。
PCNSL的诊断和治疗已有一些共识、指南,包括欧洲神经肿瘤学会(EANO)(2023年)及英国血液学学会(BSH)(2019年)发布的指南。
美国国家综合癌症网络(NCCN)指南将PCNSL作为中枢神经系统肿瘤的一部分定期更新。
中国临床肿瘤学会(CSCO)指南将PCNSL作为淋巴瘤指南的一部分制定和发布。
2022年发表的《原发性中枢神经系统淋巴瘤治疗的中国专家循证共识》(英文版)对诊断和治疗中的重要临床问题进行了循证推荐。
由于PCNSL临床罕见,对该疾病的认识尚未统一,诊治有待进一步规范。
为加强我国临床医师对PCNSL的认知,提高诊断和治疗水平,中华医学会血液学分会淋巴细胞疾病学组、中国临床肿瘤学会(CSCO)淋巴瘤专家委员会相关专家参考国内外指南及共识并结合最新的研究进展,讨论并制定本共识。
1 概述PCNSL是一种罕见的非霍奇金淋巴瘤,病灶仅累及脑实质、脊髓、软脑膜或眼,而无全身性淋巴瘤的证据。
年发病率为(0.4~0.5)/10万,占新诊断脑肿瘤的3%~4%、结外淋巴瘤的4%~6%。
可发生在任何年龄段,中位发病年龄65岁。
PCNSL的病理生理机制尚未完全清楚,最新研究认为B细胞受体(BCR)和Toll样受体(TLR)信号通路,以及免疫逃逸和免疫抑制性肿瘤微环境是其关键的发病机制。
先天或后天获得性免疫缺陷患者PCNSL的发病率远高于免疫正常者。
PCNSL的神经功能和体能状态恶化通常较快,临床症状亦缺乏特异性,早期快速诊断一般比较困难,然而PCNSL高侵袭、病程进展较快且预后差,因此早期快速诊断和及时有效治疗尤为重要。
指南中难治性淋巴瘤定义英文回答:Definition of refractory lymphoma in guidelines.Refractory lymphoma refers to a type of lymphoma that does not respond to standard treatment or becomes resistant to therapy after an initial response. It is characterized by the persistence or progression of the disease despite receiving appropriate treatment. In other words, it is a form of lymphoma that is difficult to treat and does not show improvement with conventional therapies.There are various types of lymphoma that can be classified as refractory, including both Hodgkin lymphoma and non-Hodgkin lymphoma. The specific criteria fordefining refractory lymphoma may vary slightly depending on the guidelines or clinical trials, but generally, it is considered when the disease does not respond to treatment or progresses within a certain time frame.For example, in the National Comprehensive Cancer Network (NCCN) guidelines, refractory lymphoma is defined as the lack of complete or partial response to initial treatment or disease progression within 6 months after completion of therapy. This definition helps clinicians identify patients who may require alternative treatment options or clinical trials.Refractory lymphoma can present significant challenges for patients and healthcare providers. It often requires a more aggressive or personalized approach to treatment, such as high-dose chemotherapy, stem cell transplantation, or targeted therapies. These interventions aim to overcome the resistance of the lymphoma cells and achieve a response.It is important to note that refractory lymphoma should not be confused with relapsed lymphoma. Relapsed lymphoma refers to a recurrence of the disease after achieving a complete or partial response to treatment. In contrast, refractory lymphoma does not respond adequately to initial therapy or progresses despite treatment.In summary, refractory lymphoma is a subtype of lymphoma that is difficult to treat and does not show improvement with standard therapies. It requiresalternative treatment approaches and often poses achallenge for both patients and healthcare providers.中文回答:难治性淋巴瘤的定义。