非霍奇金淋巴瘤分型新依据
- 格式:docx
- 大小:16.87 KB
- 文档页数:3

非霍奇金淋巴瘤位于免疫系统的包括淋巴结,骨髓,脾脏和消化道的淋巴样细胞恶性单克隆增殖.非霍奇金淋巴瘤(NHL)病理学分类仍在研讨中,并不断反映出对本异质性疾病的细胞起源和生物学基础的新见解.病程长短不一,从无明显症状和早期可耐受到迅速死亡.在某些类型NHL,50%的患儿和约20%的成年患者出现白血病样的变化.发病率和病因学非霍奇金淋巴瘤较霍奇金病常见.美国每年新诊断约50000病例.各年龄组均可发生,发病率随年龄而增高.尽管像白血病一样已有可靠的实验证据提示某些淋巴瘤由病毒引起,但病因仍不明确.例如HTLV-1(逆转录人T细胞白血病-淋巴瘤病毒)已分离出来,而且似乎流行于日本南部,加勒比海,南美和美国东南地区.急性成人T细胞白血病-淋巴瘤,急性发作期临床表现为皮肤浸润,淋巴结肿大,肝脾肿大和白血病.白血病细胞是恶性T淋巴细胞,大多伴迂曲形核.常发生高血钙症,这是由于体液因素而非骨直接受侵犯所致.在艾滋病中,NHL特别是免疫母细胞和小无裂(Burkitt淋巴瘤)型的发病率增高.已报告原发性侵犯中枢神经系统和弥散性的病变.约30%患者全身淋巴结肿大常先出现于淋巴瘤,提示B细胞多克隆刺激先于淋巴瘤的发生.某些艾滋病伴淋巴瘤可有C-myc基因重排.对化疗可能有效,然而毒性常见和条件性感染连续发生,这将造成生存期短暂.病理学工作分型法将NHL分为具有治疗意义的预后组如后述(注意:对预后的评估是以1980年以前的病例生存资料为依据的,因而不一定能确切反映出接受现代疗法的预后).低度恶性淋巴瘤(38%) 弥散性小淋巴细胞;滤泡性小裂细胞;滤泡性混合性小和大细胞.中度恶性淋巴瘤(40%) 滤泡性大细胞;弥散性小裂细胞;弥散性混合性小和大细胞;弥散性大细胞.高度恶性淋巴瘤(20%) 免疫母细胞淋巴瘤;淋巴母细胞淋巴瘤;小无裂细胞淋巴瘤(Burkitt或非Burkitt型).各种各样的淋巴瘤(2%) 混合淋巴瘤,蕈样真菌病,纯组织细胞型,其他型以及不能分类的淋巴瘤.近年介绍一种新的病理分类,欧美修订的淋巴瘤分类法(REAL分类),并逐渐被采纳.该法通过结合免疫表型,基因型和核型进行诊断分组,对工作分型法无法确定的病变有实际价值.最重要的新淋巴瘤是粘膜相关淋巴样肿瘤(MALT,参见第23节);外套细胞淋巴瘤,这是一种预后差,以前被划分为弥散性小裂细胞淋巴瘤;以及间变型大细胞淋巴瘤(亦称Ki-1淋巴瘤).运用固定或新鲜肿瘤组织的免疫分型,表明80%~85%非霍奇金淋巴瘤源于B细胞,15%源于T细胞和<5%来源于真正组织细胞(单核巨噬细胞)或未定型的裸细胞.免疫学研究已表明淋巴瘤由正常淋巴细胞激活和分化的不同阶段而发生,然而除某些T细胞淋巴瘤以外,免疫分型对治疗尚无重要意义.症状和体征虽然NHL患者有各种各样的临床表现,但大多存在无症状的外周淋巴结肿大,累及颈部,或在腹股沟,或两处都被波及.肿大的淋巴结呈橡胶状,分散,以后则连结在一起.有些病人表现局部病变,但在多数病人是多部位受侵犯.Waldeyer环(主要是扁桃体)是偶尔受侵部位.纵隔和腹膜后淋巴结肿大可造成各种器官的压迫症状.结外病变的临床症状主要由淋巴结病变所造成(如累及胃的症状似胃肠道癌症,肠淋巴瘤可引起吸收障碍综合征).弥散性大细胞淋巴瘤的病人,最初侵犯皮肤和骨的占15%,而小淋巴细胞淋巴瘤的病人占7%,约有33%患者伴广泛的腹部或胸部病变.由于淋巴管阻塞可分别发生乳糜状腹水和胸腔积液(参见第80节).体重减轻,发热,盗汗和乏力则表明病变是弥漫性的.在NHL常见而霍奇金病却罕见的两个问题:(1)由于上腔静脉受压迫(上腔静脉或上纵隔综合征)造成面部和颈部充血和水肿;和(2)由于盆腔淋巴结压迫泌尿道影响尿流通畅导致继发性肾功能衰竭.初诊时约33%的病人表现贫血,在大多数晚期病人都会发生贫血.贫血可能是由于胃肠道受侵或血小板减少引起的出血;脾功能亢进或抗球蛋白(Coombs)试验阳性的溶血性贫血所造成的溶血;淋巴瘤浸润骨髓,以及药物和放射疗法造成的骨髓抑制而引起.有20%~40%淋巴细胞淋巴瘤和极少数中度恶性淋巴瘤出现白血病期,而高度恶性淋巴瘤经常发生白血病.有15%的病人由于免疫球蛋白的生成进行性地降低,出现低丙球蛋白血症,因而易发生严重的细菌感染.Ki-1间变型大细胞淋巴瘤是一种中度恶性(弥散性大细胞)淋巴瘤,累及儿童和成人.最近证实在恶性细胞上存在Ki-1(CD30)抗原.CD30亦可存在于R-S细胞上.而CD15只存在于霍奇金病患者.此种淋巴瘤是异质性的,免疫表型表明75%源自T细胞,15%源自B细胞,10%未定.患者可迅速发生进行性皮损损害,淋巴结肿大和内脏损害.本病可误诊为霍奇金病或转移性未分化癌.在儿童中,NHL可能是小无裂细胞(Burkitt淋巴瘤),弥散性大细胞,或淋巴母细胞型.儿童NHL的特点是胃肠道和脑膜侵犯,所需的治疗措施与成人患者也不一样.淋巴母细胞型NHL 是急性淋巴细胞性白血病(T细胞型)的一种变异型,这是因为二者都易侵犯骨髓,外周血液,皮肤及中枢神经系统,病人常有纵隔淋巴结病及上腔静脉综合征.在儿童罕见滤泡型淋巴瘤.诊断NHL必须与霍奇金病,急性和慢性白血病,传染性单核细胞增多症,结核(特别是有肺门淋巴结肿大的原发性结核),以及引起淋巴结肿大的其他疾病包括苯妥英钠所致的假性淋巴瘤相鉴别.只有通过被切除的组织进行组织学检查才能作出诊断.组织学上通常的诊断标准是正常淋巴结的结构受到破坏,以及包膜和邻近的脂肪被典型的肿瘤细胞侵犯.表型检查可确定细胞来源及其亚型,有助于判断预后,而且对确定治疗方案也可能有价值(见下文).通过免疫过氧化酶检查(常用于未分化恶性肿瘤的鉴别诊断)确定白细胞公共抗原(CD45)存在,而排除转移性癌.本方法可在固定组织上使用来测定白细胞公共抗原.使用免疫过氧化酶方法也可在固定组织上对大多数表面标志进行检查,然而基因重排和细胞遗传学检查必需新鲜组织.分期当初次发现局部非霍奇金淋巴瘤(NHL)时,大约有90%滤泡性的和70%弥散性淋巴瘤已经播散了.临床分期,除了很少的需进行剖腹和脾切除外,可采用与霍奇金病相似的办法(见上文).腹腔和盆腔CT扫描可显示主动脉旁和肠系膜的部位病变.决定性的NHL分期(表139-2)与霍奇金病相似,然而对临床和病理资料而言,该分期常较着重于临床表现.最初,全身症状往往要比霍奇金病少见,但这并不改变病人的预后.器官浸润较为广泛,骨髓和外周血都可受累.当要改变治疗方案(如对低度恶性淋巴瘤单用放疗,对中度恶性淋巴瘤考虑鞘内注射疗法,判断国际预后指标时,所有病人都应作骨髓活检以确定骨髓是否受侵犯).预后和治疗疾病的组织病理变化,所处的病期,以及有些报道还提出了表面标志检查的结果,对预后及疗效有明显的影响.尽管现代的加强疗法已使T细胞淋巴瘤患者与B细胞淋巴瘤患者在预后上的差别缩小了,但前者的预后通常仍差于后者.其他对预后有不良影响的因素有:年龄>60岁,乳酸脱氢酶(LDH)水平增高,肿块的直径>10cm以及淋巴结外病变部位>2处.最近报告了弥散混合型,弥散大细胞型和免疫母细胞型淋巴瘤的预后指标.IPI考虑到患者的年龄,机体(全身)状况,LDH水平和结外病变部位以及分期等5个方面情况,可确定的4个预后组为低,低中,高中以及高危组(表139-3).IPI对低度恶性和高度恶性淋巴瘤亦在进行这方面的研究.局部性疾病(Ⅰ期和Ⅱ期)的治疗低度和中度恶性淋巴瘤(预后良好型)的患者很少显示出局部性病变,如果出现,局部放射疗法可长期控制疾病,不过放疗后10年以上还可复发.约1/2中度恶性淋巴瘤患者存在局部性病变,这些患者应接受联合化疗方案和局部性放疗.并常可治愈.高度恶性淋巴瘤,淋巴母细胞淋巴瘤或小无裂细胞淋巴瘤(Burkitt淋巴瘤),即使仅出现局部病变仍必须接受强烈联合化疗伴脑膜预防治疗,可能还需要维持化疗(淋巴母细胞型),然而痊愈仍有希望.晚期疾病(Ⅲ期和Ⅳ期)的治疗低度恶性或无痛的淋巴瘤治疗方法很不一致.可使用观察与等待方法.使用单一烷化剂治疗,或用两种和三种药组成的方案.干扰素以及其他生物反应调节剂对某些病例可能有效.最近报告核素标记的抗体疗法有临床应用前景.虽然可以延长存活期,但后期由于复发,造成低质量的长期生存.中度恶性淋巴瘤,标准方案是CHOP方案(环磷酰胺,长春新碱,强的松和阿霉素),根据IPI分组,预期50%~70%可达到完全缓解(CR).约70%CR者可痊愈,停药2年后复发罕见.使用生长因子支持的新化疗方案在进行研究.初步资料提示这些大剂量的方案可能优于CHOP方案.一种交替使用的强化疗的方案CODOXM/IVAC(环磷酰胺,长春新碱,阿霉素,甲氨蝶呤,异环磷酰胺,鬼臼乙叉甙,阿糖胞苷)对儿童和成人小无裂细胞(Burkitt)淋巴瘤的治愈率超过90%.T细胞型淋巴母细胞淋巴瘤的治疗方式,使用与急性儿童T细胞淋巴性白血病相似的强烈化疗方案,包括中枢神经系统的预防性治疗.结果令人鼓舞,治愈率至少为50%.复发的处理在初次治疗后第一次复发的患者,几乎总是进行干细胞移植治疗.患者年龄≤65岁,有易起效应的病变,良好的机能状态并能提供相当数量的CD34+ 干细胞.治疗肿瘤的疗效往往与二线抢救化疗方案有关.干细胞自外周血或骨髓中收集.干细胞收集后应经净化(体外方法清除肿瘤细胞),或阳性选择(收集CD34+ 细胞)并且立即在体外扩增干细胞.骨髓消除处理方法可包含化疗伴或不伴全身照射.治疗后的免疫疗法(如用干扰素,白介素-2)正在研究中.自体移植(干细胞来自自体)对所有化疗治疗后复发并符合适应证的患者推荐作为补救治疗.对那些高度恶性淋巴瘤,骨髓或血液受侵犯的或低度恶性淋巴瘤患者,若有HLA相配的供体,可考虑进行同种异基因干细胞移植.同种异基因干细胞移植,不存在肿瘤细胞掺杂的问题,并可能提供一个可能的移植物抗淋巴瘤的效应.然而这些效应必须与同种异基因移植过程所产生的严重的危险性相权衡.经过骨髓清除处理,30%~50%符合适应证的中度和高度恶性淋巴瘤患者,经骨髓清除处理可期望痊愈.在低度恶性淋巴瘤通过骨髓移植虽然生存期优于第二次单用保守疗法,但能否痊愈仍不清楚.经过骨髓清除处理的移植的死亡率有明显降低,多数自身移植方案为2%~5%,多数同种异基因移植方案<15%.初诊时首先作自身移植的价值是一个新研究课题.运用IPI可识别出高危患者,并选用强烈治疗.初步研究资料提示可增加治愈率.标准和大剂量化疗的后果是诱发第二肿瘤,特别是骨髓发育不良和急性髓细胞性白血病.尽管发生率仍然在3%左右,化疗联合放疗可增加这种风险.在患霍奇金病年轻女性患者,放疗后乳癌的发病率可增加.伯基特淋巴瘤(小无裂细胞淋巴瘤)伯基特(Burkitt)淋巴瘤在美国罕见,但在中非流行.可发生在儿童,表现为迅速增大的颌骨或卵巢肿块.较常表现为发生在回盲瓣区的腹部膨胀性疾病.成人患者可表现为局部膨隆和全身性的,常大量侵犯肝,脾和骨髓.脑脊液(CSF)和脑病变常在淋巴瘤诊断或复发时出现.病理学表现为高度有丝分裂率和星空型的迅速增殖的恶性淋巴细胞.本病与流行性淋巴瘤的E-8病毒密切相关.然而E-8病毒是否是起了病因学作用尚不清楚.Burkitt淋巴瘤的细胞遗传学特征,常为t(8,14),累及C-myc癌基因.分期方法包括CT躯干扫描,骨髓活检,脑脊液细胞学检查以及核素镓扫描.由于肿瘤生长迅速治疗必须积极,并应加快分期检查.在治疗同时,细胞迅速死亡可发生肿瘤溶解综合征.LDH水平增高提示本综合征.患者应饮水,服用别嘌呤醇碱化尿液,并关注电解质分析结果(以防止和治疗高钾血症),和可能发生的尿酸肾病,急性肾功能紊乱,低钙血症及高磷血症.大剂量短期联合化疗有很高的治愈率(>75%),脑膜预防是必需的.偶尔伯基特淋巴瘤可在化疗前完全截除,然而强烈治疗仍有指征.。

一、霍奇金淋巴瘤与非霍奇金淋巴瘤怎么区别1、发病情况:霍奇金淋巴瘤与非霍奇金淋巴瘤的产生都与病毒的感染有关。
但是,非霍奇金淋巴瘤是可以进行遗传的。
如果一个家庭中出现了非霍奇金淋巴瘤的病例,那么有可能遗传给下一代的几率很大,而且如果一个家族中出现遗传性免疫缺陷,那非霍奇金淋巴瘤的病例出现的概率就会大大增加。
此外,辐射也能够使人们产生非霍奇金淋巴瘤,所以在日常生活中要尽量减少辐射。
2、病例分型:霍奇金淋巴瘤主要是淋巴结上产生,产生的症状主要是无痛性颈部或锁骨上淋巴结变得肿大,然后是腋下的淋巴结变得肿大。
而非霍奇金淋巴瘤主要产生在结外组织,它所产生的症状也是无痛性颈部或锁骨上淋巴结变得肿大但是腋下的淋巴结不会变的肿大。
3、临床分型:霍奇金淋巴瘤可分为结节性淋巴细胞为主型霍奇金淋巴瘤和经典霍奇金淋巴瘤,而经典霍奇金淋巴瘤又可分为结节硬化型、富于淋巴细胞型、混合细胞型和淋巴细胞消减型。
非霍奇金淋巴瘤可分为弥漫性大B细胞淋巴瘤、边缘区淋巴瘤、滤泡性淋巴瘤、套细胞淋巴瘤、Burkitt淋巴瘤等。
4、患者数量:霍奇金氏淋巴瘤多发生在青年时期,而且儿童的发病率较小。
但是非霍奇金氏淋巴瘤在各年龄阶段都会发生。
二、肿瘤发展的过程1.淋巴结肿大90%患者以淋巴结肿大就诊,大多表现为颈部淋巴结肿大和纵隔淋巴结肿大。
淋巴结肿大常呈无痛性、进行性肿大。
饮酒后出现疼痛是淋巴瘤诊断相对特异的表现。
2.结外病变晚期累及淋巴结外器官,可造成相应器官的解剖和功能障碍,引起多种多样的临床表现。
3.全身症状20%~30%患者表现为发热、盗汗、消瘦。
发热可为低热,有时为间歇高热。
此外可有瘙痒、乏力等。
三、肿瘤患者日常饮食注意首先需要明确患者所选择的治疗方式,同时在这过程中是否有出现由于治疗出现的相关副作用。
常见的一些胃肠道反应,恶心呕吐,食欲下降为主,同时也可能引起全血细胞减少导致贫血的。
饮食上主要以增强营养为主,清淡饮食避免进食过于油腻的食物,同时对于补充气血类的食物,比如红枣,红豆,枸杞,花生红衣等可以适当的食用。

淋巴瘤的分类标准主要依据病理形态、免疫表型、遗传特点和临床表现等方面进行划分。
根据世界卫生组织(WHO)的分类标准,淋巴瘤主要分为霍奇金淋巴瘤和非霍奇金淋巴瘤。
非霍奇金淋巴瘤又可以根据细胞来源分为T细胞淋巴瘤和B细胞淋巴瘤。
此外,还可以根据淋巴瘤的自然病程将其分为惰性、侵袭性和高度侵袭性淋巴瘤。
具体分类如下:
1. 霍奇金淋巴瘤:包括经典型霍奇金淋巴瘤和结节性淋巴细胞为主型霍奇金淋巴瘤。
2. 非霍奇金淋巴瘤:
- B细胞淋巴瘤:包括B小淋巴细胞型、浆细胞样淋巴细胞型、核裂细胞性淋巴瘤、混合细胞型、B免疫母细胞型、浆细胞型、伯基特淋巴瘤等。
- T细胞淋巴瘤:包括淋巴母细胞型、免疫母细胞淋巴结病样T细胞型、透明细胞型、多形细胞型、单核细胞型T细胞淋巴瘤等。
3. 其他类型:如组织细胞肉瘤分为霍奇金病、未分类淋巴瘤和不能分类的淋巴瘤。


非霍奇金淋巴瘤的分类和化疗方案一、非霍奇金淋巴瘤的分类非霍奇金淋巴瘤(NHL)是一种较常见的恶性淋巴瘤,与霍奇金淋巴瘤相比,具有更多的亚型和分化程度。
根据细胞来源和形态学特点,非霍奇金淋巴瘤可以被分为多个亚型。
1. 弥漫大细胞B细胞淋巴瘤(DLBCL)弥漫大细胞B细胞淋巴瘤是最常见的非霍奇金淋巴瘤类型,约占所有非霍奇金淋巴瘤的30%。
该亚型通常表现为快速生长、侵袭性较强,并且具有异质性。
2. 滨红珊瑚样脾大细胞B细胞淋巴瘤(MCL)滨红珊瑚样脾大细胞B细胞淋巴瘤占所有非霍奇金淋巴瘤的5-8%。
它通常以多中心或弥漫性腹腔内组织和骨髓浸润为特点,并具有不良预后。
3. 弥漫性大B细胞淋巴瘤(DLBCL)-凋亡抵抗(ABC)型和非GCB型弥漫性大B细胞淋巴瘤也可以根据基因表达谱分为两个子型:ABC型和非GCB型。
这两个亚型在治疗反应和生存率方面存在差异。
4. 浆细胞淋巴瘤/浆细胞性外周T细胞淋巴瘤浆细胞淋巴瘤是一种罕见的较恶性的B细胞性内皮系统和组织系统中的CD20阳性肿瘤,占所有非霍奇金淋巴瘤的1-2%。
5. 水蛭性流经Lymphoma(IVLBCL)水蛭性流经Lymphoma是一种少见但极具侵袭性的非霍奇金淋巴瘤,通常累及小血管内皮系统,在器官内形成微血管滲出及组织灶坏死。
二、非霍奇金淋巴瘤的化疗方案1. ACVBP方案(玛法司琼+环孢霉素+硼替佐米+长春新碱+补救治疗)ACVBP方案是一种针对非霍奇金淋巴瘤的常用化疗方案,主要使用了玛法司琼、环孢霉素、硼替佐米、长春新碱等药物。
这个方案可以提供较高的完全缓解率和无进展生存率,并且能够为患者提供良好的预后。
2. R-CHOP方案(利妥昔单抗+环孢霉素+奥沙利铂+长春新碱+强的松)R-CHOP方案是目前推荐用于弥漫大细胞B细胞淋巴瘤患者的一线化疗方案。
该方案包含了免疫调节剂利妥昔单抗和多种细胞毒性药物,如环孢霉素、奥沙利铂、长春新碱和强的松。
R-CHOP方案已广泛应用,并在改善预后和生存率方面取得了显著效果。



胃肠道淋巴瘤分期标准Musshoff分期Ⅰ期肿瘤局限于胃肠道在横膈一侧,无淋巴结转移.Ⅰ1病变局限预黏膜层和黏膜下层Ⅰ2病变累及肌层、浆膜及浆膜下Ⅱ期肿瘤从病变部位侵及腹腔.淋巴结受累Ⅱ1引流区淋巴结转移(胃旁淋巴结)Ⅱ2远处淋巴结转移(肠系膜、腹主动脉旁、腔静脉旁或腹股沟等膈下淋巴结) ⅡE病变穿透浆膜累及邻近器官或组织.Ⅲ期肿瘤局限于胃肠道有/或横膈两侧淋巴结转移。
Ⅳ期肿瘤巨大,伴有或不伴有淋巴结转移和弥漫性非胃肠道器官或组织累及.An Arbor分期标准:Ⅰ侵及一个淋巴结区或一个结外器官或部位Ⅱ横隔一侧,侵及两个或更多个的淋巴结区或外加局限侵犯一个结外器官或部位Ⅲ侵犯横隔两侧淋巴结区或外加局限侵犯一个结外器官或部位或脾Ⅳ弥漫性或播散性侵犯一个或多个的结外器官或部位。
同时伴有或不伴有淋巴结侵犯CLL的临床分期分期定义中位生存期(年)BInet分期BInetA HGB≥100g/L,PLT≥100×109/L, ﹥10年受累﹤3个淋巴区域BInetB HGB≥100g/L,PLT≥100×109/L, 7年受累≥3个淋巴区域BInetC HGB﹤100g/L和(或)PLT﹤100×109/L, 5年Rai分期低危﹥10年Rai0 ALC﹥15×109/L中危 7-9年RaiⅠALC﹥15×109/L+淋巴结肿大RaiⅡALC﹥15×109/L+肝和(或)脾淋巴结肿大±淋巴结肿大高危 1.5-5年RaiⅢALC﹥15×109/L+HGB﹤110g/L±淋巴结、肝、脾肿大注释:评估的5个淋巴结区域包括颈、腋下、腹股沟(单侧或双侧均记为1个区域)、肝和脾;ALT;外周血淋巴细胞绝对计数。
鼻腔NK/T细胞淋巴瘤分期系统肿瘤侵犯范围鼻腔NK/T细胞型淋巴瘤新分期系统病变局限于鼻腔内Ⅰ期病变超出鼻腔/LTI Ⅱ期颈部淋巴结受累Ⅲ 1Ⅲ期膈上非淋巴结受累Ⅲ 2膈肌上下均有病灶Ⅳ期远处及骨髓侵犯。

非霍奇金淋巴瘤病理学分型非霍奇金淋巴瘤(NHL),听起来好像是一种复杂的病症,其实在日常生活中也常常会被提起。
它可不是个小角色,而是一种在淋巴系统中捣蛋的家伙。
我们都知道,淋巴系统在我们体内就像一条环环相扣的河流,负责输送免疫细胞,抵御外来的“侵略者”。
但当淋巴细胞不按套路出牌,形成肿瘤的时候,这就变成了非霍奇金淋巴瘤。
今天就跟大家聊聊这位“叛徒”的不同分型,让大家在轻松的氛围中也能懂得一些医学知识。
1. 非霍奇金淋巴瘤的基本概念1.1 什么是非霍奇金淋巴瘤?首先,非霍奇金淋巴瘤就像是一道混合拼盘,里面包含了许多不同种类的“美食”。
大约有70多种类型,各自都有自己的特点。
这可不是说你想吃什么就能点什么,而是这些类型根据细胞的形态、增殖速度和生物学特性来分类。
简单来说,有的类型像慢慢爬的乌龟,有的则像飞奔的兔子,各自的“个性”都不一样。
1.2 分型的重要性那你可能会问,分型有什么重要性呢?别小看这个小小的分类,它可是决定治疗方案的关键。
就好比你去餐厅点菜,如果你知道自己喜欢的是什么,服务员才能更快把你想吃的端上来。
而对医生来说,分清楚淋巴瘤的类型,才能对症下药,选择最合适的治疗方案。
2. 非霍奇金淋巴瘤的主要分型2.1 B细胞淋巴瘤首先来说说B细胞淋巴瘤,嗯,想象一下这个家族就像是一群热情洋溢的聚会狂欢者。
B细胞负责产生抗体,跟入侵者打个不可开交。
在这些家族里,最常见的要属弥漫大B细胞淋巴瘤(DLBCL),它的特点就是发展迅速,像是要在聚会上抢风头。
虽然它来得快,但治疗得当,效果也能不错。
再说说滤泡性淋巴瘤,感觉就像聚会中的调皮鬼,虽然不那么激烈,但也会时不时地让人捉摸不透。
它的生长较慢,但也并非无害,需要定期观察,防止情况恶化。
2.2 T细胞淋巴瘤接下来是T细胞淋巴瘤,这就像是一个相对冷静的派对,气氛不那么热烈,但也有其特殊的风格。
T细胞在免疫系统中起着重要作用,但当它们变得不听话时,就会出现各种不同类型的淋巴瘤。

非霍奇金淋巴瘤病理分型与治疗策略2001年 WHO新得淋巴瘤分类明确指出 ,恶性淋巴瘤不就是一种疾病 ,而就是一类疾病 ,它包含不同得病理类型。
强调每一种病理类型即一种独立得疾病 ,有各自得形态学、免疫学表型、基因特征、相应得正常组织来源、临床病程与预后等特点。
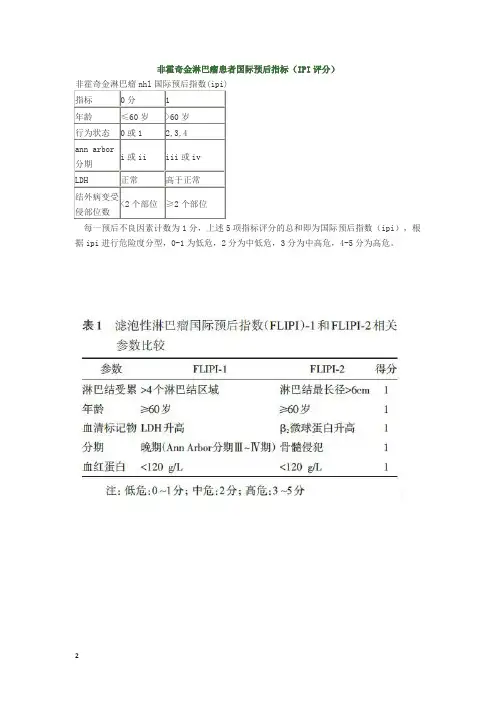
新分类提出没有必要进行临床归类 ,对每一个患者都应根据病理类型、分级与国际预后指数(IPI)制订个体化治疗方案。
IPI共5种影响NHL预后得重要因素,分别为年龄、乳酸脱氢酶、一般状况、分期与淋巴结外受侵。
根据这些因素,将患者划分为低危 0或1分、低中危2分、中高危 3分与高危4或 5分 4个组。
随着危险度得增加 ,完全缓解率、生存率与无病生存率逐步下降。
ﻫ1滤泡中心淋巴瘤ﻫ组织学特点就是主要为混合性中心细胞型细胞 ,小核裂与稀少胞质得大无裂细胞 ,还有少数中心母细胞;核圆 ,核仁偏位,胞质嗜碱性。
有滤泡结构 ,常伴有弥漫分布。
免疫表型有SIg+,常常PanB+,CD43与 D5 , bcl—2过度表达。
遗传学特点IgH与 IgL基因重排,特征性t(14; 18), 70%~90%有bcl—2基因伴 Ig重链位点得并列、仅有一小部分滤泡性淋巴瘤得患者病变部位局限,可通过放疗达到治愈 ,完全缓解率为98%,10年无病生存率(DFS)达47%、但ﻫ大部分患者确诊时病灶已弥漫 ,并且这一类型倾向于慢性过程与复发,不能用标准得化疗方案治愈。
如果患者没有主要症状或者没有脏器功能丧失,应采取“观察等待”得原则 ,这将使首次化疗时间推后2至3年 ,3、4期低瘤负荷患者治疗可推迟至病情有临床意义得进展期。
苯丁酸氮芥瘤可宁、环磷酰胺、长春新碱与强得松方案,或以氟达拉滨为主得化疗方案等 ,毒性反应不同 ,但无一能影响到总生存期(OS)。
氟达拉滨与 2-氯去氧腺苷(2-CDA)就是目前研究得新药 ,临床实践表明对从未治疗过得3、4期患者诱导缓解率在 70%~80%之间 ,可作为复发或难治型淋巴瘤二线药物,其反应率(RR)可达到50%。
淋巴瘤分型标准2023指南
一、淋巴瘤的分型标准
淋巴瘤是一种起源于淋巴组织的恶性肿瘤。
根据其组织形态和临床特征,淋巴瘤的分型标准主要包括霍奇金淋巴瘤和非霍奇金淋巴瘤两大类。
二、霍奇金淋巴瘤的分型
霍奇金淋巴瘤可分为经典霍奇金淋巴瘤、结节性淋巴细胞为主型霍奇金淋巴瘤和经典以外表现型霍奇金淋巴瘤。
经典霍奇金淋巴瘤常有典型的多中心起病,肿瘤组织内有大片凝固性坏死,肿瘤组织内可见到R-S细胞,这是霍奇金淋巴瘤的特征性诊断依据。
三、非霍奇金淋巴瘤的分型
非霍奇金淋巴瘤的分型则更为复杂,包括弥漫性大B细胞淋巴瘤、滤泡性淋巴瘤、黏膜相关样T细胞淋巴瘤等多种类型。
这些分型方式有助于了解肿瘤的生物学特征和预后,从而为治疗方案的制定提供依据。
四、分型标准的意义
淋巴瘤的分型对于诊断和治疗方案的制定具有重要意义。
不同的分型其发病机制、治疗方法和预后效果都有所不同,因此准确的分型对于治疗效果的评估和预后的判断具有重要价值。
五、其他注意事项
在诊断和治疗淋巴瘤时,医生会根据患者的具体情况和肿瘤的病理特征进行综合分析,以确定最佳的治疗方案。
因此,患者应在医生的指导下进行治疗,并定期进行复查,以便医生了解治疗效果并及时调整治疗方案。
以上就是淋巴瘤分型标准2023的指南,如有疑问,可咨询专业医生。
非霍奇金淋巴瘤NHL大部分为B细胞性,病变的淋巴结切面外观呈鱼肉样。
镜下正常淋巴结结构破坏,淋巴滤泡和淋巴窦可消失。
增生或浸润的淋巴瘤细胞成分单一、排列紧密。
NHL易发生早期远处扩散。
有的病例在临床确诊时已播散至全身。
侵袭性NHL常原发累及结外淋巴组织,发展迅速,往往跳跃性播散,越过邻近淋巴结向远处淋巴结转移。
1982年美国国立癌症研究所制订了NHL国际工作分型(IWF),依据HE染色的形态学特征将NHL分为10个型(表6-10-2)。
2000年WHO提出了淋巴组织肿瘤分型方案。
该方案既考虑了形态学特点,也反映了应用单克隆抗体、细胞遗传学和分子生物学等新技术对淋巴瘤的新认识和确定的新病种,该方案包含了各种淋巴瘤和淋巴细胞白血病(表6-10-3)。
以下是WHO(2001)分型方案中较常见的淋巴瘤亚型:1.边缘区淋巴瘤(marginalzonelymphoma,MZL)边缘区指淋巴滤泡及滤泡外套(mantle)之间的结构,从此部位发生的淋巴瘤系B细胞来源,属于“惰性淋巴瘤”的范畴。
①淋巴结边缘区淋巴瘤:是发生在淋巴结边缘区的淋巴瘤,由于其细胞形态类似单核细胞,亦称为“单核细胞样B细胞淋巴瘤(monocytoidB-celllymphoma)”;②脾边缘区细胞淋巴瘤(SMZL):临床表现为贫血和脾大,淋巴细胞增多,伴或不伴绒毛状淋巴细胞;③黏膜相关性淋巴样组织结外边缘区淋巴瘤:是发生在结外淋巴组织边缘区的淋巴瘤,可有t(11;18),亦被称为“黏膜相关性淋巴样组织淋巴瘤”(mucosa-associatedlymphoidtissuelymphoma,MALT淋巴瘤),包括甲状腺的桥本甲状腺炎(Hashimoto'sthyroiditis)、涎腺的干燥综合征(Sj〓gren'ssyndrome)以及幽门螺杆菌相关的胃淋巴瘤等。
2.滤泡性淋巴瘤(follicularlymphoma,FL)系生发中心的淋巴瘤,为B细胞来源,CD10↑+,bcl-6↑+,bcl-2↑+,伴t(14;18)。
以上类型根据恶性程度分为高度恶性,中度恶性及低度恶性;根据瘤细胞形态分为小淋巴细胞型、大细胞型、滤泡中心细胞型、免疫母细胞型等;根据瘤组织结构分弥漫性及结节性。
(1)伯基特淋巴瘤:是来源于B淋巴细胞的一种高度恶性的淋巴瘤。
肿瘤常发生于颅面骨、腹腔器官及中枢神经系统等,一般不累及外周淋巴结。
镜下见大量的无核裂细胞弥漫增生,形态一致,瘤细胞常变性、坏死,瘤细胞间散在多数吞噬各种细胞碎片的巨噬细胞,形成满天星图像。
(2)蕈样霉菌病:是原发于皮肤的T细胞淋巴瘤。
皮肤早期呈湿疹样病损,逐渐发展,皮肤变成增厚变硬的斑块。
镜下见表皮和真皮有多量体积较大、核大、高度扭曲,有深的切迹,呈脑回状的瘤细胞聚集似小脓肿。
病变早期仅局限于皮肤,以后可扩展至淋巴结和内脏。
非霍奇金淋巴瘤分型新依据
*导读:淋巴癌-恶性淋巴癌又称淋巴瘤,是原发于淋巴结或其他淋巴组织的恶性肿瘤,是我国常见的十大恶性肿瘤之一。
本病多见于中、青年,男性患者多于女性。
本病按其细胞成分的不同可分为何杰金氏病和非何杰金氏淋巴瘤两大类。
其恶性程度不一,由淋巴一组织细胞系统恶性增生所引起,多发生在淋巴结内。
哈尔滨医科大学附属三院张清媛教授等从染色体水平对非
霍奇金淋巴瘤进行分类,补充了病理学分型方法的不足,从而准确地反映了淋巴瘤的临床特性和生物学特征。
研究者发现,对非霍奇金淋巴瘤患者生存期影响明显的是14号、18号染色体易位,7号染色体、17号染色体异常,以及多倍体核型。
对非霍奇金淋巴瘤进行细胞遗传学分型,有助于制订个体化医疗方案,帮助判断预后,提高治愈率,减少因过激治疗而产生的毒副反应。
由于非霍奇金淋巴瘤细胞学的迁移性和不均一性,致使该病的诊治和预后判定比较困难。
以染色体异常分析作为基本方法,
对非霍奇金淋巴瘤进行细胞遗传学分型,可弥补病理分类的缺憾,但其染色体改变复杂及染色体制备困难,使有关方面的研究一直缺少突破性进展。
张清媛教授等人从细胞遗传学和分子生物学角度入手,采用改进的染色体制备技术,对64例经病理确诊的非霍奇金淋巴瘤
病人进行了染色体分析及随访观察,比较理想地反映了非霍奇金淋巴瘤的生物学行为。
患者中有14号、18号染色体易位者,6例为滤泡性低度恶
性淋巴瘤,1例为弥漫型大细胞性淋巴瘤。
临床治疗结果表明,滤泡性低度恶性淋巴瘤病人预后好,缓解率高,生存期均超过5年。
而1号、7号、17号染色体改变或异常者,其疗效不佳,预后较差,对化疗耐受,病死率高。
研究证实,多倍体核型占优势者预后差,正常核型占优势者治疗效果好,但未发现核型中正常与异常中期分裂相的比率变化对生存期有影响。
在染色体数目的变化中,张清媛等注意到性染色体丢失最多见,且与其他克隆性异常相伴随,推测性染色体的
丢失可能是继发于其他异常。
特别是随着患者年龄的增大,其性染色体数目异常更加多见,并与其他克隆性异常相并存。
该组病例染色体重排以6号染色体短臂缺失最多见,且常与其他结构异常并存,特别是与17号染色体异常并存,其预后较差。
此外,7号、17号染色体异常的病人,其血清乳酸脱氢酶水平较高,与文献报道基本一致。
在评审这一科技成果时,有关专家一致指出:该项研究设计合理,方法新颖,提出了非霍奇金淋巴瘤染色体分型标准,准确地预测了本病的生物学行为,进而帮助医师正确地选择治疗方案,具有较高的学术价值和临床应用价值。