胃、十二指肠溃疡病的病因及发病机制
- 格式:doc
- 大小:0.63 KB
- 文档页数:1

消化性溃疡病因和机制病因和发病机制消化性溃疡的病因和发病机制较为复杂,迄今尚未完全阐明。
概括起来,是胃、十二指肠局部黏膜损害因素 (致溃疡因素)和黏膜保护因素 (黏膜抵抗因素)之间失去平衡所致,这是溃疡发生的基本原理。
(一)损害因素1.幽门螺杆菌感染(Hp) 现已公认Hp 为消化性溃疡的一个重要发病原因。
Hp感染破坏了胃的黏膜屏障,使氢离子和胃蛋白酶渗入黏膜,发生自身消化作用,形成溃疡,严消除Hp可降低消化性溃疡复发率。
2.胃酸和胃蛋白酶在损害因素中,胃酸一胃蛋白酶,尤其是胃酸的作用占主导地位。
此外,胃蛋白酶的蛋白水解作用与胃酸的腐蚀作用一样,是引起消化性溃疡形成的组织损伤的组成部分。
胃酸加胃蛋白酶更具有侵袭力。
3. 药物非甾体类消炎药,如阿司匹林、布洛芬、消炎痛等,除具有直接损伤胃黏膜的作用外,还能抑制前列腺素和前列环素的合成,从而损伤黏膜的保护作用。
此外,肾上腺皮质激素也可与溃疡的形成和再活动有关。
4. 饮食失调粗糙和刺激性食物或饮料可引起黏膜的物理性和化学性损伤。
不定时的饮食习惯会破坏胃酸分泌规律。
饮料与烈酒除直接损伤黏膜外,还能促进胃酸分泌,咖啡也能刺激胃酸分泌。
这些因素均可能和消化性溃疡的发生和复发有关。
5.精神因素持久和过度精神紧张、情绪激动等精神因素可引起大脑皮质功能紊乱,使迷走神经兴奋和肾上腺皮质激素分泌增加,导致胃酸和胃蛋白酶分泌增多,促使溃疡形成。
6.吸烟研究证明吸烟可增加CU和DU 的发病率,同时可以影响溃疡的愈合,但机制尚不很清楚。
(二)保护因素1.胃粘液一黏膜屏障该屏障可以阻碍胃腔内H4反弥散人黏膜。
2.黏膜的血液循环和上皮细胞的更新胃、十二指肠黏膜的良好血液循环和上皮细胞强大的再生力,对黏膜的完整性起着重要作用。
3.前列腺素前列腺素对黏膜细胞有保护作用,能促进黏膜的血液循环,促进胃黏膜细胞分泌黏液及HC03-是增强黏膜上皮更新,维持黏膜完整性的一个重要因素。
(三)其他因素1.遗传因素研究发现,0型血型者比其他血型容易患DU。

十二指肠溃疡和胃溃疡的区别一、十二指肠溃疡及胃溃疡的概述十二指肠溃疡和胃溃疡都是消化系统常见的疾病,十二指肠溃疡和胃溃疡的发病现状大致相同,主要由于胃酸和胆汁的侵蚀,导致黏膜层受损,进而形成溃疡。
常引起的症状包括腹痛、食欲不振、恶心、呕吐、消化不良等。
但是由于十二指肠和胃的解剖位置不同,导致十二指肠溃疡和胃溃疡的症状和治疗方式有所不同。
十二指肠溃疡的疼痛往往出现在餐后,因为食物可以中和胃酸,减轻胃部的酸度,但是食物通过进入十二指肠后就进入到了胃酸和胆汁的侵蚀范围内,因此容易引起疼痛。
而胃溃疡的疼痛通常在空腹时出现,因为此时胃部没有食物中和胃酸。
治疗方面,十二指肠溃疡和胃溃疡的治疗方法是类似的,主要包括药物治疗和生活习惯调整。
药物治疗包括抗酸药、抗生素和胃粘膜保护药等,可以有效地减少胃酸的分泌,促进溃疡的愈合。
生活习惯调整方面,包括饮食上的注意事项(少吃辛辣、酸涩等食物)、戒烟限酒、保证充足的休息等。
对于十二指肠溃疡和胃溃疡的治疗,最好在医生的指导下进行,以便选择最合适的治疗方案。
二、十二指肠溃疡及胃溃疡的区别(一)患者病变部位的区别十二指肠和胃都是消化器官,但它们位于不同的位置,因此引起的溃疡也不同。
十二指肠溃疡位于小肠与胃之间的消化器官,而胃溃疡则位于胃部。
具体来说,十二指肠溃疡通常发生在十二指肠球部,这是与胃相邻的小肠一段范围。
而胃溃疡则通常发生在胃的黏膜层的表面。
从病变部位的区别可以看出,十二指肠溃疡和胃溃疡在病理生理方面存在明显的不同。
十二指肠溃疡病人在表现上常常会表现为餐后疼痛,因为食物进入到十二指肠时,食物可以中和胃酸,从而减轻胃的酸度。
但是,当溃疡位于十二指肠上时,食物恰好进入到胃酸和胆汁的侵蚀范围内,容易引起疼痛等症状。
而胃溃疡则常常表现为空腹疼痛,因为空腹时胃没有被食物中和,因此酸度更高,容易引起疼痛。
(二)患者临床表现及体征的区别除了病变部位的不同,十二指肠溃疡和胃溃疡在临床表现和体征方面也存在差异:1. 饮食状况:患有十二指肠溃疡的病人往往在饮食后感到疼痛,因为这时胃肠道中的食物可以中和部分胃酸,以缓解疼痛;而患有胃溃疡的病人则往往在空腹时出现疼痛,因为这时胃肠道中没有食物缓冲胃酸的影响,导致胃酸对胃黏膜的侵蚀更加明显。

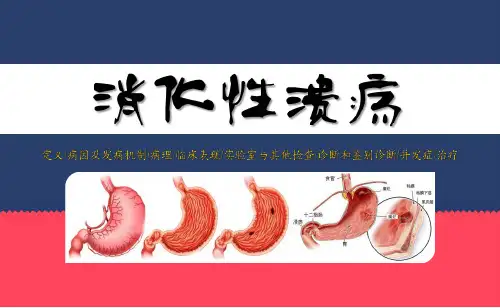

十二指肠溃疡的临床诊疗十二指肠溃疡是指十二指肠粘膜与胃酸和胃蛋白酶接触所发生的溃疡,其粘膜缺损超过粘膜肌层。
这是胃肠道疾病中最常见的器质性疾病。
慢性者远比急性者为多见,且易复发。
1病因1.1幽门螺杆菌(HP)感染有大量的证据表明胃酸是消化性溃疡发病机制中的主要病因。
1.2酸和胃蛋白酶的分泌酸和胃蛋白酶的分泌在十二指肠溃疡的病因中占首要位置,溃疡的发生被认为是酸和胃蛋白酶消化的结果,所以酸和胃蛋白酶分泌是一个必须具备的先决条件。
胃酸和胃蛋白酶分泌增多时,胃液的消化作用加强,从而产生溃疡。
其中胃酸分泌的增多比胃蛋白酶分泌的增多更为重要。
因此大多数十二指肠溃疡患者盐酸的分泌比正常人多。
1.3胃泌素的释放胃泌素是主要由胃窦分泌、少量是由十二指肠G细胞分泌的一种肽类激素。
它具有强大的刺激胃分泌的效应。
研究表明:十二指肠溃疡的患者餐后血清胃泌素增高超过正常人。
1.4环境因素1.4.1饮食因素比较公认的观点是饮食不规律可能增加溃疡病的危险性,生冷和对胃有刺激的食物常常可以引起溃疡病的复发。
1.4.2个人习惯与十二指肠溃疡的发病有关,如长期吸烟者的十二指肠溃疡发生率明显高于不吸烟者。
1.4.3工作高度紧张、焦虑、恐惧等在十二指肠溃疡的病因学中,特别是溃疡的复发中起重要作用。
1.4.4某些药物如阿司匹林、抗风湿类药物及激素等可以破坏胃酸分泌的自身调节作用及胃粘膜屏障,可致溃疡病。
1.5遗传因素十二指肠溃疡的发病与遗传有密切的关系。
从家族研究来看,慢性消化性溃疡的亲属患溃疡的机会要比一般人群高2.5~3倍。
十二指肠溃疡与两个基因特性有关,A、B、O血型和血型物质ABH分泌状态,O型血的人易患十二指肠溃疡。
1.6疾病因素某些疾病易伴发十二指肠球部溃疡,如胃泌素瘤、肝硬化、肺气肿等。
2诊断2.1临床表现2.1.1疼痛疼痛是十二指肠溃疡的突出表现。
至少90%的病例有此症状,有的仅有腹部不适感,少数患者可以完全没有症状,即所谓的无症状性溃疡病。

胃溃疡的病因及发病机理目前认为消化性溃疡是一种多病因疾病。
各种与发病有关的因素如胃酸、胃蛋白酶、感染、遗传、体质、环境、饮食、生活习惯、神经精神因素等,通过不同途径或机制,导致上述侵袭作用增强和或防护机制减弱,均可促发溃疡发生。
一、胃酸及胃蛋白酶的侵袭作用及影响因素胃酸一胃蛋白酶的侵袭作用,尤其是胃酸的作用,在溃疡形成中占主要地位。
实验及临床证明,持续性胃酸分泌过多,可以引起消化性溃疡,胃酸分泌与下列因素有关:(一)壁细胞群总数胃酸是由壁细胞所分泌,壁细胞群总数(PCM)与胃酸分泌量密切相关。
临床上通过测定最大胃酸排泌量(MAO)可大致反映PCM的数量。
通过对小面积胃粘膜壁细胞直接计数或测定MAO推算,正常女性的PCM约8亿、男性约10亿,相当于MAO18-22mmol/小时。
PCM增多,胃酸分泌随之增高,故PCM增多是溃疡发病的重要因素之一。
十二指肠溃疡患者手术切除胃标本PCM直接计数表明,PCM平均数可增至19亿,较正常人增加一倍左右,临床测定MAO也增高至25-42mmol/小时。
胃溃疡患者PCM数及MAO测定则增高不明显,可正常或稍低,PCM增多与遗传及体质因素有关,亦可能因壁细胞长期遭受兴奋刺激所致。
壁细胞膜具有毒蕈碱样(M)、胃泌素(G)、组胺(H2)等三种受体,相应的兴奋刺激是:①副交感神经兴奋时产生的乙酰胆碱;②胃泌素细胞(G细胞)分泌的胃泌素;③邻近的肥大细胞产生的组胺,这些刺激的增加,都是重要的致溃疡因素。
(二)胃泌素(Gastrin)和胃窦部滞留胃运动障碍可使食物在胃窦部滞留,刺激G细胞分泌胃泌素,促进胃酸分泌,结果引起胃溃疡,这是部分胃溃疡发病机理之一。
幽门成形术加迷走神经切断后易发生胃溃疡,就基于此理。
此外,在复合性溃疡中,十二指肠溃疡常先胃溃疡而出现,因为慢性十二指肠溃疡所致幽门的功能性或器质性痉挛、狭窄,可使食物在胃窦部滞留,而后引起胃溃疡。
(三)神经精神因素在病因调查中发现,持续、过度的精神紧张、劳累、情绪激动等神经精神因素常是十二指肠溃疡的发生和复发的重要因素,有关精神因素可通过下列两个途径来影响胃的功能:①植物神经系统:迷走神经反射使胃酸分泌增多,胃运动加强,交感神经兴奋则使胃粘膜血管收缩而缺血,胃运动减弱;②内分泌系统:通过下丘脑-垂体-肾上腺轴而使皮质酮释放促进胃酸分泌而减少胃粘液分泌。

胃、十二指肠溃疡患者的护理胃、十二指肠溃疡是指发生于胃、十二指肠黏膜的局限性圆形或椭圆形的全层黏膜缺损。
因溃疡的形成与胃酸一蛋白酶的消化作用有关,故又称为消化性溃疡。
纤维内镜技术的不断完善、新型制酸剂和抗幽门螺杆菌药物的合理应用使得大部分患者经内科药物治疗可以痊愈,需要外科手术的溃疡患者显著减少。
外科治疗主要用于溃疡穿孔、溃疡出血、瘢痕性幽门梗阻、药物治疗无效及恶变的患者。
【病因与发病机制】胃、十二指肠溃疡病因复杂,是多种因素综合作用的结果。
其中最为重要的是幽门螺杆菌感染、胃酸分泌异常和黏膜防御机制的破坏,某些药物的作用以及其他因素也参与溃疡病的发病。
1.幽门螺杆菌(HP)感染与消化性溃疡的发病密切相关。
90%以上的十二指肠溃疡患者与近70%的胃溃疡患者中检出HP感染,HP感染者发展为消化性溃疡的累计危险率为15%~20%;HP可分泌多种酶,部分HP还可产生毒素,使细胞发生变性反应,损伤组织细胞。
HP感染破坏胃黏膜细胞与胃黏膜屏障功能,损害胃酸分泌调节机制,引起胃酸分泌增加,最终导致胃、十二指肠溃疡。
幽门螺杆菌被清除后,胃、十二指肠溃疡易被治愈且复发率低。
2.胃酸分泌过多溃疡只发生在经常与胃酸相接触的黏膜。
胃酸过多的情况下,激活胃蛋白酶,可使胃、十二指肠黏膜发生自身消化。
十二指肠溃疡可能与迷走神经张力及兴奋性过度增高有关,也可能与壁细胞数量的增加以及壁细胞对胃泌素、组胺、迷走神经刺激感性增高有关。
3.黏膜屏障损害非甾体类抗炎药(NSAID)、肾上腺皮质激素、胆汁酸盐、酒精等均可破坏胃黏膜屏障,造成H+逆流入黏膜上皮细胞,引起胃黏膜水肿、出血、糜烂,甚至溃疡。
长期使用NSAID 者胃溃疡的发生率显著增加。
4.其他因素包括遗传、吸烟、心理压力和咖啡因等。
遗传因素在十二指肠溃疡的发病中起一定作用。
O型血者患十二指肠溃疡的几率比其他血型者显著增高。
正常情况下,酸性胃液对胃黏膜的侵蚀作用和胃黏膜的防御机制处于相对平衡状态。

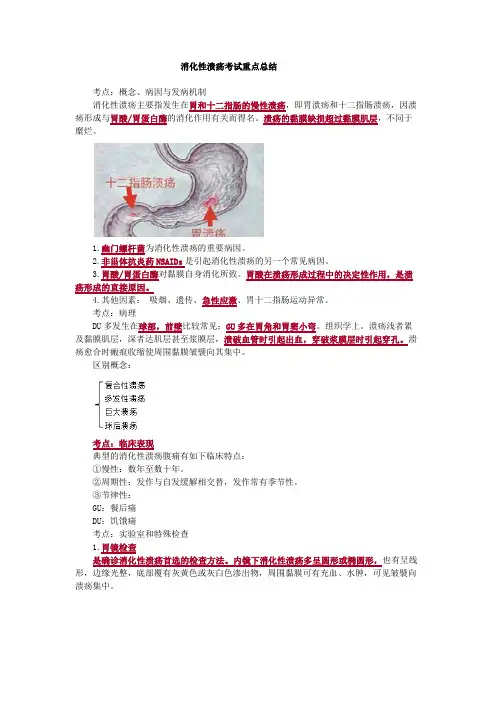
消化性溃疡考试重点总结考点:概念、病因与发病机制消化性溃疡主要指发生在胃和十二指肠的慢性溃疡,即胃溃疡和十二指肠溃疡,因溃疡形成与胃酸/胃蛋白酶的消化作用有关而得名。
溃疡的黏膜缺损超过黏膜肌层,不同于糜烂。
1.幽门螺杆菌为消化性溃疡的重要病因。
2.非甾体抗炎药NSAIDs是引起消化性溃疡的另一个常见病因。
3.胃酸/胃蛋白酶对黏膜自身消化所致。
胃酸在溃疡形成过程中的决定性作用,是溃疡形成的直接原因。
4.其他因素:吸烟、遗传、急性应激、胃十二指肠运动异常。
考点:病理DU多发生在球部,前壁比较常见;GU多在胃角和胃窦小弯。
组织学上。
溃疡浅者累及黏膜肌层,深者达肌层甚至浆膜层,溃破血管时引起出血,穿破浆膜层时引起穿孔。
溃疡愈合时瘢痕收缩使周围黏膜皱襞向其集中。
区别概念:考点:临床表现典型的消化性溃疡腹痛有如下临床特点:①慢性:数年至数十年。
②周期性:发作与自发缓解相交替,发作常有季节性。
③节律性:GU:餐后痛DU:饥饿痛考点:实验室和特殊检查1.胃镜检查是确诊消化性溃疡首选的检查方法。
内镜下消化性溃疡多呈圆形或椭圆形,也有呈线形,边缘光整,底部覆有灰黄色或灰白色渗出物,周围黏膜可有充血、水肿,可见皱襞向溃疡集中。
2.X线钡餐检查溃疡的X线征象有直接和间接两种:龛影是直接征象,对溃疡有确诊价值;局部压痛、十二指肠球部激惹和球部畸形、胃大弯侧痉挛性切迹均为间接征象,仅提示可能有溃疡。
3.幽门螺杆菌检测◆侵入性:快速尿素酶试验、组织学检查和幽门螺杆菌培养快速尿素酶试验是侵入性检查的首选方法◆非侵入性:尿素呼气试验、粪便幽门螺杆菌抗原检测及血清学检查。
4.胃液分析和血清胃泌素测定一般仅在疑有胃泌素瘤时作鉴别诊断之用。
考点:诊断和鉴别诊断(一)诊断。
(二)鉴别诊断1.胃癌内镜或X线检查见到胃的溃疡,必须进行良性溃疡(胃溃疡)与恶性溃疡(胃癌)的鉴别。
2.胃泌素瘤亦称Zollinger Ellison综合征,是胰腺非B细胞瘤分泌大量胃泌素所致。


胃溃疡与十二指肠溃疡有何不同现今社会,随着生活节奏的加快,人们的饮食、环境、心理等因素受到影响,使得人们的肠胃越来越脆弱,肠胃疾病成了发病率极高的疾病。
在消化道疾病中,最为常见的就是“溃疡”,溃疡可发生于食管、十二指肠、胃等多个部位,日常生活中听得较多的就是“胃溃疡”和“十二指肠溃疡”,这两种疾病都属于消化性溃疡,同类疾病必然存在相似之处,那我们该怎么区分呢?今天,我们就来聊聊胃溃疡与十二指肠溃疡的不同之处。
胃溃疡&十二指肠溃疡胃溃疡和十二指肠溃疡同属于消化性溃疡,消化道溃疡的主要致病菌是幽门螺杆菌,据相关数据显示,因受到幽门螺杆菌感染导致的消化性溃疡占溃疡病的80%-90%之间。
十二指肠溃疡是因十二指肠在高胃酸、胃蛋白酶的侵犯下,失去维护平衡的能力,造成自身粘膜被消化,从而导致局部出现炎性缺损。
此类溃疡多发于十二指肠球部(前壁更为常见),发病人群主要集中在青壮年,十二指肠溃疡的患病率约占消化性溃疡患者的70%。
而胃溃疡是因为胃粘膜受到高胃酸、胃蛋白酶的侵害,失去维护平衡的能力,使得自身粘膜被消化,从而导致的局部炎症缺损。
此类溃疡多发生在胃角、胃窦小弯处,发病人群主要集中在老年人身上,据相关数据显示,胃溃疡的患病率约占消化性溃疡的25%。
胃溃疡和十二指肠溃疡都是可以治愈的疾病,二者属于“近亲”,所以存在很多相似之处,如:①胃溃疡和十二指肠溃疡都会引起腹痛,腹痛是消化性溃疡疾病的常见症状,且都可能伴有反酸、嗳气、纳差、腹胀等症状。
②胃溃疡和十二指肠溃疡都会引发不同程度的并发症,常见的如粘膜充血、小血管破裂、水肿等。
③胃溃疡和十二指肠溃疡都可能会引起消化性穿孔。
④胃溃疡和十二指肠溃疡都会引起人体的消化功能异常。
⑤胃溃疡和十二指肠溃疡的诱因均和精神因素、生活习惯有关。
胃溃疡和十二指肠溃疡有何不同?胃溃疡和十二指肠溃疡虽同根而生,发病机制相似,但二者也是存在差异的。
胃溃疡和十二指肠溃疡的不同之处主要表现在以下几个方面。
胃、十二指肠黏膜的局限性、圆形或椭圆形的全层黏膜缺损称为胃、十二指肠溃疡。
胃、十二指肠溃疡是常见病、多发病。
病因和发展机制(1)胃酸分泌过多:一直被认为是胃、十二指肠溃疡的病理生理基础。
当胃液中酸过多,激活其中的胃蛋白酶,从而使胃、十二指肠黏膜发生“自家消化”丽形成溃疡。
(2)幽门螺杆菌:幽门螺杆菌感染引起的胃酸分泌增加及其相关调节机制的障碍是引起胃、十二指肠溃疡的重要原因。
(3)胃黏膜屏障损害:胃黏膜屏障是由黏液和胃黏膜柱状上皮两部分组成。
一些损伤性因素,如服用某些药物、粗糙食物或胆汁反流等会削弱黏膜抵抗力,因此黏膜屏障损害是溃疡产生的重要原因。
(4)其他因素:包括精神、神经因素、应激性因素、遗传因素等。