中国血糖监测临床指南(CDS)
- 格式:ppt
- 大小:5.35 MB
- 文档页数:32


2020版CDS指南全文发布,快看看对胰岛素是如何推荐的!*仅供医学专业人士阅读参考热乎乎的《中国2型糖尿病防治指南2020年版》新鲜出炉啦!2型糖尿病(T2DM)是一种慢性进展性疾病,随着病程进展,患者β细胞功能减退,控糖难度也随之增大,胰岛素治疗是常见的有力控糖方式,也是大部分患者控制高血糖的必经之路,当口服降糖药效果不佳时,患者需及时启动胰岛素治疗,以控制高血糖,并减少糖尿病并发症的发生风险[1]。
使用胰岛素时,何时起始、选择哪种胰岛素、如何滴定剂量、怎样减少低血糖风险等问题成为了内分泌科医生的必修课。
此次新鲜出炉的中华医学会糖尿病学分会(CDS)发布的《中国2型糖尿病防治指南2020年版》(以下简称2020《CDS指南》)相比于2017年版做出了更新,其中具体有哪些更新要点能够帮助我们更好地应用胰岛素这一降糖利器,帮助更多患者血糖达标呢?下面来好好盘点一下。
更新要点1T2DM治疗路径更新起始胰岛素治疗首选基础胰岛素首先2020《CDS指南》对胰岛素的起始治疗时机与胰岛素种类的选择做出推荐:在治疗路径方面,T2DM 患者在生活方式和口服降糖药联合治疗的基础上,若血糖仍未达到控制目标,可尽早(3个月)联合胰岛素治疗,并明确指出,通常选用基础胰岛素[1](图1)。
此前,对于需起始胰岛素治疗的患者,2017年《CDS指南》仅指出可选用基础胰岛素或预混胰岛素,并未在T2DM治疗路径中对胰岛素种类做出明确推荐[2]。
图1. 2型糖尿病患者高血糖治疗的简易路径从循证证据来看,相比于预混胰岛素,基础胰岛素治疗确有一定优势。
Przemyslaw等学者的一项荟萃分析显示,虽然两者糖化血红蛋白(HbA1c)控制情况相似,但相比于预混胰岛素治疗方案,使用甘精胰岛素联合口服降糖药方案的患者总体和症状性低血糖风险更低,体重增加更少,且可降低患者治疗过程中出现严重不良事件的数量,同时相比于基线数据,能够提升组内患者生活质量[3]。
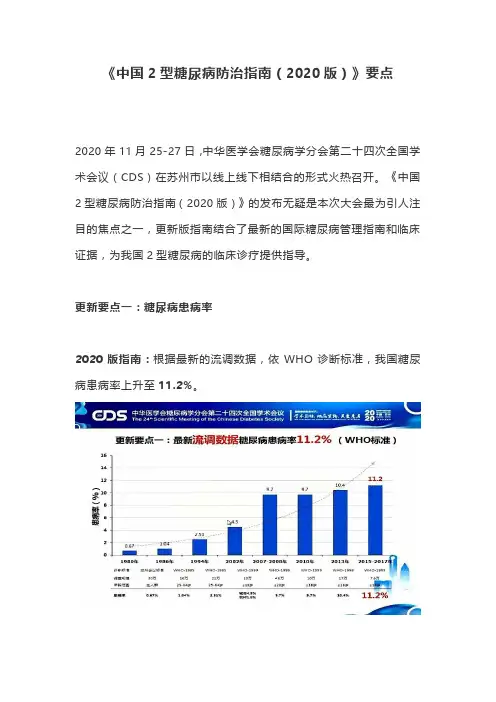
《中国2型糖尿病防治指南(2020版)》要点2020年11月25-27日,中华医学会糖尿病学分会第二十四次全国学术会议(CDS)在苏州市以线上线下相结合的形式火热召开。
《中国2型糖尿病防治指南(2020版)》的发布无疑是本次大会最为引人注目的焦点之一,更新版指南结合了最新的国际糖尿病管理指南和临床证据,为我国2型糖尿病的临床诊疗提供指导。
更新要点一:糖尿病患病率2020版指南:根据最新的流调数据,依WHO诊断标准,我国糖尿病患病率上升至11.2%。
图1 我国糖尿病患病率的变化更新要点二:将“糖化血红蛋白”纳入到糖尿病诊断标准2020版指南:在有严格质量控制的实验室,采用标准化检测方法测定的糖化血红蛋白(HbA1c)可以作为糖尿病的补充诊断标准。
(B)表1 糖尿病的诊断标准更新要点三:新增个体化HbA1c控制目标设定的“主要影响因素”2020版指南:HbA1c控制目标应遵循个体化原则,年龄较轻、病程较短、预期寿命较长、无并发症、未合并心血管疾病的2型糖尿病患者在没有低血糖及其他不良反应的情况下可采取更严格的HbA1c控制目标,反之则采取相对宽松的HbA1c目标。
(B)图2 个体化HbA1c控制目标的主要影响因素更新要点四:高血糖的药物治疗要点2020版指南:➤生活方式干预和二甲双胍为2型糖尿病患者高血糖的一线治疗。
生活方式干预是2型糖尿病的基础治疗措施,应贯穿于治疗的始终。
若无禁忌证,二甲双胍应一直保留在糖尿病的治疗方案中。
(A)➤一种降糖药治疗而血糖不达标者,采用2种甚至3种不同作用机制的药物联合治疗。
也可加用胰岛素治疗。
(A)➤合并ASCVD或心血管风险高危的2型糖尿病患者,不论其HbA1c 是否达标,只要没有禁忌证都应在二甲双胍的基础上加用具有ASCVD获益证据的GLP-1RA或SGLT2i。
(A)➤合并CKD或心衰的2型糖尿病患者,不论其HbA1c是否达标,只要没有禁忌证都应在二甲双胍的基础上加用SGLT2i。




中国血糖监测临床应用指南(完整版)血糖监测是糖尿病管理中的重要组成部分,其结果有助于评估糖尿病患者糖代谢紊乱的程度,制定合理的降糖方案,同时反映降糖治疗的效果并指导治疗方案的调整。
随着科技的进步,血糖监测技术也有了飞速的发展,血糖监测越来越准确、全面、方便、痛苦少。
目前临床上血糖监测方法包括利用血糖仪进行的毛细血管血糖监测、连续监测3 d血糖的动态血糖监测(CGM)、反映2~3周平均血糖水平的糖化白蛋白(GA)和2~3个月平均血糖水平的糖化血红蛋白(HbA1c)的检测等。
其中毛细血管血糖监测包括患者自我血糖监测(SMBG)及在医院内进行的床边快速(POCT)血糖检测,是血糖监测的基本形式,HbA1c是反映长期血糖控制水平的金标准,而CGM和GA反映近期血糖控制水平,是上述监测方法的有效补充。
近年反映1~2周内血糖情况的1,5-脱水葡萄糖醇(1,5-AG)也逐渐应用于临床。
为了规范糖尿病诊疗行为、加强糖尿病的有效管理,2011年中华医学会糖尿病学分会血糖监测学组发布了符合中国国情的《中国血糖监测临床应用指南(2011年版)》(以下简称《指南》),但现况调查显示目前我国临床医护人员对血糖监测的重视和关注程度仍然不够,糖尿病患者仍缺乏针对血糖监测的系统的指导和教育,而部分临床医生也缺乏根据血糖监测结果规范治疗行为的指导和训练,因此需要深化《指南》建议的血糖监测方案,进一步对医护人员进行培训,从而更好地监测糖尿病患者的血糖水平。
一、毛细血管血糖监测(一)SMBGSMBG是糖尿病综合管理和教育的组成部分,建议所有糖尿病患者均需进行SMBG,特别是在接受胰岛素治疗的患者中应用SMBG能改善代谢控制,有可能减少糖尿病相关终点事件。
(二)医院内血糖监测医院内血糖监测可以通过实验室生化仪对静脉血浆或血清葡萄糖进行检测,但更多的血糖监测是通过快速、简便、准确的POCT方法来完成的,使患者尽早得到相应处理。
目前国家对于医疗机构内血糖监测主要以卫生部制定的《医疗机构便携式血糖检测仪管理和临床操作规范》(卫办医政发〔2010〕209号)作为指导文件,其中明确指出血糖仪属于POCT设备,POCT方法只能用于对糖尿病患者血糖的监测,不能用于诊断。


中华医学会糖尿病学分会(cds)建议的代谢综合征诊断标准全文共四篇示例,供读者参考第一篇示例:近年来,随着生活方式的改变和饮食结构的转变,代谢综合征的患病率逐渐上升,给人们的健康带来了不小的困扰。
中华医学会糖尿病学分会(CDS)作为专业的医学团体,一直致力于推动代谢综合征的诊断标准的完善和规范化。
近期,CDS发布了代谢综合征的新的诊断标准,以期为医务人员提供更准确、更科学的诊断依据,帮助患者早日得到有效的治疗和管理。
CDS认为代谢综合征是一种以中心性肥胖为主要表现,伴有高血糖、高血压、高血脂和胰岛素抵抗等代谢异常的一种综合征。
诊断代谢综合征需要考虑到患者的体重、腹围和其他相关指标。
CDS建议诊断代谢综合征需要满足以下标准:1. 腹型肥胖:亚洲人群的腹型肥胖定义为男性腹围≥90厘米,女性腹围≥80厘米。
2. 伴随2项或以上的代谢异常:包括高血压(收缩压≥130mmHg 和/或舒张压≥85mmHg)、高血糖(空腹血糖≥6.1mmol/L或糖耐量试验2小时血糖≥7.8mmol/L或已经诊断为糖尿病)、高甘油三酯(≥1.7mmol/L)和低高密度脂蛋白胆固醇(男性<1.04mmol/L,女性<1.29mmol/L)。
3. 除排除其他疾病:代谢综合征的诊断必须排除其他引起上述代谢异常的疾病,如甲亢、库欣综合征等。
值得注意的是,CDS建议对于已经被诊断为糖尿病或高血压的患者,即使没有其他代谢异常,但符合腹型肥胖的标准,也应该考虑进一步筛查代谢综合征。
因为腹型肥胖是代谢综合征的重要表现之一,代表着患者内脏脂肪过多,容易引起心血管疾病等并发症的发生。
除了以上的基本诊断标准外,CDS还提出了代谢综合征的治疗和管理建议。
CDS强调通过改善生活方式,包括合理饮食、适量运动、戒烟限酒、保持良好的作息规律等,可以有效地预防和控制代谢综合征的发展。
药物治疗也是必不可少的一环,特别是对于患有高血压、高血糖和高血脂的患者来说,定期服用降压、降糖和降脂药物至关重要。

序自糖尿病控制与并发症研究(DCCT)和英国前瞻性糖尿病研究(UKPDS)等糖尿病领域的里程碑研究发表以来,大量循证医学证据充分证明控制血糖可有效降低糖尿病并发症的发生风险。
血糖监测已成为现代糖尿病治疗“五驾马车”的重要组成部分,不仅成为调整医师治疗策略的依据,也在患者教育和自我管理、改变生活方式及降低低血糖和晚期并发症发生风险等方面发挥重要作用,被学术界誉为自胰岛素发现后糖尿病领域的主要成就之一。
近30年来,血糖检测技术和手段取得了飞速发展。
毛细血管、组织间液甚至泪液葡萄糖都可成为检测对象;监测时间可从时间点到连续3d 以及反映2~3周或2~3个月平均血糖水平;糖化血红蛋白(HbA 1c )检测实现了标准化。
方便、快速、准确是血糖检测技术永不停歇的追求。
我国幅员辽阔,各地经济发展水平和糖尿病治疗水平差别巨大,血糖监测的使用现状也参差不齐。
一方面,对北京、汕头两地1型糖尿病患者的横断面研究——3C 研究发现,1型糖尿病患者日平均血糖监测不足两次。
对此需要加强教育,告知医师和患者有效的血糖监测和治疗策略调整可降低低血糖和远期并发症风险,降低糖尿病引发的致死致残,大幅度降低医疗开支。
另一方面,在基层医院也出现了不管患者血糖水平和用药方案,一律采用连续血糖监测而血糖控制依旧无法改善的现象。
须知血糖监测目的是改善临床行为和结局,单纯的记录血糖数据本身并没有意义。
因此医师应该明确了解不同方法监测的意义,针对需要解决的临床问题采用合理的监测组合,制订系统、规范的监测方案,并依据监测结果改进临床决策。
应避免盲目的、无计划的血糖测定,避免一味追求新技术、新方法而给患者带来的经济负担。
中华医学会糖尿病学分会致力于推动我国糖尿病防治的标准化进程,将依据最新的循证医学证据和我国糖尿病防治临床实践不断更新完善本指南,加强指导性和实用性,从而提高我国整体糖尿病防治水平,造福广大患者。
翁建平长江学者特聘教授中华医学会糖尿病学分会主任委员指南执笔专家贾伟平陈莉明专家委员会成员(按姓氏拼音排序)包玉倩(上海交通大学附属第六人民医院);陈丽(山东大学齐鲁医院);陈莉明(天津医科大学代谢病医院);高政南(大连医科大学附属大连市中心医院);郭立新(北京医院);郭晓蕙(北京大学第一医院);纪立农(北京大学人民医院);姬秋和(第四军医大学西京医院);贾伟平(上海交通大学附属第六人民医院);匡洪宇(哈尔滨医科大学附属第一医院);李启富(重庆医科大学附属第一医院);李强(哈尔滨医科大学附属第二医院);李小英(上海交通大学医学院附属瑞金医院);李延兵(中山大学附属第一医院);刘静(甘肃省人民医院);陆菊明(解放军总医院);马建华(南京医科大学附属南京医院);冉兴无(四川大学华西医院);单忠艳(中国医科大学附属第一医院);时立新(贵阳医学院附属医院);宋光耀(河南省人民医院);孙子林(东南大学附属中大医院);王煜非(上海交通大学附属第六人民医院);翁建平(中山大学附属第三医院);谢云(天津医科大学代谢病医院);杨立勇(福建医科大学附属第一医院);杨文英(北京中日友好医院);杨玉芝(黑龙江省医院);于德民(天津医科大学代谢病医院);赵志刚(河南省郑州颐和医院);周健(上海交通大学附属第六人民医院);周智广(中南大学湘雅二院);朱大龙(南京大学医学院附属鼓楼医院);邹大进(第二军医大学附属长海医院)·指南与共识·中国血糖监测临床应用指南(2015年版)中华医学会糖尿病学分会DOI:10.3760/cma.j.issn.1674-5809.2015.10.004血糖监测是糖尿病管理中的重要组成部分,其结果有助于评估糖尿病患者糖代谢紊乱的程度,制订合理的降糖方案,同时反映降糖治疗的效果并指导治疗方案的调整。

中国血糖监测临床应用指南(2015 年版)血糖检测在糖尿病管理中有着举足轻重的作用,目前临床血糖监测方法主要有:(1)血糖仪进行毛细血管血糖检测;(2)动态血糖监测CGB;(3)糖化白蛋白GA 监测;(4)糖化血红蛋白HbA1c 监测等。
各个方法各有利弊、反映的时间窗也各不同。
《中国血糖监测临床应用指南(2011 年版)》据今已有4 年,随着信息更新、进步、完善,新的指南呼之欲出。
中华医学会糖尿病学分会日前发布了最新版(2015 年版)的《中国血糖监测临床应用指南》,特将核心内容整理如下,供大家参阅。
毛细血管血糖监测1. 患者自我血糖监测SMBG与ADA、IDF 和NICE 的推荐一致,新的指南建议所有患者进行SMBG。
对于接受胰岛素治疗的患者,SMBG 可减少糖尿病相关终点事件;对于非胰岛素治疗的T2DM 患者,SMBG 地位仍需研究。
2. 医院内血糖监测方法多通过POCT 完成以便可尽早处理,但需注意POCT 法止咳用于血糖监测而不可用于诊断。
院内需在血糖仪的精确度和抗干扰性、操作人员培训与考核、操作规程及制度制定、质量控制方面进行严格要求。
3. 毛细血管血糖监测频率与时间点血糖监测频率及时间点均需根据患者实际情况进行个体化决定:(1)生活方式干预以控制糖尿病的患者:据需要有目的地进行血糖监测来了解饮食运动队血糖影响并予以调整。
(2)服口服降糖药的糖尿病患者:每周2-4 次空腹或餐后2 h 血糖,或就诊前一周连续监测3 天。
每天监测早餐前后、午餐前后、晚餐前后、睡前这7 点血糖。
(3)使用胰岛素的糖尿病患者:基础胰岛素使用者:监测空腹血糖并据之调整睡前胰岛素剂量;预混胰岛素使用者:监测空腹+ 晚餐前血糖,据空腹血糖调整晚餐前胰岛素剂量、据晚餐前血糖调整早餐前胰岛素剂量;餐时胰岛素使用者:监测餐后或餐前血糖,据餐后血糖和下一餐前血糖调整上一餐前胰岛素剂量。
(4)特殊人群的糖尿病患者:遵循以上基本原则并据情况可实行较宽松血糖控制标准,包括:围手术期患者、低血糖高危人群、危重症患者、老年患者、1 型糖尿病、妊娠期糖尿病等。