危急值报告范围
- 格式:doc
- 大小:30.50 KB
- 文档页数:5

医技科室检查项目“危急值”报告制度“危急值”报告制度是医技科室在医疗工作中对可能危及患者生命的异常检查结果进行快速报告的一项重要制度。
一、引言“危急值”报告制度是指在医技科室检查过程中,发现患者检查结果出现严重异常,可能危及患者生命时,立即向临床科室报告,以便临床医生及时采取相应措施,确保患者安全的一种管理制度。
实施“危急值”报告制度,有助于提高医疗质量,降低医疗风险。
二、危急值的定义与分类1. 定义:危急值是指医技科室检查结果中,超出正常范围,可能危及患者生命的异常值。
2. 分类:根据危急值的严重程度,可分为以下几类:(1)红色危急值:可能导致患者生命危险,需要立即处理的检查结果。
(2)橙色危急值:可能导致患者病情恶化,需要尽快处理的检查结果。
(3)黄色危急值:提示患者病情可能发生变化,需要密切关注的检查结果。
三、危急值报告制度的具体内容1. 报告范围(1)所有医技科室检查项目均应纳入危急值报告范围。
(2)危急值报告范围包括但不限于以下项目:血常规、尿常规、生化检查、凝血功能、微生物培养、影像学检查等。
2. 报告流程(1)检查人员发现危急值时,应立即通知本科室负责人。
(2)负责人接到报告后,应迅速进行核实,确认无误后,立即电话通知临床医生。
(3)临床医生接到报告后,应根据危急值的严重程度,及时采取相应措施,如调整治疗方案、紧急救治等。
(4)临床医生处理后,应及时将处理结果反馈给医技科室。
3. 报告时限(1)红色危急值:检查人员发现后,应在5分钟内报告本科室负责人,负责人在10分钟内通知临床医生。
(2)橙色危急值:检查人员发现后,应在15分钟内报告本科室负责人,负责人在30分钟内通知临床医生。
(3)黄色危急值:检查人员发现后,应在1小时内报告本科室负责人,负责人在2小时内通知临床医生。
4. 报告方式(1)电话检查人员发现危急值后,应立即通过电话向临床医生报告。
(2)书面检查人员应在报告危急值的同时,填写《危急值报告单》,交由临床医生签字确认。

医院危急值报告管理制度一、背景医院危急值是指在病因病理生理方面发生急性危险或有生命威胁的临床情况。
危急值报告的及时准确对于保障患者的生命安全、提高医疗质量至关重要。
因此,建立合理的医院危急值报告管理制度具有十分重要的意义。
二、制度内容1.危急值报告范围本制度适用于医院危急值报告工作的管理。
危急值包括但不限于以下情况:•心脏病急性发作;•器官功能失败;•骨折、脱臼等创伤;•突发失明、失语等神经系统疾病;•产科急症等。
2.危急值报告管理的职责和要求(1)医务部门:•负责制定危急值报告的分类、标准和影响因素等;•负责危急值报告数据的汇总、分析和反馈;•负责危急值报告处理结果的行政审核和落实。
(2)临床科室:•管理本科室的危急值报告工作;•负责危急值报告的确诊和治疗。
(3)检验科、影像科等辅助科室:•及时发现和报告检验、影像等相关危急值。
3.危急值报告的流程和要求(1)危急值的认定:临床医生通过相关检测、观察、评估等方法确定患者的危急值报告,包括两种情况:•直接诊断患者的危急值;•社会反应度高、医学意义重大,需及时反映并处理,被称为高危险因素的患者。
(2)危急值报告的程序:•发现危急值后,医生及时向科室、院内的危急值中心报告,同时通过电话或传呼机等方式通知相关人员;•由危急值中心及时确认、记录并通知相关人员,同时督促临床科室按要求及时处理报告。
(3)危急值报告的时间要求:危急值报告及时快速的处理十分重要,临床科室应在15分钟内向危急值中心报告并启动处理程序。
4.危急值报告的绩效评价和管理医疗机构应每日对危急值报告工作的情况进行绩效分析和评价,并据此作出相应的改进措施,确保危急值报告工作的顺利进行。
三、总结医院危急值报告管理制度的建立和运行是医院保障患者生命安全和提高医疗质量的重要保障。
通过本制度的实施,能够有效提升医院危急值报告工作的准确度和及时性,为患者提供更加优质的医疗服务。

检验科危急值报告标准
引言
危急值报告是指在临床诊断和治疗中,一些化验结果超出正常范围且可能对患者造成严重危害的情况。
这些危急值通常需要立即报告给临床医生,以便他们能够及时采取相应的治疗措施。
本文档旨在为检验科提供危急值报告的标准和流程,以确保迅速、准确地报告危急值,并促进患者的安全和治疗效果。
危急值定义
危急值是指化验结果超出正常范围,且具有以下特点之一的情况:
对患者生命有直接威胁的情况,如极高的血糖水平、严重的电解质失衡等;
对病情诊断和治疗决策产生重要影响的情况,如白细胞计数异常、肝功能异常等。
报告标准
以下是危急值报告的标准:
1.一般情况下,危急值的报告时间不应超过30分钟,需要尽快向临床医生通报。
2.危急值的报告内容应清晰、准确,包括患者基本信息、化验
项目、异常结果、结果单位等。
3.报告方式可以是电话通报、短信通知或电子报告系统,但必
须确保临床医生能够及时收到和理解报告信息。
4.每次危急值报告应有明确的记录,包括报告时间、报告人员、报告方式以及接收人员的回应情况。
流程示意图
以下是危急值报告的流程示意图:
危急值报告流程示意图](流程示意图链接)
结论
危急值报告是确保患者安全和治疗效果的重要环节,检验科需
要建立标准的报告流程,保证危急值能够快速、准确地通报给临床
医生。
本文档提供了危急值报告的标准和流程,为检验科提供了指
导和参考,以提高危急值报告的质量和效率。

危急值报告制度流程及项目和范围危急值报告是医院内部管理中一个非常重要的环节,用于及时通报医院内发生的危急情况,以保障患者的生命安全。
建立完善的危急值报告制度、流程及项目和范围,能够确保危急情况得到及时发现和处理,有效地提高医疗质量和医院的整体管理水平。
一、危急值报告制度1.危急值的定义和范围:明确各种危急值的定义和范围,涵盖各种危急患者的状况,如临床病情紧急、器官衰竭、意识状态异常等。
2.危急值报告的责任人和责任分工:明确危急值报告工作的责任人,包括医生、护士、检验科技师等,并明确各个责任人的具体职责和工作分工。
3.危急值报告的流程和时间要求:规定危急值的报告流程,如从发现危急状况到报告的具体流程和环节,并要求报告的时间要求,以确保及时报告。
4.危急值报告的记录和归档:要求对危急值报告进行记录和归档,以便日后的查阅和跟踪。
二、危急值报告流程1.发现危急值:发现危急值的人员应当对其进行紧急处理,并立即向危急值报告负责人报告。
2.报告危急值:危急值报告负责人接到报告后,应立即核实并确认危急值,并按照规定通知相关人员,如医生、护士、实验室技师等。
3.处理危急值:经确认的危急值需要立即采取相应措施进行处理,如开展紧急治疗、采取适当的检查等。
4.归档和跟踪:对于发生的危急值报告,应及时进行记录和归档,并进行后续的跟踪检查和回访。
1.临床业务方面的危急值报告,如血压过高、心电图异常等。
2.化验业务方面的危急值报告,如生命体征异常、药物过敏等。
3.影像业务方面的危急值报告,如肺部疑似感染、脑部出血等。
4.手术业务方面的危急值报告,如手术过程中出现的紧急情况等。
以上仅为一般性的项目和范围,在实际应用中可以根据具体情况进行适当的调整和细化。
总之,建立完善的危急值报告制度、流程及项目和范围,是医院内部管理的一项重要举措。
通过规范和严谨的操作,能够及时发现和处理危急情况,确保患者的生命安全。
同时,也能够提高医院的整体管理水平,提升医疗服务的质量与效率。

检验科危急值报告的项目和范围科危急值报告是医学检验科对患者体液或组织标本进行分析后的结果,其中的项目和范围需要根据实际情况来决定。
一般情况下,科危急值报告会包括以下项目和范围:1.血液学项目:血液学项目包括血常规、血型、凝血功能等指标。
对于血常规来说,白细胞计数、血红蛋白水平、血小板计数等指标异常都可能导致危急情况。
例如,白细胞计数过低可能表示患者感染或骨髓功能抑制;血小板计数过低可能导致出血风险增加。
2.生化学项目:生化学项目包括血糖、肾功能、肝功能等指标。
例如,血糖水平过高可能表示患者存在糖尿病或者严重的应激反应;肾功能不全可能导致尿毒症而需要紧急治疗;肝功能异常可能反映患者肝脏受损或肝炎等情况。
3.免疫学项目:免疫学项目包括炎症标志物、免疫球蛋白水平等指标。
例如,C-反应蛋白水平升高可能表示患者存在炎症或感染;免疫球蛋白水平降低可能导致患者免疫功能低下。
4.微生物学项目:微生物学项目包括细菌培养和药敏试验等指标。
细菌培养结果的报告可以及时提供感染的细菌种类和药物敏感性信息,以指导临床治疗。
5.分子生物学项目:分子生物学项目包括基因检测、病毒核酸检测等指标。
例如,在临床上常见的乙型肝炎和人类免疫缺陷病毒(HIV)的核酸检测项目,在急性感染时,如果检测出阳性结果,应该立即向临床医生报告。
科危急值报告的范围也需要根据实际情况来确定。
一般来说,急性、危及生命或病情恶化的情况下需要提供科危急值报告。
例如,重度贫血、高血糖昏迷、严重肝功能损害等都需要及时向临床医生报告。
科危急值报告的编制应该遵循一定的流程和标准。
医院和检验科应该根据患者的病情和临床需要制订相应的报告标准,并确保科危急值报告的准确性和及时性,以便医生能够迅速采取相应的治疗措施。
此外,科危急值报告应该有明确的报告方式和渠道,确保报告能够直接送达到负责患者的临床医生手中。
总之,科危急值报告的项目和范围应该根据实际情况来决定,医院和检验科应该建立相应的标准和流程,并确保报告的准确性和及时性,以提供给临床医生及时有效的治疗指导。

危急值报告项目及范围
1.项目范围:
-危急值定义:明确什么样的病情需要被归类为危急值,通常是一些需要立即采取行动的情况,如生命威胁、严重伤害或突发病情等。
-报告范围:规定需要报告的危急值范畴,包括患者的病情、医嘱执行情况以及实验室或影像学检查结果等。
2.报告流程:
-报告发起:危急值的发现和报告应该有明确的程序和责任人,通常是医护人员或实验室技术人员。
3.危急值项目:
-生命体征危急值:包括心率、呼吸频率、血压、体温等指标的突然异常情况。
-实验室检查危急值:指各种实验室检查结果异常程度超过临界值的情况,如血液学、生化学、微生物学、肿瘤标志物等。
-影像学检查危急值:指各种影像学检查结果异常程度超过临界值的情况,如X光、CT、MRI等。
-手术后危急值:指术后患者在血压、心率、体温等方面出现异常或术后并发症的情况。
-药物治疗危急值:如药物过敏、重要药物的用药错误等。
4.危急值报告的管理与改善:
-责任分工:明确各个角色在危急值报告中的职责,如报告者、接收者、处理者、质控人员等。
-培训与教育:提供相关人员的培训与教育,以确保他们熟悉危急值报告项目及范围,并了解正确的报告流程和处理方法。
-质控与评估:制定质控措施,监测危急值报告的准确性和时效性,并定期进行评估和改进。
综上所述,危急值报告项目及范围的设计与实施能够帮助医疗机构建立起一个快速、准确并且可靠地通报和处理危急病情的机制,从而提高患者的救治质量和生存率。
这种制度的建立和完善对于医疗机构而言是非常重要的。

危急值报告范围
危急值报告是指在医学临床工作中发现的具有重大临床意义和危险性的检验结果,在出现这些结果后,需要立即通知医疗团队以便采取及时的治疗措施。
危急值报告范围包括但不限于以下几个方面:
1. 临床化验方面:血细胞分析、生化指标、凝血功能、肝功能、肾功能等。
例如,血红蛋白浓度低于70g/L,白细胞计数高于30×10^9/L,血清肌酐浓度超过442umol/L等。
2. 微生物学方面:细菌培养、真菌培养、抗生素敏感性测试等。
例如,革兰阴性杆菌的培养结果显示产超级细菌的菌株,真菌培养结果为高致病性的新型真菌等。
3. 临床影像学方面:X线影像、CT影像、MRI影像等。
例如,CT影像显示颅内出血、心脑血管造影显示大面积血管栓塞等。
4. 组织病理学方面:病理标本的检测结果。
例如,在病理标本检查中发现高度恶性肿瘤等。
5. 其他方面:如生命体征监测、临床体征变化等。
例如,连续监测到患者的体温超过40°C,血压持续低于90/60mmHg等。
这些危急值的范围主要是根据临床医学的经验和专业标准来确定的,以确保在出现这些具有重大临床意义的结果后,医疗团队可以迅速采取相应的治疗措施,避免进一步危害患者的健康和生命安全。
对于不同的医疗机构和科室,可能会有相应的细
微差别,但总体来说,危急值报告的范围应该尽量覆盖各个方面,以保证患者的安全和医疗质量。

危急值的定义及其报告范围危急值(Critical Value)是指在各种检验结果中,由于重要性、紧急性以及可能对人体健康产生重大危害的特殊情况,需要立即通报给临床医生并采取紧急干预措施的检验结果。
危急值的通报和处理对于提高患者的生命质量和延长寿命具有至关重要的作用。
危急值的报告范围:1.血常规:血红蛋白低于80g/L、白细胞计数低于2.0×10^9/L或高于30.0×10^9/L、血小板计数低于50×10^9/L或高于1000×10^9/L等情况需要报告危急值。
2. 生化指标:血糖低于2.2 mmol/L或高于33.3 mmol/L、肌酐高于707 umol/L、丙氨酸氨基转移酶(AST)或丙氨酸氨基转移酶(ALT)高于10倍于正常上限、胆碱脂酶高于2倍于正常上限等情况需要报告危急值。
3. 血气分析:动脉血氧分压(PaO2)低于50 mmHg、二氧化碳分压(PaCO2)低于18 mmHg或高于65 mmHg、pH低于7.20或高于7.60等情况需要报告危急值。
4.凝血功能检测:国际标准化比值(INR)高于5.0、活化部分凝血活酶时间(APTT)高于100秒等情况需要报告危急值。
5.血清学检测:乙型肝炎病毒表面抗原(HBsAg)阳性、丙型肝炎病毒抗体阳性、人免疫缺陷病毒(HIV)抗体阳性等情况需要报告危急值。
6.微生物学检测:结核分枝杆菌培养阳性、病原体分离阳性等情况需要报告危急值。
7.影像学检查:急性大脑梗死、心肌梗死、急性脊髓损伤、肺栓塞、重度颈椎病变等情况需要报告危急值。
以上仅为一些常见的危急值报告范围,不同医疗机构可能会对危急值的定义和报告范围有所差异。
在实际操作中,临床医生可以根据患者的具体情况和检验结果,按照医院的规定来判断哪些检验结果需要报告危急值,并采取相应的处理措施。

危急值”报告制度一、“危急值”的定义“危急值”,(Critical Values) 是指当这种检验验结果出现时,表明患者可能正处于有生命危险的边缘状态,临床医生需要及时得到检验信息,迅速给予患者有效的干预措施或治疗,就可能挽救患者生命,否则就有可能出现严重后果,失去最佳抢救机会。
二、“危急值”报告制度的目的。
“危急值”信息,可供临床医生对生命处于危险边缘状态的患者采取及时、有效的治疗,避免病人意外发生,出现严重后果。
2.“危急值”报告制度的制定与实施,能有效增强医技工作人员的主动性和责任心,提高医技工作人员的理论水平,增强医技人员主动参与临床诊断的服务意识,促进临床、、医技科室之间的有效沟通与合作。
1 3 .医技科室及时准确的检查、检验报告可为临床医生的诊断和治疗提供可靠依据,能更好地为患者提供安全、有效、及时的诊疗服务。
三、“危急值”项目及报告范围1.心电检查(1) 心脏停搏。
(2)急性心肌缺血。
(3)急性心肌损伤。
(4) 急性心肌梗死。
(5) 致命性心律失常。
①心室扑动、颤动。
②室性心动过速。
③多源性、RonT型室性早搏。
④频发室性早搏并Q-T 间期延长。
⑤预激综合征伴快速心室率心房颤动。
⑥心室率大于180 次/分的心动过速。
⑦二度H型及二度H型以上的房室传导阻滞。
⑧心室率小于40 次/分的心动过缓。
⑨大于 2 秒的心室停搏。
2.医学影像检查(I)CT 检查①严重的颅内血肿、挫裂伤、蛛网膜下腔出血的急性期。
②硬膜下/外血肿急性期。
③脑疝、急性脑积水。
④颅脑CT扫描诊断为颅内急性大面积脑梗死(范围达到一个脑叶或全脑干范围或以上)。
⑤脑出血或脑梗塞复查CT,出血或梗塞程度加重,与近期片对比超过15%以上。
⑥肝内古位性病变。
⑦急性胆道梗阻。
⑧急性出血坏死性胰腺炎。
⑨液气胸,尤其是张力性气胸。
(2) 内镜检查①食管或胃底重度静脉曲张和/或明显出血点和/或红色征阳性和/或活动性出血。
②胃血管畸形、消化性溃疡引起消化道出血。

医院“危急值”报告范围1.检验科“危急值”项目及报告范围2.超声医学科“危急值”报告范围2.1 外伤见腹腔积液,疑似肝脏、脾、肾等内脏器官破裂出血的危重症患者;2.2 急性胆囊炎考虑胆囊化脓并急性穿孔;2.3 怀疑宫外孕破裂并腹腔内出血;2.4 晚期妊娠出现羊水过少并胎儿心率过快(>160次/min)或过慢(<110次/min);2.5 子宫破裂;2.6 胎盘早剥、前置胎盘并活动性出血;2.7大量心包积液合并心包填塞;2.8主动脉夹层动脉瘤;2.9主动脉瘤破裂;2.10心脏破裂;2.11心脏游离血栓;2.12 急性上下肢动脉栓塞;2.13 瓣膜换瓣后卡瓣;2.14 急性睾丸扭转。
3.心电检查“危急值”报告范围:3.1疑似急性冠状动脉综合征3.1.1 首次发现疑似急性心肌梗死的心电图改变。
3.1.2 首次发现疑似各种急性心肌缺血的心电图改变。
3.1.3 再发急性心肌梗死的心电图改变(注意与以往心电图及临床病史比较)。
3.2 严重快速性心律失常3.2.1 心室扑动、心室颤动。
3.2.2 室性心动过速心室率≥150bpm,持续时间≥30s或持续时间不足30s 伴血流动力学障碍。
3.2.3 尖端扭转型室性心动过速,多形性室性心动过速,双向性室性心动过速。
3.2.4 各种类型室上性心动过速心室率≥200bpm。
3.2.5 心房颤动伴心室预激最短RR间期≤250ms。
3.3 严重缓慢性心律失常3.3.1 严重心动过缓、高度及三度房室阻滞,平均心室率≤35bpm。
3.3.2 长RR间期伴症状≥3.0s;无症状≥5.0s。
3.4 其它3.4.1 提示严重低钾血症心电图表现[QT(U)显著延长、出现快速性心律失常,并结合临床实验室检查]。
3.4.2 提示严重高钾血症的心电图表现(窦室传导,并结合临床实验室检查)。
3.4.3. 疑似急性肺栓塞心电图表现(并结合临床及相关检查)。
3.4.4. QT间期延长:QTc≥550 ms。
医院放射科危急值报告制度和流程一、危急值定义危急值是指放射科检查过程中,出现可能危及患者生命的异常结果,如严重外伤合并大量失血、心脏骤停、呼吸衰竭、严重肝肾功能障碍等。
二、危急值报告范围1、重要脏器损伤:如肝、脾、肾、肺等实质性脏器破裂或大血管损伤。
2、严重骨关节损伤:如颈椎、腰椎压缩性骨折,四肢关节脱位等。
3、颅内出血或严重脑挫裂伤。
4、急性心包积液或心肌梗塞。
5、急性胰腺炎、急性胆管炎等严重腹腔炎症。
6、消化道穿孔、肠梗阻、急性出血坏死性胰腺炎等严重并发症。
7、其他危及患者生命的异常结果。
三、危急值报告流程1、放射科医生在接到申请单后,应首先确认患者信息,尤其是姓名、性别、年龄、科室等基本信息是否准确。
2、对检查过程中出现的异常结果,放射科医生应立即报告给临床医生,同时做好记录。
记录内容包括患者姓名、性别、年龄、科室、检查项目、异常结果、报告时间、报告医生等信息。
3、临床医生在接到放射科医生的报告后,应立即对病人进行评估和治疗,并根据病情决定是否需要会诊或转科。
4、对于危急值报告中的重要脏器损伤、严重骨关节损伤、颅内出血或严重脑挫裂伤等紧急情况,放射科医生应立即报告给临床医生,同时呼叫急诊科医生进行紧急处理。
5、对于危急值报告中的急性心包积液或心肌梗塞、急性胰腺炎、急性胆管炎等严重腹腔炎症等紧急情况,放射科医生应立即报告给相关科室医生进行紧急处理。
6、对于危急值报告中的消化道穿孔、肠梗阻、急性出血坏死性胰腺炎等严重并发症等紧急情况,放射科医生应立即报告给相关科室医生进行紧急处理。
在危急值报告处理过程中,放射科医生和临床医生应保持密切联系,随时沟通病情和治疗方案。
四、危急值报告制度的管理与培训1、医院应制定危急值报告管理制度,明确规定危急值报告的范围、报告流程、责任人等。
2、放射科医生和临床医生应接受危急值报告制度的培训,了解危急值的定义、报告范围和流程等。
3、医院应定期对放射科医生和临床医生进行危急值报告制度的考核和评估,对于不规范的行为应及时纠正。
危急值报告制度“危急值”报告制度1、危急值报告制度的目的和意义(1)“危急值”是指当这种检查(验)结果出现时,表明患者可能正处于有生命危险的边缘状态,临床医生需要及时得到检查信息,迅速给予患者有效的干预措施或治疗,否则将出现严重后果,失去最佳抢救机会。
(2)“危急值”信息,可供临床医生对生命处于危险边缘状态的患者采取及时、有效的治疗,避免病人意外发生,出现严重后果。
(3)“危急值”报告制度的制定与实施,能有效增强医技工作人员的主动性和责任心,提高医技工作人员的理论水平,增强医技人员主动参与临床诊断的服务意识,促进临床、医技科室之间的有效沟通与合作。
(4)医技科室及时准确的检查、检验报告可为临床医生的诊断和治疗提供可靠依据,能更好地为患者提供安全、有效、及时的诊疗服务。
2、“危急值”项目及报告范围心电检查“危急值”报告范围(1)心脏停搏(2)急性心肌缺血(3)急性心肌损伤(4)急性心肌梗死(5)致命性心律失常心室扑动、颤动;室性心动过速;多元性、RonT型室性早搏;频发室性早搏并Q-T间期延长;预激综合症伴快速心室率心房颤动;心室率大于180次/分的心动过速;二度?型及三度房室传导阻滞;心室率小于40次/分的心动过缓;大于2秒的心室停搏医学影像检查“急危值”报告范围(1)中枢神经系统:严重的颅内血肿、挫裂伤、蛛网膜下腔出血的急性期;硬膜下/外血肿急性期;脑疝、急性脑积水;颅脑CT或MRI扫描诊断为颅内急性大面积脑梗死(范围达到一个脑叶或全脑范围或以上);脑出血或脑梗塞复查CT或,MRI,出血或梗塞程度加重,与近期片对比超过15%以上。
(2)脊柱、脊髓疾病:X线检查诊断为脊柱骨折,脊柱长轴成角畸形、椎体粉碎性骨折压迫硬膜囊。
(3)呼吸系统气管、支气管异物液气胸,尤其是张力性气胸肺栓塞、肺梗死(4)循环系统心包填塞、纵膈摆动急性主动脉夹层动脉瘤(5)消化系统食道异物消化道穿孔、急性肠梗阻急性胆道梗阻急性出血坏死性胰腺炎肝脾胰肾等腹腔脏器出血(6)颌面五官急症眼眶内异物眼眶及内容物破裂、骨折颌面部、颅骨底骨折(7)超声波发现急诊外伤见腹腔积液,疑似肝脏、脾脏或肾脏等内脏器官破裂出血的危重病人 ?急性胆囊炎考虑胆囊化脓并急性穿孔的患者考虑急性坏死性胰腺炎怀疑宫外孕破裂并腹腔内出血晚期妊娠出现羊水过少并胎儿呼吸、心率过快心脏普大并合并急性心衰大面积心肌坏死大量心包积液合并心包填塞检验“急危值”报告项目项目危急值血糖 ,2.2mmol/L ,22.2mmol/L血钾 ,2.8mmol/L ,6.2mmol/L血钙 ,1.75mmol/L ,3.5mmol/L胆红素 ,307mmol/L肌酐 ,530mmol/L尿素 ,35.7mmol/L淀粉酶 ,375iu/L血小板,50×109/L血红蛋白 ,50g/L PT(凝血酶原时间) ,30秒 APTT(活化部分凝血活酶时间) ,70秒PH ,7.25 ,7.55PCO2 ,20% ,70%PO2 ,45mmHgHCO3 ,10mmHg ,40mmHg 3、“危急值”报告程序和登记制度(1)门、急诊病人“危急值”报告程序门、急诊医生在诊疗过程中,如疑有可能存在“危急值”时,应详细记录患者的联系方式;在采取相关治疗措施前,应结合临床情况,并向上级医生或科主任报告,必要时与有关人员一起确认标本采取、送检等环节是否正常,以确定是否要重新复检。
医院危急值报告制度与流程附检睑〃危急值”报告范围进一步提高医疗质量,保障医疗安全,有效落实“危急值”报告工作,及时为临床提供准确诊断信息,特制定该制度与流程。
一、本制度与流程适用于各临床、医技科室(含门、急诊)。
二、“危急值”是指表明患者可能或正处于生命危险的边缘状态的某项检验(检查)结果值。
如果临床医生及时得到“危急值”信息,并采取相应救治措施,病员可获得最佳抢救治疗时机,可最大程度保障患者生命健康安全。
三、结合医院实际设定“危急值”项目并确定“危急值”报告界限值,包括检验科、放射科、特检科等科室相关检验(检查)项目。
四、各医技科室在为病员检验(检查)过程中,发现病人出现危急情况危及生命时,应立即通知相应科室医护人员并协助抢救。
五、各临床医技科室须建立《危急值接报登记本》,详细记录报告情况,并签全名。
六、“危急值”报告程序(流程)(一)医技科室工作人员发现“危急值”情况时,检查(验)者首先要确认仪器、设备和检查过程是否正常,操作是否正确,检查(检验)标本是否有错,检验项目、质控、定标、试剂是否正常,仪器传输是否有误。
(二)在确认检查(验)过程各环节无异常的情况下,需立即电话通知临床科室人员“危急值”结果,鉴于检验工作的特殊性,检验科经复核标本,复查结果与上次一致或误差在许可范围内,应在报告单上注明“已复查”标识,做好复核登记,并将临床标本保留备查,同时电话向临床科室了解患者病情及标本采集情况,如病情不符或标本采集有问题,应立即重新采集标本,再次检验。
(三)接获非书面危急值报告者应规范、完整、准确地记录患者识别信息、检查(验)结果和报告者的信息,复述确认无误后及时向经治或值班医生报告,并做好记录、签名、签时。
(四)主管医生或值班医生接获临床危急值后及时追踪与处置。
根据“危急值”报告结果,进行鉴别,如果与患者病情相符,应结合临床情况采取相应处理措施,遇抢救须报告上级医师或科主任,采取相应救治措施。
“危(wei)险值”报告项目及范围一、临床检验“危(wei)险值”项目及范围项目低值高值单位备注白细胞 2.5 30 109/L 静脉血、末梢血血小板50 -109/L 静脉血、末梢血血红蛋白50 200(新生儿 220) g/L 静脉血、末梢血血细胞比容15 60 % 静脉血、末梢血凝血酶原时间-45 S 静脉血活化部份凝血活酶时间-70 S 静脉血血糖 2.2 22.2 mmol/L 血清血钾 2.8(小儿 3.0) 6.2 (小儿 5.8) mmol/L 血清血钠120 160 mmol/L 血清血钙 1.75 3.5 mmol/L 血清胆红素-307.8 μmol/L血清AMY 淀粉酶->1000 U/L 血清PH 7.25 7.55动脉血-二、医学影像检查危(wei )险值危 急 值CT 发现脑内出血,出血量大于 30ml ,或者脑干、丘脑出血,和/或者浮现脑疝者CT 发现脑内新发大面积梗死,和/或者浮现脑疝者 CT 发现主肺动脉内栓子 CT 发现大范围心肌梗死者CT 发现严重主动脉夹层或者胸腹主动脉瘤有破裂危(wei )险 发现脏器多发严重挫裂伤、多发骨折、胸腹腔积血,脑疝病 种/系 统急性脑出血 急性脑梗死 急性肺栓塞 冠心病急性发作 主动脉夹层或者胸腹主动脉瘤严重外伤PCO2 20 -mmHg 动脉血 PO2 45-mmHg动脉血 血液细菌培养 阳性--静脉血 CK 肌酸激酶->2000 U/L 血清AST 谷草转氨酶->1000 U/L 血清 ALT 谷丙转氨酶->1000 U/L 血清 肌酐-300 μmol/L 血清 地高辛->2ng/ml血清大量气胸发现气胸,肺组织压缩 70%以上急腹症发现膈下游离气体肠梗阻、套叠、扭转对照剂实验过敏者患者蓦地浮现大汗淋漓、脉搏细数,肢体湿冷,血压下降脊柱、脊髓疾病脊柱骨折,脊柱长轴成角畸形、椎体粉碎性骨折压迫硬膜囊1、严重的颅内血肿、挫裂伤、蛛网膜下腔出血的急性期2、硬膜下/外血肿急性期3、脑疝、急性脑积水中枢神经系统4、颅脑 CT 或者 MRI 扫描诊断为颅内急性大面积脑梗死(范围达到一个脑叶或者全脑干范围或者以上)脑出血或者脑梗塞复查 CT 或者 MRI,出血或者梗塞程度加重,与近期片对照超过15%以上1、气管、支气管异物呼吸系统2、张力性气胸3、主肺动脉栓塞、大面积肺梗死1、心包填塞、纵隔摆动循环系统2、急性主动脉夹层动脉瘤3、急性肺水肿三、电生理检查“危(wei )险值”项目及范围(一)常规心电图“危(wei )险值”报告范围1. 首次发现疑似急性心肌梗死的心电图改变。
危急值报告制度及危急值数值
危急值报告制度是指医疗机构为了保障患者生命安全,提高诊疗质量,建立的一种特殊医学检查结果的报告及通知机制。
它是在临床实践中,为了及时发现、分析、处理使患者生命安全受到严重威胁的情况而设立的。
危急值通常包括以下内容:
1. 生命体征指标:如心率、呼吸频率、血压、体温等,当这些指标超过设定的危急值范围时,会被认定为危急值。
2. 实验室检查结果:如血常规、血糖、血脂、肝肾功能、电解质等各项实验室检查指标,当这些指标超过设定的危急值范围时,会被认定为危急值。
3. 影像学检查结果:如X线、CT、MRI等,当发现严重异常,可能威胁患者生命安全或导致严重后果时,会被认定为危急值。
危急值报告制度的操作步骤通常包括以下内容:
1. 检查结果出现危急值时,医务人员应立即通知相关医生或科室负责人。
2. 接收到危急值通知后,医生应立即采取相应的行动,包括评估患者病情、制定治疗方案等。
3. 医生应记录危急值通知的内容、采取的行动及其结果,并在病历中进行相应的记录。
4. 医疗机构应建立起相关的危急值处理流程、责任分工及监督机制,确保危急值的及时传达、处理和跟踪反馈。
危急值的具体数值范围会根据不同医疗机构、不同检查项目以及各个专业领域的标准而有所不同。
通常,医疗机构会根据相关的临床指南、专业标准制定危急值范围,以确保及时发现、处理可能威胁患者生命安全的异常情况。
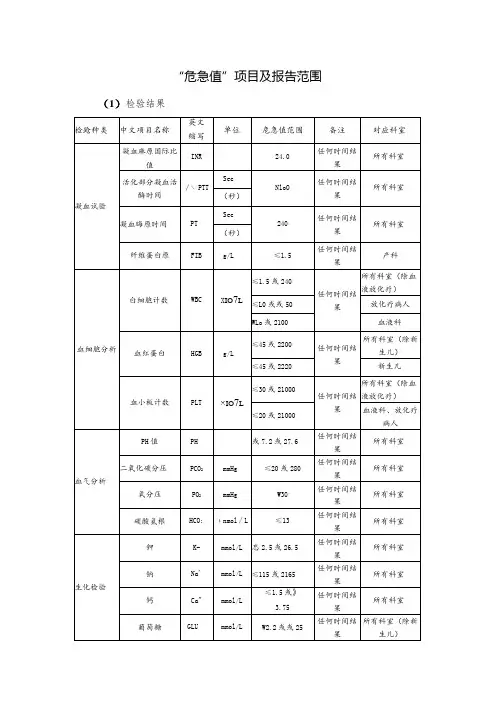
危急值项目及报告范围(附件1)
一、检验科
警戒低值警戒高值血清肌酐(Cr)654umol/L 血尿素(BUN)28mmol/L
血尿酸(UA)750umol/L 血淀粉酶(AMS)300U/L
尿淀粉酶(UAMY)800U/L
总胆红素(TBIL)(新生儿)340umol/L 乳酸脱氢酶(LDH)1000U/L
磷酸肌酸激酶(CK) 1000U/L
磷酸肌酸激酶同工酶(CKMB) 200U/L
脂肪酶700U/L
血葡萄糖(GLu)女性及婴儿 2. 2mmol/L 22.2mmol/L 男性 2.7mmo/L 22.2mmol/L
新生儿 1.7mmol/L 16.6mmol/L 血清钾(K) 2. 5mmol/L 6.0mmol/L 血清钠(Na) 120mmol/L 160mmol/L 血清氯(CL) 75mmol/L 120mmol/L 血清钙(Ca) 1.5mmol/L 3. 5mmol/L
血清磷(P) 0. 3mmol/L 2.5mmol/L 血清镁(Mg) 0.5mmol/L 3.0mmol/L 血红蛋白(HGB)成人50g/L 200g/L
新生儿95g/L 223g/L
白细胞(WBC)血液病、放化疗患者0.5*10⁹/L 40*10⁹/L
其他患者 2.5*10⁹/L 40*10⁹/L 血小板(PLT)血液病、放化疗患者10*10⁹/L 1000*10⁹/L 其他患者50*10⁹/L 1000*10⁹/L 凝血酶原时间(PT)20秒
INR(抗凝治疗者) 3.5秒
部分凝血酶原活动时间(APTT)48秒
二、心电图室
1、心脏停搏;
2、急性心肌梗死;
3、致命性心律失常:
①心室扑动、颤动;
②室性心动过速;
③多源性、RonT型室性早搏(室性期前收缩的R波落在前一心搏的T波上);
④频发室性早搏并Q-T 间期延长;
⑤预激综合征伴快速心室率心房颤动;
⑥心室率大于180次/分的心动过速;
⑦二度Ⅱ型及二度Ⅱ型以上的房室传导阻滞;
⑧心室率小于40次/分的心动过缓;
⑨大于3秒的停搏;
⑩低钾u波增高。
三、彩超室
1、急诊外伤见腹腔积液,疑似肝脏、脾脏或肾脏等内脏器官破裂出血的危重病人;
2、急性胆囊炎考虑胆囊化脓并急性穿孔的患者;
3、考虑急性坏死性胰腺炎;
4、怀疑宫外孕破裂并腹腔内出血;
5、晚期妊娠出现羊水过少≦4cm,合并胎儿呼吸、心率过快(>160bpm)或过慢(<120bpm);
6、胎心消失;
7、完全性前置胎盘并出血;
8、混合性胎盘早剥;
9、心脏普大并合并急性心衰;
10、大面积心肌坏死;
11、大量心包积液前壁前厚度≧3cm,合并心包填塞;
12、主动脉夹层动脉瘤。
四、CT室
1、严重的颅内血肿、挫裂伤、蛛网膜下腔出血的急性期;
2、硬膜下/外血肿急性期,出血量≥30ml;
3、脑疝、中线结构移位超过1cm、急性重度脑积水;
4、颅脑CT扫描诊断为颅内急性大面积脑梗死(范围达到一个脑叶或全脑干范围或以上);
5、脑出血或脑梗塞复查CT,出血或梗塞程度加重,与近期片对比超过15%以上;
6、耳源性脑脓肿;
7、液气胸、尤其是张力性气胸(复查患者除外);
8、肺栓塞及肺梗死;
9、主动脉夹层动脉瘤;
10、急性坏死性胰腺炎;
11、肝、胰、脾、肾等腹腔脏器出血;
12、眼眶内异物。
五、放射科
1、一侧肺不张;
2、气管、支气管异物;
3、肺压缩达50%以上液气胸,尤其是张力性气胸(复查患者除外);
4、急性肺水肿;
5、肺梗死、肺栓塞;
6、心包填塞、纵隔摆动;
7、急性主动脉夹层动脉瘤;
8、食道异物;
9、膈下游离气体;
10、X线检查诊断为脊柱外伤长轴成角畸形、椎体粉碎性骨折压迫硬膜囊、脊髓重度损伤;
11、多发肋骨骨折伴肺挫裂伤及(或)液气胸;
12、骨盆环骨折;
13、急性肠梗阻(包括肠套叠);
14、外伤性膈疝。