肾功能不全怎样选择抗菌药物
- 格式:docx
- 大小:7.30 KB
- 文档页数:2



肾功能不全时抗菌药物怎么用时间:2015-10-22 18:11:57肾脏是泌尿系统的一部分,通过生成尿液清除体内代谢产物及毒物;同时通过重吸收功能保留水份及其他有用物质以调节水、电解质、酸碱的平衡。
肾组织里面充塞了许多的小血管和小管组成了肾脏的基本单元(肾单位)。
每一枚肾脏大约有一百万个肾元。
肾元中的血管球为肾小球。
而与肾小球囊壁相连的U 型小细管称为肾小管。
除了血细胞及大分子的蛋白质不能通过血管壁,血浆中的葡萄糖、尿素、药物及代谢产物都可以经过肾小球滤过。
过滤后的原尿沿着肾小管流动,能将身体所需要的物质例如葡萄糖、水分及某些矿物盐,再吸收回入血。
当然,肾小管的功能还远不止这些,管壁的细胞可以分泌、排泄某些物质例如氢离子、钾离子和某些药物如青霉素。
过滤后的液体转换成尿液,经「肾工厂」纯化后排泄出体外。
肾功能不全对用药的影响1. 排泄药物在人体内的排泄途径很多,大多数的药物是通过肾脏排出体外的。
当肾功能不全时,肾小球和肾小管无法正常的工作,直接导致的结果是药物及其代谢产物的清除降低。
药物和毒素在体内的蓄积随着肾功能不全的严重程度而逐渐加重。
2. 吸收除了排泄,药物的吸收、代谢、分布也受到不同程度的影响。
肾功能不全的患者往往伴有胃肠功能紊乱、植物神经及内分泌紊乱,导致药物吸收减少。
3. 分布药物在体内的分布主要依赖于药物本身的理化性质,以及血浆的蛋白结合率。
肾功能不全时药物的蛋白结合率发生改变,主要体现在酸性药物的蛋白结合率下降。
且体内pH 的变化、低蛋白血症也会影响药物的分布。
肾功能不全如何应用抗菌药?因此我们在给肾功能不全的患者用药时,尤其是应用主要经肾脏排泄或有肾毒性的药物时,往往需要调整剂量以减少毒副作用。
下面我们总结了一些需要调整剂量的抗菌药物:表1:肾功能受损的成人患者抗菌药物剂量调整根据上表,我们可以总结出以下几种药物用法:1. 维持原量或减量使用大环内酯类、多西环素、某些青霉素类(例如氨苄西林、哌拉西林)和头孢菌素类中的头孢曲松、头孢哌酮当属此类。

慢性肾功能不全患者抗菌药物的合理应用大理市第一人民医院临床药学室:杨伟君时间:2019.12.26一、慢性肾功能不全慢性肾功能不全是指各种原发病或继发性慢性肾脏疾病导致进行性肾功能损害所出现的一系列症状和(或)代谢紊乱的临床综合征。
(一) 慢性肾功能不全对抗菌药物 PK/ PD 的影响表现为药物或其代谢产物经肾脏排泄减少,半衰期延长,导致血药浓度升高。
肾功能不全时药物由肾小管重吸收速率及吸收程度均降低,因水肿、血浆白蛋白降低使药物与蛋白的结合量减少,药物游离部分增多,影响血药浓度。
(二)、优化给药方案的推荐意见1.慢性肾功能不全时抗菌药物选择原则:肾功能不全时,需根据以下因素调整抗菌药物的剂量:(1)肾功能减退程度;(2)抗菌药物对肾毒性的大小;(3)药物的体内过程,即PK特点;(4)抗菌药物经血液透析或腹膜透析后可清除的程度。
主要经肾脏排泄的药物,其半衰期可因肾功能减退而延长,因此,半衰期可作为调整用药的重要依据。
但同一药物在不同患者的血半衰期差异较大,如有条件应进行血药浓度监测,进行个体化给药。
2、慢性肾功能不全时抗菌药物剂量调整原则 :(1)正常应用或剂量略减:包括主要经肝胆系统代谢或排泄的抗菌药物,如大环内酯类、青霉素类和头孢菌素类的部分品种(氨苄西林和头孢哌酮)、多数抗真菌药物、抗分枝杆菌的多数品种及利奈唑胺等。
(2)可选用,但剂量需适当减少:主要经肾脏排泄,药物本身并无肾毒性或仅有轻度肾毒性的抗菌药物,需按照肾功能减退程度调整给药方案,包括青霉素类、头孢菌素、碳青霉烯类的多数品种、左氧氟沙星及磺胺甲噁唑等。
(3) 应避免应用,确有指征使用时,需在监测治疗药物浓度的情况下减量应用:药物本身或其代谢产物主要经肾脏排出,且有较大毒性,包括氨基糖甙类、多黏菌素类及糖肽类等。
(4)不宜应用:包括四环素类(多西环素除外)、呋喃类及萘啶酸等,四环素可加重氮质血症,如有指征应用时需慎重考虑,并肾功能损害程度减量应用;呋喃妥因、萘啶酸:可在体内明显积集,产生神经系统毒性。

肾功能不全患者选择抗菌药物的考虑因素引言肾功能不全是指肾脏无法正常过滤体内废物和水分的疾病。
肾功能不全患者在需要使用抗菌药物时需要特别注意药物选择和剂量调整,以避免药物积累和不良反应的发生。
本文将介绍肾功能不全患者在选择抗菌药物时需要考虑的因素,并提供一些建议。
1. 肾功能不全的分类根据肾小球滤过率(glomerular filtration rate,GFR)的降低程度,肾功能不全可分为五个阶段:GFR≥90 mL/min(正常或高),GFR 60-89 mL/min(轻度),GFR 30-59 mL/min(中度),GFR 15-29 mL/min(重度),GFR <15 mL/min(末期)。
2. 药物的肾排泄和代谢大多数抗菌药物通过肾脏排泄。
肾功能不全患者肾小管排泄能力下降,药物在体内的半衰期延长,容易引起药物积累和不良反应。
因此,对于肾功能不全患者,合理调整抗菌药物的剂量和给药间隔至关重要。
3. 抗菌药物的选择3.1 波导抗生素的选择对于肾功能不全患者,首选的波导抗生素包括青霉素类、头孢菌素类和碳青霉烯类。
这些抗生素大多数经肾脏排泄,对肾脏的损害较小。
3.2 须谨慎使用的药物某些抗菌药物在肾功能不全患者中的使用应谨慎,包括氨基糖苷类抗生素、万古霉素、万古霉素类似物、喹诺酮类抗生素和替考拉宁等。
这些药物容易导致耐药性和肾脏损伤,需要根据患者具体情况权衡利弊进行使用。
4. 抗菌药物的剂量调整4.1 根据肾小球滤过率(GFR)调整剂量根据肾小球滤过率(GFR)的不同,抗菌药物的剂量需要进行相应调整。
一般来说,当GFR降低为正常的一半时,应该考虑降低剂量,降低50%;当GFR降低为正常的三分之一时,剂量应降低至原有剂量的30%;当GFR降低到末期肾功能不全时,应考虑进一步降低剂量。
4.2 给药间隔的调整给药间隔也需要根据患者的肾功能进行调整。
一般来说,肾功能不全患者的给药间隔要相对延长,以减少药物的积累和毒性。

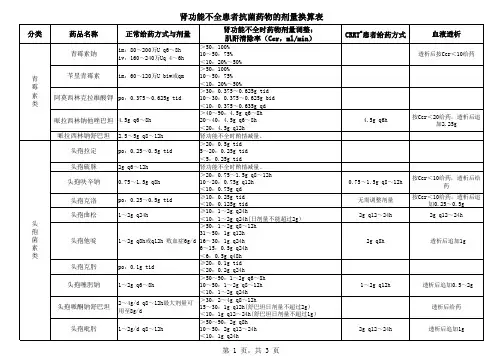

肾功能不全如何应用抗菌药物?肾脏是大部分抗菌药物及其代谢产物的主要排泄器官,在肾功能不全时容易导致这些药物在体内积聚以致发生毒性反应,尤其是肾毒性抗菌药物。
因此,肾功能不全病人应用抗菌药物时,不能按常量给予,必须根据肾功能损害程度调整给药方案。
1、肾功能不全时抗菌药物的选用原则:① 有明确指征时方可使用;② 选择肾毒性低的有效品种;③ 避免长时间应用有肾毒性的抗菌药物;④ 避免与其他肾毒性药物联合应用;⑤ 密切观察药物的临床疗效及毒性反应;⑥ 尽可能测定药物(特别是具有肾毒性的抗菌药)的血浆浓度,以调整用药剂量。
2、肾功能不全时抗菌药物的选择:选择抗菌药物可依据肾功能减退时药物在体内过程(吸收、分布、代谢、排泄)的改变以及对肾脏的毒性大小来决定,一般分为四组:⑴抗菌药物维持原剂量或略减:此类主要是在肝脏内代谢或主要自肝胆系统排泄的药物。
包括大环内酯类(红霉素、麦迪霉素、螺旋霉素等)、利福平、多西环素、林可霉素类等。
青霉素类中,氨苄西林、阿莫西林、哌拉西林、苯唑西林、氯唑西林、双氯西林等大部分经肝胆系统排泄,在肾功能不全时,半衰期延长不明显,可按原剂量给药或略减量。
新型头孢菌素一般均无肾毒性,而且与氨基糖苷类合用时也较少发生毒性作用,其中头孢哌酮、头孢曲松大部分经肝胆系统排泄;头孢噻肟主要在体内代谢,一般均能按原剂量给药,在肾功能中度以上损害时,仅需适当减量。
氯霉素、两性霉素B虽在肾功能减退时半衰期轻度延长,但因为两药具明显的血液系统毒性或肾毒性,宜减量应用。
如同时有肝功能不全时,更需严格控制使用。
⑵剂量需适当调整:此类药物包括青霉素和头孢菌素类的大多数品种,如青霉素、羧苄西林、阿洛西林、头孢唑啉、头孢噻吩、头孢氨苄、头孢拉定、头孢西林、头孢呋辛、头孢他啶、头孢唑肟等。
氟喹诺酮类药物虽无明显肾毒性,但因为主要经肾脏排泄,肾功能减退时,可在体内明显积聚,因此,肾功能不全时应根据情况适当调整剂量。
⑶剂量需显著减少:此类药物有明显肾毒性,且主要经肾脏排泄,包括氨基糖苷类、万古霉素、多黏菌素类。

肝肾功能不全患者抗菌药物的应用考试
肝肾功能不全患者抗菌药物的应用考试,需要掌握以下几个方面:
抗菌药物分类:了解各类抗菌药物的性质、特点、适应症和不良反应,如青霉素类、头孢菌素类、大环内酯类、氟喹诺酮类、磺胺类等。
肝肾功能不全患者抗菌药物的应用原则:肝肾功能不全患者应避免使用对肝肾功能有损害的抗菌药物,尽量选择对肝肾功能影响较小的药物。
同时,根据患者的肝肾功能情况,调整药物剂量和给药间隔。
各类抗菌药物在肝肾功能不全患者中的应用:了解各类抗菌药物在肝肾功能不全患者中的使用方法和注意事项,如青霉素类和头孢菌素类在肝功能减退患者中可正常使用,但需注意剂量调整;氟喹诺酮类药物在肾功能减退患者中需减量使用;磺胺类药物在肾功能减退患者中需避免使用等。
肝肾功能不全患者抗菌药物的剂量调整:根据患者的肝肾功能情况,调整抗菌药物的剂量和给药间隔,避免药物蓄积和毒性反应。
肝肾功能不全患者抗菌药物的监测:在治疗过程中,需密切监测患者的肝肾功能,及时发现并处理药物不良反应。
总之,肝肾功能不全患者抗菌药物的应用考试需要掌握抗菌药物的分类、应用原则、各类抗菌药物在肝肾功能不全患者中的应用、剂量调整和监测等方面的知识。
在实际临床工作中,应根据患者的具体病情,综合考虑各方面因素,合理选用抗菌药物。

肾功能不全时,4类抗菌药物如何调整?一文掌握!许多抗菌药物在人体内主要经肾脏排出,由于某些抗菌药物具有肾毒性,因此肾功能不全患者用药与肾功能正常者相比,需兼顾保证疗效和防止副作用两个方面。
在治疗感染导致的肾盂肾炎时,应用抗菌药更需要慎重。
那么临床上肾功能不全患者到底该如何使用抗生素呢?我们一起来复习一下吧!对于肾功能不全患者选用抗菌药物的原则是什么?抗菌药物的选择原则1.尽量避免使用肾毒性抗菌药物,确有应用指征时,严密监测肾功能情况。
2.根据感染的严重程度、病原菌种类及药敏试验结果等选用无肾毒性或肾毒性较低的抗菌药物。
3.根据肾功能轻、中、重度损害,每日剂量分别减为原正常剂量的1/3-1/2,1/2-1/5和1/5-1/10。
4.使用主要经肾排泄的药物,必须根据患者肾功能减退程度及抗菌药物在人体内清除途径,调整给药剂量及方法[1]。
如何选用抗菌药物?肾毒性抗菌药物,确有应用指征时,须调整给药方案。
根据感染的严重程度,病原菌种类及药敏试验结果等,选用肾毒性低的抗菌药物;根据患者肾功能减退程度,及抗菌药物在人体内代谢途径调整给药剂量及强度。
1青霉素类抗菌药物绝大部分青霉素类抗菌药物主要以原型和(或)代谢物形式经肾脏排泄,仅少量经胆汁排泄。
其中,肝功能正常者应用哌拉西林后,约10%~20%经胆汁排泄,而氯唑西林和苯唑西林约有10%经胆汁排泄,以上药物的胆汁排泄量均高于其他青霉素类抗菌药物。
总之,绝大部分青霉素类抗菌药物应用于轻、中度肾功能不全患者时,无需调整剂量,重度肾功能不全者需减少剂量和(或)延长给药时间间隔,见表1。
表1:青霉素类抗菌药剂量调整分类及具体药品2头孢菌素类抗菌药物绝大部分头孢菌素类抗菌药物主要以原型和(或)代谢物形式经肾脏排泄,少量经胆汁排泄。
其中,头孢哌酮几乎不在体内代谢,主要经胆汁排泄(胆汁中药物回收量≥40%),约25%经尿液排泄,严重肝功能不全或胆道梗阻者,尿液中排泄量可达90%。

抗菌药物在肾功能不全患者中的合理应用与调整一、引言抗菌药物在临床治疗中扮演着重要的角色,它们可以有效地消灭或抑制细菌、病毒和真菌等病原体,帮助患者恢复健康。
然而,在应用抗菌药物的过程中,我们必须考虑到患者的肾功能状态,因为肾脏是药物代谢的主要器官之一,肾功能不全患者往往对抗菌药物的代谢和排泄能力下降,从而增加药物在体内的浓度,容易导致药物的毒副作用。
因此,本文将探讨抗菌药物在肾功能不全患者中的合理应用与调整,旨在指导临床医生在治疗这类患者时更加科学有效。
二、肾功能不全的定义及分类肾功能不全是指肾脏滤过功能下降,导致尿液中代谢产物排泄减少的一种疾病。
根据肾小球滤过率(GFR)的大小,肾功能不全可分为急性肾损伤(AKI)和慢性肾病(CKD)两类。
其中,AKI指在短时间内发生的肾功能急剧下降,常常是由于急性肾小球肾炎、缺血性肾病等造成的;而CKD则是指肾功能逐渐下降,持续时间较长,常见原因有糖尿病肾病、高血压肾病等。
对于肾功能不全患者,由于肾脏代谢和排泄功能下降,抗菌药物在体内的半衰期延长,药物浓度容易积累,容易出现药物中毒和不良反应。
三、抗菌药物的分类及适应症根据药理学作用和药物靶点的不同,抗菌药物主要分为抗生素、抗病毒药物和抗真菌药物三大类。
1.抗生素抗生素是用于治疗细菌感染的药物,常用的抗生素包括青霉素、氨基糖苷类、大环内酯类等。
在肾功能不全患者中,应根据患者的GFR水平来调整抗生素的剂量和使用频率,以避免过度积累而导致中毒。
对于肾小球滤过率在30ml/min以下的CKD患者,应减少抗生素的剂量和延长用药间隔,避免药物毒副作用对肾脏的损害。
2.抗病毒药物抗病毒药物主要用于治疗病毒感染,常见的包括抗艾滋病病毒药物、抗乙肝病毒药物等。
在肾功能不全患者中,抗病毒药物的选择和使用需谨慎,尤其是那些通过肾脏代谢和排泄的药物,容易在体内积累,增加药物毒副作用的风险。
因此,对于肾功能不全患者,应根据肾功能调整抗病毒药物的剂量和用药频率,避免药物在体内的过度积累。
执业药师继续教育:生物制剂在肾功能不全患者中的抗感染药物应用策略1. 引言肾功能不全患者由于免疫功能低下,易发生各种感染,抗感染药物的应用是治疗的关键。
然而,由于肾脏对药物的代谢和排泄功能减退,导致药物在体内的浓度过高,容易产生药物中毒。
因此,在抗感染药物的选择上需要充分考虑患者的肾功能状况,合理调整药物剂量,以确保治疗效果的同时避免药物不良反应。
生物制剂作为一种新型的抗感染药物,其在肾功能不全患者中的应用逐渐受到重视。
本文将就生物制剂在肾功能不全患者中的抗感染药物应用策略进行探讨。
2. 生物制剂概述生物制剂是利用生物技术制备的新型药物,包括重组蛋白、抗体、疫苗、基因治疗药物等。
与传统化学药物相比,生物制剂具有高度的特异性、强效性和较少的副作用。
在肾功能不全患者中,生物制剂的应用具有以下优势:- 高度特异性:生物制剂作用于特定的靶点,可避免对正常组织的损伤,降低药物不良反应。
- 减少药物代谢:生物制剂在体内主要通过特定的生物学途径发挥作用,不受肾脏功能影响,可在肾功能不全患者中安全使用。
- 避免药物相互作用:生物制剂与其他药物相互作用较少,降低了药物不良反应的风险。
3. 生物制剂在肾功能不全患者中的抗感染药物应用策略肾功能不全患者抗感染药物的选择应遵循以下原则:1. 依据感染病原体选择敏感药物:根据病原学检查结果,选择针对特定病原体的生物制剂。
2. 考虑患者肾功能状况:对于肾功能不全患者,应选用主要通过肝脏代谢、肾脏排泄的生物制剂,避免药物在体内积聚导致中毒。
3. 合理调整药物剂量:根据患者肾功能损害程度,适当减少药物剂量,以避免药物过量。
4. 监测药物不良反应:密切观察患者在使用生物制剂过程中的不良反应,及时调整治疗方案。
5. 综合评估治疗效果:结合临床症状、实验室检查和影像学结果,全面评估抗感染治疗效果,必要时调整治疗策略。
4. 常见生物制剂在肾功能不全患者中的应用以下列举了几种常见生物制剂在肾功能不全患者中的应用:1. 重组人干扰素:用于治疗病毒性感染,如乙型肝炎、丙型肝炎等。
肝肾功能不全患者抗菌药物的应用考试肝肾功能不全患者在使用抗菌药物时需要特别谨慎,因为肝脏和肾脏是人体中重要的代谢和排泄机制,它们负责药物代谢和排除。
肝肾功能不全会影响抗菌药物的药代动力学(药物在体内的吸收、分布、代谢和排泄过程),因此需要根据患者具体情况进行个体化用药。
首先,对于肝肾功能不全患者,应尽量避免使用肝肾代谢和排泄依赖性较高的抗菌药物。
这些药物包括主要由肝脏代谢并通过肾脏排泄的药物,如青霉素类抗生素、大环内酯类抗生素、利福平等。
因为这些药物在肝肾功能不全时,药物代谢和排泄能力降低,容易导致药物积累和不良反应。
其次,选择抗菌药物时,应考虑药物的代谢途径和排泄途径。
对于肝肾功能不全患者,可以选择通过非肝肾途径代谢和排泄的抗菌药物。
例如,克拉霉素是一种在体内代谢产生无活性代谢产物,95%以上通过胆汁排泄的抗菌药物,适用于肝肾功能不全患者。
阿奇霉素则通过排除方式主要由肺泡巨噬细胞排泄,肝肾功能不全患者亦可选择应用。
此外,肝肾功能不全患者在使用抗菌药物时,还应注意剂量的调整。
肝肾功能不全会影响药物的代谢和排泄,导致药物在体内的半衰期延长,药物浓度升高,如果不调整剂量,容易引起药物中毒。
因此,医生应根据肝肾功能不全的程度和抗菌药物的特点,调整剂量以达到治疗效果并减少药物毒副作用。
此外,临床上还需要监测患者的生化指标,如肝功能和肾功能等。
这些指标可以反映肝肾功能的恢复程度,也可用来指导抗菌药物的使用。
定期监测这些指标有助于评估患者对药物的耐受性和药物的疗效。
总之,肝肾功能不全患者使用抗菌药物需要谨慎,应避免使用肝肾代谢和排泄依赖性较高的药物,并选择通过非肝肾途径代谢和排泄的药物。
在用药过程中,需要根据患者具体情况进行个体化用药,并监测患者的生化指标。
通过合理用药,可以达到抗菌治疗的效果,并减少药物的不良反应。
执业药师继续教育:关于生物制剂和肾功能不全患者抗感染药物的临床应用答案背景信息在生物制剂的临床应用中,对于肾功能不全患者的抗感染药物使用存在一定的挑战。
肾功能不全可能导致药物的代谢和排泄受损,增加药物的毒副作用和药物浓度的积累。
因此,在给予生物制剂治疗的肾功能不全患者中,选择合适的抗感染药物至关重要。
临床应用策略1. 评估肾功能:在给予生物制剂治疗之前,应对患者的肾功能进行评估。
常用的评估指标包括肌酐清除率(CrCl)和血清肌酐水平。
这些指标可以帮助判断患者的肾功能是否正常,从而指导药物的选择和剂量调整。
评估肾功能:在给予生物制剂治疗之前,应对患者的肾功能进行评估。
常用的评估指标包括肌酐清除率(CrCl)和血清肌酐水平。
这些指标可以帮助判断患者的肾功能是否正常,从而指导药物的选择和剂量调整。
2. 选择适当的抗感染药物:在肾功能不全患者中,选择抗感染药物时应考虑药物的代谢途径和排泄途径。
药物的代谢途径主要通过肝脏进行,而排泄途径主要通过肾脏进行。
因此,对于肾功能不全患者,应选择那些具有非肾脏排泄途径的药物。
同时,还应根据药物的药代动力学特性,调整药物的剂量和给药频率,以避免药物积累和毒副作用的发生。
选择适当的抗感染药物:在肾功能不全患者中,选择抗感染药物时应考虑药物的代谢途径和排泄途径。
药物的代谢途径主要通过肝脏进行,而排泄途径主要通过肾脏进行。
因此,对于肾功能不全患者,应选择那些具有非肾脏排泄途径的药物。
同时,还应根据药物的药代动力学特性,调整药物的剂量和给药频率,以避免药物积累和毒副作用的发生。
3. 定期监测药物浓度和药效:在给予抗感染药物治疗的过程中,应定期监测药物的血药浓度和治疗效果。
这有助于评估药物的疗效和安全性,并及时调整药物的剂量和给药策略。
定期监测药物浓度和药效:在给予抗感染药物治疗的过程中,应定期监测药物的血药浓度和治疗效果。
这有助于评估药物的疗效和安全性,并及时调整药物的剂量和给药策略。
、肾功能不全时抗菌药物的选用原则
①有明确指征时方可使用;
②根据感染的严重程度、病原菌种类及药敏试验结果等选用无肾毒性或肾毒性低的有效品种;
③避免长时间应用有肾毒性的抗菌药物;
④避免与其他肾毒性药物联合应用;
⑤密切观察药物的临床疗效及毒性反应;
⑥尽可能测定药物(特别是具有肾毒性的抗菌药)的血浆药物浓度,以调整用药剂量。
二、肾功能不全时抗菌药物的选择
选择抗菌药物可依据肾功能减退时药物在体内过程(吸收、分布、代谢、排泄)的改变以及对肾脏的毒性大小来决定,一般分为四组:
①可应用:按原治疗量或略减:
此类抗菌药物主要是由肝胆系统排泄或由肝脏代谢,或经肾脏和肝胆系统同时
(双通道)排泄。
包括大环内酯类(红霉素、罗红霉素、阿奇霉素等);多西环素;克林霉素;阿莫西林/克拉维酸钾、哌拉西林/舒巴坦;头抱曲松、头抱哌酮/ 舒巴坦;硝基咪唑类(甲硝唑、替硝唑、奥硝唑);夫西地酸、利奈唑胺等。
②可应用:治疗剂量需适当调整:
此类抗菌药物主要经肾脏排泄,药物本身并无肾毒性,或仅有轻度肾毒性。
包括青霉素和头抱菌素类的大多数品种,如青霉素、头抱唑啉、头抱氨苄、头抱拉定、头抱呋辛、头抱他啶、头抱地尼、头抱泊肟、头抱吡肟等;氨曲南;头抱西丁;亚胺培南/西司他丁、美罗培南;氟康唑;左氧氟沙星、环丙沙星、莫西沙星等。
③尽量避免使用:确有应用指征者调整给药方案(慎用):
此类抗菌药物有明显肾毒性,且主要经肾脏排泄,在肾功能不全时,其体内积聚明显增加,如确有指征使用该类药物时,需进行治疗药物监测(TMD ),调整
治疗方案,达到个体化给药;也可按照肾功能减退程度(以内生肌酐清除率为准)减量给药,疗程中需严密监测患者肾功能。
包括磺苄西林;头抱替唑;氨基糖苷类,如庆大霉素、依替米星等;万古霉素、去甲万古霉素等。
④肾功能损害者忌用:
此组包括四环素类(多西环素除外),呋喃妥因、特比萘芬、头抱噻啶等。
四环素、土霉素的应用可加重氮融血症;呋喃类和萘啶酸可在体内明显积聚,导致神经系统毒性反应。
三、肾功能不全者给药方案的调整
当肾功能不全者必须使用主要经肾脏排泄并具有明显的肾毒性药物时,应按肾功能损害
程度严格调整剂量,有条件的可作血药浓度监测,实现个体化给药。
剂量调整通常以减量法、延长给药间隔和两者结合三种方式调整给药方案。
减量法即将每次剂量减少,而用药间隔不变,该法的血药浓度波动幅度较小。
延长给药间隔即每次给药剂量不变,但间隔延长,血药浓度波动大,可能影响疗效。
来源:医学之声。