肾功能与抗菌药物
- 格式:doc
- 大小:22.00 KB
- 文档页数:2


肾功能不全患者应用抗菌药物的剂量调整分析摘要:目的:分析肾功能不全患者应用抗菌药物的剂量调整情况,为临床选用抗菌药物提供参考。
方法:将本院2019年1月至2020年5月肾病风湿免疫科接治的肾功能不全患者的数据进行整理,回顾并分析其使用抗菌药物的具体情况,共100例。
结果:本次实验共调查100例患者,其中共70例需要剂量调整,占比62.50%,已调整的占需调整的30.00%(21/70)。
结论:在对肾功能不全患者进行抗菌药物的应用时,应按照其个人情况以及病情发展变化进行合理用药,制定针对性用药方案,才能保证患者的用药安全,而莫西沙星、阿奇霉素和头孢曲松在应用时不需要调整剂量,所以可以作为首选药物。
关键词:肾功能不全;抗菌药物;剂量调整肾功能不全又被称为肾功能衰竭,由于各种因素导致的肾脏肾小球排泄功能异常,所以临床中主要以肌酐高于正常值上限和肾小球滤过率低于正常值下限,因为肾小球被严重损坏,所以机体在代谢废物的排泄能力降低,导致酸碱、水电解质平衡失调,是一种临床综合征后群[1]。
主要分为慢性肾功能不全和急性肾功能不全,因为此时患者各个器官已经有所损伤,所以在用药后,药物的吸收、体内的分布、代谢等都会发生变化,所以在选择药物时需要更加谨慎[2]。
现阶段,大部分抗菌药物进入人体后都需要通过肾脏排出,因此对于肾功能减弱的患者,需要按照其体内的肌酐清除率来合理选择药物剂量[3]。
本次研究2019年1月至2020年5月肾病风湿免疫科接治肾功能不全患者的数据进行整理,回顾并分析其使用抗菌药物的具体情况,分析肾功能不全患者应用抗菌药物的剂量调整情况,为临床选用抗菌药物提供参考,整理汇报如下。
1一般资料与方法1.1一般资料将本院2019年1月至2020年5月肾病风湿免疫科接治的肾功能不全患者的数据进行整理,回顾并分析其使用抗菌药物的具体情况,共100例。
其中包含53例女性患者,占比53.00%,其余47例均为男性患者占比47.00%,年龄最大的患者80岁,年龄最小的患者59岁,平均年龄(71.4±7.8)岁。

慢性肾功能不全患者抗菌药物的合理应用大理市第一人民医院临床药学室:杨伟君时间:2019.12.26一、慢性肾功能不全慢性肾功能不全是指各种原发病或继发性慢性肾脏疾病导致进行性肾功能损害所出现的一系列症状和(或)代谢紊乱的临床综合征。
(一) 慢性肾功能不全对抗菌药物 PK/ PD 的影响表现为药物或其代谢产物经肾脏排泄减少,半衰期延长,导致血药浓度升高。
肾功能不全时药物由肾小管重吸收速率及吸收程度均降低,因水肿、血浆白蛋白降低使药物与蛋白的结合量减少,药物游离部分增多,影响血药浓度。
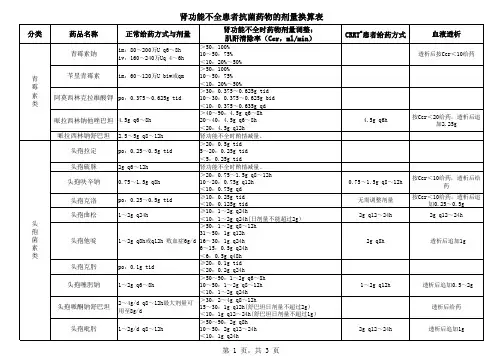
(二)、优化给药方案的推荐意见1.慢性肾功能不全时抗菌药物选择原则:肾功能不全时,需根据以下因素调整抗菌药物的剂量:(1)肾功能减退程度;(2)抗菌药物对肾毒性的大小;(3)药物的体内过程,即PK特点;(4)抗菌药物经血液透析或腹膜透析后可清除的程度。
主要经肾脏排泄的药物,其半衰期可因肾功能减退而延长,因此,半衰期可作为调整用药的重要依据。
但同一药物在不同患者的血半衰期差异较大,如有条件应进行血药浓度监测,进行个体化给药。
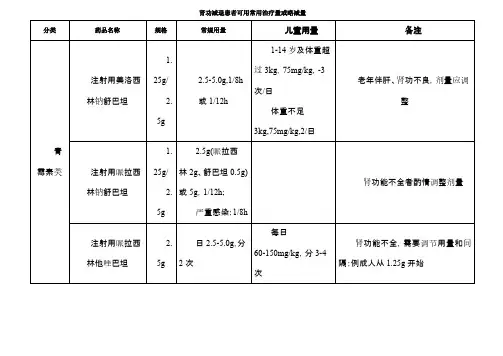
2、慢性肾功能不全时抗菌药物剂量调整原则 :(1)正常应用或剂量略减:包括主要经肝胆系统代谢或排泄的抗菌药物,如大环内酯类、青霉素类和头孢菌素类的部分品种(氨苄西林和头孢哌酮)、多数抗真菌药物、抗分枝杆菌的多数品种及利奈唑胺等。
(2)可选用,但剂量需适当减少:主要经肾脏排泄,药物本身并无肾毒性或仅有轻度肾毒性的抗菌药物,需按照肾功能减退程度调整给药方案,包括青霉素类、头孢菌素、碳青霉烯类的多数品种、左氧氟沙星及磺胺甲噁唑等。
(3) 应避免应用,确有指征使用时,需在监测治疗药物浓度的情况下减量应用:药物本身或其代谢产物主要经肾脏排出,且有较大毒性,包括氨基糖甙类、多黏菌素类及糖肽类等。
(4)不宜应用:包括四环素类(多西环素除外)、呋喃类及萘啶酸等,四环素可加重氮质血症,如有指征应用时需慎重考虑,并肾功能损害程度减量应用;呋喃妥因、萘啶酸:可在体内明显积集,产生神经系统毒性。



肾功能不全时抗菌药物怎么用世界卫生组织最新数据显示,40岁以上的人,慢性肾脏病患病率约为7%~10%,不亚于糖尿病和高血压发病率,成为威胁全世界的主要疾病之一。
慢性肾脏病发病还呈现出年轻化趋势,20~30岁的透析患者越来越多,年龄最小的甚至不到10岁。
是时候保护肾脏了,一起来关注我们的“爱肾天地”吧!慢病/爱肾保肝正确认识肾脏功能肾脏是泌尿系统的一部分,通过生成尿液清除体内代谢产物及毒物;同时通过重吸收功能保留水分及其他有用物质以调节水、电解质、酸碱的平衡。
肾组织里面充塞了许多的小血管和小管组成了肾脏的基本单元(肾单位),每一枚肾脏大约有一百万个肾单位。
肾单位中的血管球为肾小球。
而与肾小球囊壁相连的U 型小细管称为肾小管。
除了血细胞及大分子的蛋白质不能通过血管壁,血浆中的葡萄糖、尿素、药物及代谢产物都可以经过肾小球滤过。
过滤后的原尿沿着肾小管流动,能将身体所需要的物质例如葡萄糖、水分及某些矿物盐,再吸收回入血。
当然,肾小管的功能还远不止这些,管壁的细胞可以分泌、排泄某些物质例如氢离子、钾离子和某些药物如青霉素。
过滤后的液体转换成尿液,经“肾工厂”纯化后排泄出体外。
肾功能不全对用药的影响排泄药物在人体内的排泄途径很多,大多数的药物是通过肾脏排出体外的。
当肾功能不全时,肾小球和肾小管无法正常的工作,直接导致的结果是药物及其代谢产物的清除降低。
药物和毒素在体内的蓄积随着肾功能不全的严重程度而逐渐加重。
吸收除了排泄,药物的吸收、代谢、分布也受到不同程度的影响。
肾功能不全的患者往往伴有胃肠功能紊乱、植物神经及内分泌紊乱,导致药物吸收减少。
分布药物在体内的分布主要依赖于药物本身的理化性质,以及血浆的蛋白结合率。
肾功能不全时药物的蛋白结合率发生改变,主要体现在酸性药物的蛋白结合率下降。
且体内pH 的变化、低蛋白血症也会影响药物的分布。
肾功能不全如何应用抗菌药在给肾功能不全的患者用药时,尤其是应用主要经肾脏排泄或有肾毒性的药物时,往往需要调整剂量以减少毒副作用。

抗菌药物在肾功能不全患者中的合理应用与调整一、引言抗菌药物在临床治疗中扮演着重要的角色,它们可以有效地消灭或抑制细菌、病毒和真菌等病原体,帮助患者恢复健康。
然而,在应用抗菌药物的过程中,我们必须考虑到患者的肾功能状态,因为肾脏是药物代谢的主要器官之一,肾功能不全患者往往对抗菌药物的代谢和排泄能力下降,从而增加药物在体内的浓度,容易导致药物的毒副作用。
因此,本文将探讨抗菌药物在肾功能不全患者中的合理应用与调整,旨在指导临床医生在治疗这类患者时更加科学有效。
二、肾功能不全的定义及分类肾功能不全是指肾脏滤过功能下降,导致尿液中代谢产物排泄减少的一种疾病。
根据肾小球滤过率(GFR)的大小,肾功能不全可分为急性肾损伤(AKI)和慢性肾病(CKD)两类。
其中,AKI指在短时间内发生的肾功能急剧下降,常常是由于急性肾小球肾炎、缺血性肾病等造成的;而CKD则是指肾功能逐渐下降,持续时间较长,常见原因有糖尿病肾病、高血压肾病等。
对于肾功能不全患者,由于肾脏代谢和排泄功能下降,抗菌药物在体内的半衰期延长,药物浓度容易积累,容易出现药物中毒和不良反应。
三、抗菌药物的分类及适应症根据药理学作用和药物靶点的不同,抗菌药物主要分为抗生素、抗病毒药物和抗真菌药物三大类。
1.抗生素抗生素是用于治疗细菌感染的药物,常用的抗生素包括青霉素、氨基糖苷类、大环内酯类等。
在肾功能不全患者中,应根据患者的GFR水平来调整抗生素的剂量和使用频率,以避免过度积累而导致中毒。
对于肾小球滤过率在30ml/min以下的CKD患者,应减少抗生素的剂量和延长用药间隔,避免药物毒副作用对肾脏的损害。
2.抗病毒药物抗病毒药物主要用于治疗病毒感染,常见的包括抗艾滋病病毒药物、抗乙肝病毒药物等。
在肾功能不全患者中,抗病毒药物的选择和使用需谨慎,尤其是那些通过肾脏代谢和排泄的药物,容易在体内积累,增加药物毒副作用的风险。
因此,对于肾功能不全患者,应根据肾功能调整抗病毒药物的剂量和用药频率,避免药物在体内的过度积累。

肝、肾功能减退时应用抗菌药物需要注意的问题患者肾功能有轻度减退时,磺胺药、氨基糖苷类抗生素、四环素、土霉素、多黏菌素B及多黏菌素E、万古霉素等在血中的半衰期有明显延长;中度或高度减退时则青霉素类、头孢菌素类的血半衰期也延长;而氯霉素、红霉素、利福平、两性霉素B等的半衰期在肾功能减退时,其延长并不显著。
青霉素类和头孢菌素类(头孢噻啶除外)由于毒性低微,因此在肾功能减退时可以不减量或不将给药间期延长(也可稍减量及延长给药间期),但因临床所用时大多系钠盐或钾盐,故要密切注意电解质平衡。
氨苄西林在血中浓度增高时,其皮疹发生率将增多。
磺胺药在肾功能减退时不仅其半衰期有明显延长,且易导致血尿、结晶尿,并可使肾脏损害加重,故在肾功能中度或重度损害时不宜采用,而在肾功能轻度减退时,其应用也要特别审慎,应与碳酸氢钠合用,同时多喝水以利药物的排出。
氨基糖苷抗生素、多黏菌素B及多黏菌素E、万古霉素等在应用普通剂量时即可对肾脏产生损害,且其半衰期在肾功能减退时均有明显延长,自2~6小时延长至2~10天不等。
由于药物在体内吸收和分布的个体差异很大,而多次测定血清中的药物浓度不仅不易做到,也不易做得正确,因此当肾功能有中度或高度减退时,最好不用这些抗生素。
必须采用氨基糖苷类抗生素如卡那霉素、庆大霉素等,则须按肾功能情况延长给药间隔时间,内生肌酐清除率和血尿素氮均有重要参考价值。
肾功能轻度减退时,卡那霉素和庆大霉素的给药间期宜白8小时延长为12~24小时,中度减退时延长为24~48小时,重度减退时延长至48~72小时。
首次冲击量可给原量或倍量,卡那霉素为0.5~1.0 g,庆大霉素为80~160 mg。
以后每次卡那霉素为0.5g,庆大霉素为80 mg(均系成人量,肌注或静滴)。
也可将每日用量减少,肾功能轻度、中度和重度减退时各给正常量的1/2~2/3、1/2~1/5和1/10~1/5,均2次/d。
万古霉素几乎全部由肾脏排出,正常半衰期为2~10小时,肾功能高度减退时可延长为6~10天。
◇综述与讲座◇摘要重症监护患者(ICU )肾功能亢进(aug-mented renal clearance ,ARC )发生率高,且由于此类患者常合并感染,ARC 的发生会使其对抗菌药物的清除率显著增加,导致常规剂量不易达到有效治疗浓度,影响患者抗感染治疗效果及预后。
由此可见,为ARC 的ICU 患者制定合理给药方案非常重要。
遗憾的是,国内鲜有针对此类患者抗菌药物给药方案调整策略的报道。
因此,为了使医务人员对针对此类患者进行抗菌药物剂量调整时有据可依,本文对国内外文献进行综述,以供临床参考。
关键词肾功能亢进;抗菌药物;重症监护患者;调整策略中图分类号:R941.42+7文献标志码:A文章编号:1009-2501(2023)05-0561-11doi :10.12092/j.issn.1009-2501.2023.05.011尽管肾功能亢进(augmented renal clear-ance ,ARC )的现象可能早在我们认识之前就已经存在,但直到2010年,Andrew A.Udy 的研究小组才提出将ARC 作为一个独立的医学概念[1]。
ARC 指严重感染、创伤以及烧伤等患者中出现的对包括药物在内的溶质肾清除明显增加的现象,其是导致标准剂量下抗菌药物用药剂量不足的首要原因之一。
目前认为内生肌酐清除率≥130mL/min/1.73m 2即可诊断为ARC ,其发生率为30%~85%[2-3]。
研究表明,抗菌药物的清除率会随着肌酐清除率的增大而增大[4-5],严重影响ICU 患者的药效与预后[6]。
因此,及时调整此类患者给药方案极为重要。
为了使医务人员针对此类患者进行剂量调整时有据可依,笔者对国内外文献进行综述,以供临床参考。
1ARC 对ICU 患者的抗菌药物PK/PD 的影响抗菌药物良好的疗效建立在抗菌药物的PK/PD 靶值维持在一定水平之上,降低PK/PD 靶值的因素均会导致抗菌药物疗效降低。
ARC 患者肾清除功能增加,使抗菌药物清除率增大、半衰期(t 1/2)缩短[7]、药物谷浓度[8]和AUC [9]降低,最终导致PK/PD 靶值达标概率降低。
肾脏有三大基本功能:
(1)生成尿液、排泄代谢产物。
机体在新陈代谢过程中产生多种废物,绝大部分废物通过肾小球血滤过、肾小管的分泌,随尿液排出体外。
(2)维持体液平衡及体内酸碱平衡。
肾脏通过肾小球的滤过,肾小管的重吸收及分泌功能,排出体内多余的水分,调节酸碱平衡,维持内环境的稳定。
(3)内分泌功能。
①分泌肾素、前列腺素、激肽。
通过肾素—血管紧张素—醛固酮系统,和激肽—缓激肽—前列腺素系
患者肾功能减退时,如果应用对肾有毒性的抗菌药物,可就是雪上加霜了。
选择抗菌药物时,可选择主要由肝胆系统或肝脏代谢或虽主要经肾排泄,但药物本身并无肾毒性的药物。
如果病情确实需要使用有肾毒性的抗菌药物,必须调整给药方案:需进行血药浓度监测,或按内生肌酐清除率(也可自血肌酐值计算获得)调整给药剂量或给药间期。
并在疗程中严密监测患者肾功能。
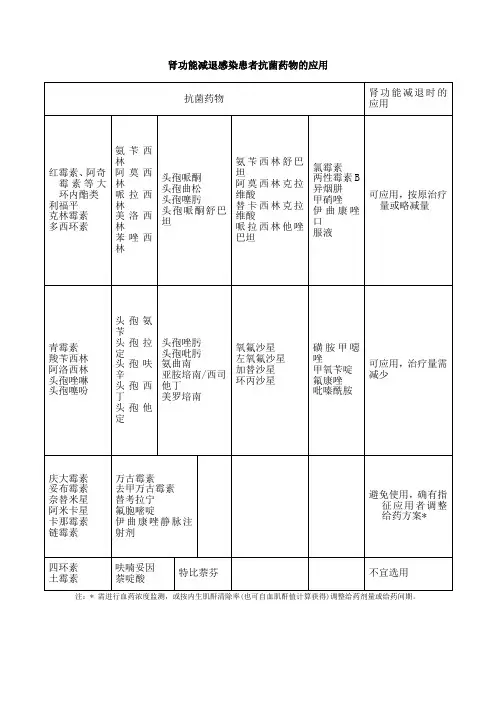
依据卫生部颁布的《抗菌药物临床应用指导原则》,在肾功能减退时,可应用,按原治疗量或略减量的抗菌药物有:红霉素、阿奇霉素等大环内酯类、利福平、克林霉素、多西环素、氨苄西林、阿莫西林、哌拉西林、美洛西林、苯唑西林、头孢哌酮、头孢曲松、头孢噻肟、头孢哌酮/舒巴坦、氨苄西林/舒巴坦、阿膜西林/克拉维酸、替卡西林/克拉维酸、哌拉西林/三唑巴坦、氯霉素、两性霉素B、异烟肼、甲硝唑、伊曲康唑口服剂。
可应用,治疗量需减少的有:青霉素、羧苄西林、阿洛西林、头孢唑啉、头孢噻吩、头孢氨苄、头孢拉定、头孢呋辛、头孢西丁、头孢他定、头孢唑肟、头孢比肟、氨曲南、亚胺培南/西司他丁、美罗培南、氧氟沙星、左氧氟沙星、加替沙星、环丙沙星、新诺明、甲氧苄定、氟康唑、吡嗪酰胺。
避免使用,确有指征应用者调整给药方案的有:庆大霉素、妥布霉素、奈替米星、阿米卡星、卡那霉素、链霉素、万古霉素、去甲万古霉素、替考拉宁、氟胞嘧啶、伊曲康唑静脉注射液。
不宜选用的有:四环素、土霉素、呋喃妥因、萘啶酸、特比萘芬。
(江春)
医药经济报2006年第三终端周刊第37期
什么情况容易发生肾功能减退:
1.肾脏疾病(例子多囊肾:这是一种先天性疾病,一般为双侧多囊肾,患者肾脏出现囊性肿块,随着病情发展,肿块逐渐增大,压迫肾组织萎缩最终导致肾功能出现减退)
2.糖尿病(糖尿病肾病:糖尿病并发症之一发病的可能遗传易感性糖脂代谢紊乱肾小球血流动力学改变等因素)
3.高龄(老年人出现生理性功能减退)
4.高血压(高血压肾病肾脏本身就是一个由毛细血管围绕而成的器官。
用于过滤体内毒素,同时防
止蛋白,血细胞等物质漏出血管。
高血压使得血管内血液压力增高,可使得蛋白漏出,蛋白一旦漏出会对肾脏的滤网系统造成破坏,造成恶性循环。
时间长久造成的破坏难以逆转,肾脏会代偿增大,直至提前衰竭。
)
5.药物性致肾功能不全(一些抗菌药)
6.外科手术(败血症、急性腹膜炎、胆道感染、大的创伤、烧伤及各种类型外科大手术,都有可能出现休克、低血容量,导致肾缺血。
肾血灌注量减少,肾小球滤过率降低,肾小管内压低于正常,流经肾小管的原尿减少,流速降低,尿素氮、水及钠的重吸收相对增加,从而出现血尿素氮升高、尿量减少;严重者出现急性肾功能衰竭。
)
对多位肾功能不全病人的调查中发现,肾毒性药物运用不当对肾脏的长期损害,积累高达一定程度后出现肾功能不全。
那也是导致肾功能不全原因的重要因素,比如说止痛片,止痛片中含有非那西丁,长期的服用不断损伤肾脏,引起慢性间质性肾炎,继而发展到肾功能不全;除此之外像庆大霉素等药物运用不当也是引起肾功能不全原因的关键。