炎性脱髓鞘病的MRI多样性
- 格式:ppt
- 大小:19.32 MB
- 文档页数:13

中国慢性炎性脱髓鞘性多发性神经根神经病诊治指南(2019完整版)慢性炎性脱髓鞘性多发性神经根神经病(chronic inflammatory demyelinating polyradiculoneuropathy,CIDP)是一类由免疫介导的运动感觉周围神经病,其病程呈慢性进展或缓解复发,多伴有脑脊液蛋白-细胞分离,电生理表现为周围神经传导速度减慢、传导阻滞及异常波形离散,病理显示有髓纤维多灶性脱髓鞘、神经内膜水肿、炎细胞浸润等特点。
CIDP属于慢性获得性脱髓鞘性多发性神经病(chronic acquired demyelinating polyneuropathy,CADP),是CADP中最常见的一种类型,大部分患者对免疫治疗反应良好。
CIDP包括经典型和变异型,后者包括:纯运动型(pure motor CIDP)、纯感觉型(pure sensory CIDP)、远端获得性脱髓鞘性对称性神经病(distal acquired demyelinating symmetric,DADS)、多灶性获得性脱髓鞘性感觉运动神经病(multifocal acquired demyelinating sensory and motor neuropathy,MADSAM,或Lewis-Sumner综合征)、局灶型(focal CIDP)等。
CIDP见于各年龄段,好发于20-60岁,也有儿童发病甚至新生儿发病的报道。
CIDP无性别倾向,男女发病比例相近。
CIDP起病隐匿,症状进展常在8周(或2个月)以上。
但仍有约18%的患者呈急性或亚急性起病,症状进展较快,在4-8周内即达高峰,且对激素治疗敏感,这部分患者目前仍倾向归类于CIDP,称作急性起病的CIDP (acute onset CIDP,A-CIDP)。
CIDP可分为慢性进展型和缓解复发型。
发病年龄轻的,缓解复发型多见,预后较好;发病年龄大的,慢性进展型多见,预后较差。

《中国慢性炎性脱髓鞘性多发性神经根神经病诊治指南2024》要点1.定义和分类:CIDP是一种自身免疫性疾病,以慢性、对称、进行性多发性神经根神经病变为特征。
根据病程特点和表现形式,CIDP可以分为典型CIDP、轻型CIDP和其他变异类型CIDP。
2.临床表现:CIDP的主要临床表现包括对称性运动和感觉障碍、肢体无力、肌肉萎缩、腱反射减弱或消失等。
部分患者还可出现自主神经功能紊乱、疼痛和不稳定性等症状。
3. 诊断依据及评分:CIDP的诊断依据主要包括临床表现、神经电生理检查和腰穿检查。
诊断CIDP时需要排除其他与神经病根病变相关的其他疾病。
CIDP的评分工具主要有Inflammatory Neuropathy Cause and Treatment (INCAT) 评分和CIDP总体评价量表 (CGBS)。
4.治疗策略:CIDP的治疗主要目标是减轻症状、改善功能和预防残疾。
治疗方案包括使用糖皮质激素、静脉免疫球蛋白(IVIg)、免疫抑制剂和其他辅助治疗措施等。
治疗方案的选择应根据患者的病情和个体差异进行个体化定制。
5.糖皮质激素:口服泼尼松龙是CIDP的常用一线治疗药物,可通过抗炎和免疫调节作用减轻炎症反应,但应注意剂量和疗程的控制。
6.静脉免疫球蛋白:IVIg是CIDP的有效治疗药物,剂量和疗程应根据患者的体重和病情进行个体化调整。
治疗后应定期评估疗效,并据此调整治疗方案。
7.免疫抑制剂:对于糖皮质激素和IVIg治疗无效的CIDP患者,可以考虑应用其他免疫抑制剂,如环孢素、硫唑嘌呤和甲氨蝶呤等。
8.辅助治疗:CIDP患者还可以选择一些辅助治疗方法,如康复训练、物理治疗、疼痛管理和自主神经功能调节等,以改善功能和生活质量。
此外,指南还详细介绍了CIDP的病程观察、复发与残疾的评估、临床合理用药、治疗安全等方面的内容,以帮助医生更好地进行CIDP的诊断和治疗。
总之,《中国慢性炎性脱髓鞘性多发性神经根神经病诊治指南2024》为医生提供了CIDP诊断和治疗的指导,有助于提高CIDP患者的诊疗水平和生活质量。

多发性硬化临床分型、诊断标准、鉴别诊断及治疗原则目标多发性硬化(MS)是一种免疫介导的中枢神经系统炎性脱髓鞘疾病,病变具有时间多发与空间多发的特征。
疾病分型结合临床表现,残疾进展及 MRI 影像特征将 MS 临床病程分型如下。
1. 临床孤立综合征(CIS)指患者首次出现 CNS 炎性脱髓鞘事件,引起的相关症状和客观体征至少持续 24 h,且为单相临床病程,类似于 MS 的 1 次典型临床发作,为单时相临床病程,需排除其他原因如发热或感染事件。
2. 复发缓解型 MS(RRMS)病程表现为明显的复发和缓解过程,每次发作后不留或仅留下轻微症状。
80%-85% 的 MS 患者疾病初期表现为本类型。
3. 继发进展型 MS(SPMS)约50% 的 RRMS 患者在患病 10~15 年后疾病不再或仅有少数复发,残疾功能障碍呈缓慢进行性加重过程。
RRMS 向 SPMS 的转化往往是缓慢渐进的。
4、原发进展型 MS(PPMS)10%-15% 的MS残疾功能障碍与临床复发无关,呈缓慢进行性加重,病程大于1年。
诊断MS 的诊断遵循 2017 版 McDonald 诊断标准。
治疗1. 治疗原则MS 一经明确诊断,应尽早开始 DMT 并长期维持治疗,推荐患者共同参与制定治疗决策,设立明确的治疗目标及随访计划,定期评估,在确保安全的前提下尽快达到治疗目标。
2. 治疗目标全面控制疾病炎症活动、延缓残疾进展、改善临床症状,促进神经修复,提高生活质量。
目前,国际上主要通过临床、影像、生物标志物 3 个维度定期监测评估,实现疾病无活动证据(NEDA),主要指标包括:临床复发(年复发率)、CDP(EDSS 评分)、MRI(新增 T2、钆增强或扩大 T2 病变)、脑容积变化减少每年 < 0.4%,此外神经丝轻链、认知功能评估(符号数字模拟试验)等指标也在逐渐成为可能的观察指标。
3. 具体治疗方法(1)急性期治疗MS 的急性期治疗以减轻恶化期症状、缩短病程、改善残疾程度和防治并发症为主要目标。



可治性罕见病—慢性炎性脱髓鞘性多发性神经根神经病一、疾病概述慢性炎性脱髓鞘性多发性神经根神经病(chronic inflammatory demyelinating polyradiculoneuropathy,CIDP)是一类由免疫介导的获得性感觉运动神经脱髓鞘性多发性神经病。
1890年由Eichhorst首先描述,1982年由Dyck等正式命名为CIDP。
该病估计患病率为1/100000—9/100000。
该病呈慢性进展或缓解复发,经典型主要表现为四肢近端和远端的无力和感觉障碍,可伴有脑脊液蛋白-细胞分离,神经电生理表现为运动和感觉神经的传导速度减慢、传导阻滞、远端潜伏期延长及波形离散,病理可见炎性细胞浸润、脱髓鞘、髓鞘再生并呈洋葱球样改变。
对糖皮质激素、免疫球蛋白和血浆置换等免疫调节治疗有效。
随着对本类疾病认识的深入,目前将CIDP分为以下几种亚型:经典型、运动型、感觉型、远端获得性脱髓鞘性对称性神经病(DADS)、多灶性获得性脱髓鞘性感觉运动神经病(Lewis-Sumner综合征)、局灶性CIDP、急性发作性CIDP 等[1]。
二、临床特征本病病程大于8周,经典型的主要临床特点为慢性进展或缓解复发的四肢近端和远端肌无力和感党障碍,四肢腱反射迟钝。
运动型以复发缓解的四肢肌无力为主要表现,无感觉受累,多见于20岁以下患者。
感觉型常首先表现为双下肢麻木,部分患者会在感觉症状出现数年后发展至运动功能受累。
DADS以远端对称感觉障碍为主要表现,部分患者也有运动功能障碍。
Lewis-Sumner综合征是一种多数单神经病,通常从上肢起病,多表现为抓握、手指外展无力,伴有感觉障碍。
局灶型则表现为局限在某个肢体或肢体某个区域的感觉和运动功能障碍,可以持续数年后逐渐向其他区域发展。
急性发作的CIDP表现为在8周内病情急性进展,在诊断上容易与急性炎性脱髓鞘性多发性神经根神经病(AIDP)相混淆。
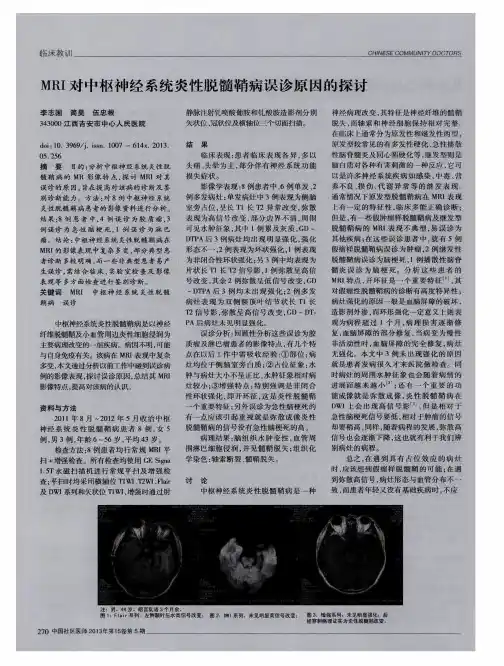
本病脑脊液呈现蛋白-细胞分离,神经根丛MRI扫描可见水肿、萎缩和偶见的强化。

脱髓鞘脑病诊断标准脱髓鞘脑病是一组疾病的总称,其中最常见的是多发性硬化症(Multiple Sclerosis, MS)。
这些疾病的特点是中枢神经系统(大脑和脊髓)的髓鞘受损,导致神经信号传导受阻。
诊断脱髓鞘脑病通常需要结合临床表现、神经影像学检查(如MRI)、脑脊液分析和有时的神经电生理检查等多种手段。
多发性硬化症(MS)的诊断标准多发性硬化症的诊断通常依据2017年修订的麦克唐纳标准(McDonald Criteria),该标准包括以下要点:1. 临床表现:患者需出现两次或以上的神经功能障碍事件(临床发作),这些事件应该是由中枢神经系统内多个不同部位的病灶引起的。
2. 时间和空间分散性:-时间分散性:指的是患者至少有两次发作,且发作间隔超过30天;或者在单次MRI 检查中发现新的病灶与旧的病灶同时存在。
-空间分散性:指的是病变发生在中枢神经系统的多个不同部位。
3. MRI检查:MRI是诊断MS的关键工具,可以显示大脑和脊髓中的脱髓鞘病灶。
MRI的结果需要满足特定的空间分散性标准,并且在随后的时间点上显示新的病灶或现有病灶的增长,以满足时间分散性的要求。
4. 脑脊液分析:脑脊液中的特定抗体(如寡克隆带)的存在可以支持MS的诊断。
5. 排除其他诊断可能:在诊断MS之前,需要排除其他可能导致类似症状的疾病,如感染、营养缺乏、其他自身免疫性疾病等。
其他脱髓鞘脑病的诊断其他类型的脱髓鞘脑病,如急性播散性脑脊髓炎(ADEM)、神经脊髓炎谱系疾病(NMOSD)等,也有各自的诊断标准和准则。
这些标准通常包括特定的临床表现、MRI结果、脑脊液检查结果和有时的血液检查结果。
总之,脱髓鞘脑病的诊断是一个综合性的过程,需要医生根据具体的疾病类型和患者的症状、检查结果综合判断。
在有些情况下,确诊可能需要一段时间的观察和多次检查。


脱髓鞘脑病的诊断标准脱髓鞘脑病(demyelinating disease)是一类疾病,其特点是中枢神经系统中的髓鞘受损,导致神经冲动传导受到影响。
脱髓鞘脑病包括多发性硬化症、克氏病、急性播散性脑脊髓炎等。
正确的诊断对于患者的治疗和康复至关重要。
因此,本文将详细介绍脱髓鞘脑病的诊断标准,以帮助临床医生更准确地诊断和治疗这类疾病。
一、临床症状。
脱髓鞘脑病患者的临床症状多种多样,常见的包括视力障碍、感觉异常、肌肉无力、共济失调等。
这些症状的出现可能是急性、亚急性或慢性的。
在诊断脱髓鞘脑病时,医生需要详细了解患者的症状,包括发病情况、持续时间、症状的严重程度等。
二、神经影像学检查。
神经影像学检查对于脱髓鞘脑病的诊断非常重要。
磁共振成像(MRI)是常用的检查方法,可以显示出脱髓鞘病变的部位和范围。
在MRI检查中,医生需要注意寻找脑和脊髓的病变,以及病变的特点,如大小、形态、分布等。
三、脑脊液检查。
脑脊液检查是诊断脱髓鞘脑病的重要手段之一。
通过脑脊液检查可以发现蛋白质异常、细胞计数增高、免疫球蛋白增多等情况,这些都是脱髓鞘脑病的诊断依据。
四、脑电图检查。
脑电图检查可以帮助医生了解患者的脑电活动情况,对于脱髓鞘脑病的诊断也有一定的辅助作用。
脑电图检查可以发现异常的脑电活动,如棘波、慢波等,这些异常可能与脱髓鞘病变有关。
五、免疫学检查。
免疫学检查对于脱髓鞘脑病的诊断和鉴别诊断也非常重要。
血清抗体检测、免疫球蛋白定量等检查可以帮助医生了解患者的免疫状态,从而更好地判断疾病的性质和类型。
六、其他辅助检查。
除了上述几种常用的检查方法外,对于疑难病例,医生还可以进行视觉诱发电位检查、脑干诱发电位检查、肌电图检查等,以帮助诊断和鉴别诊断。
综上所述,脱髓鞘脑病的诊断需要综合运用临床症状、神经影像学检查、脑脊液检查、脑电图检查、免疫学检查等多种方法,结合患者的病史和临床表现进行综合分析,以确保诊断的准确性。
希望本文所述的诊断标准能够对临床医生有所帮助,提高脱髓鞘脑病的诊断水平,为患者的治疗和康复提供更好的支持。

中国慢性炎性脱髓鞘性多发性神经根神经病诊疗指南慢性炎性脱髓鞘性多发性神经根神经病(CIDP)是一种罕见的自身免疫性疾病,主要特征是神经根和周围神经的慢性炎症性脱髓鞘损伤。
CIDP常见症状包括肢体无力、感觉异常以及步态不稳等,严重影响患者的日常生活质量。
为了提高CIDP的诊疗水平,中国神经学学会神经免疫学分会编写了《中国慢性炎性脱髓鞘性多发性神经根神经病诊疗指南》,旨在规范CIDP的临床诊断和治疗方法。
该诊疗指南首先介绍了CIDP的基本概念和病理生理机制。
CIDP主要由炎性及免疫性机制所致,包括抗神经磷脂抗体的产生、T细胞介导的免疫反应以及炎性细胞浸润。
了解CIDP的病理生理机制有助于医生对其进行准确的诊断和治疗。
诊断部分着重介绍了CIDP的临床特征和辅助检查。
CIDP的典型临床表现包括进行性对称性肢体无力、感觉异常、腱反射减弱或消失以及步态不稳等。
辅助检查方面,肌电图和神经电图检查是CIDP诊断的重要依据,可用于评估脱髓鞘程度和确定损伤范围。
另外,检测抗神经磷脂抗体也是CIDP诊断的重要手段。
治疗部分主要介绍了CIDP的药物治疗和康复治疗。
药物治疗方面,首选药物为静脉注射免疫球蛋白(IVIg)和皮质激素,可有效控制炎症反应和减轻症状。
对于难以耐受或无反应的患者,可考虑使用免疫抑制剂或其他免疫调节药物。
康复治疗方面,包括物理治疗、康复训练和心理支持等,旨在改善患者的肌力、平衡和日常功能。
此外,诊疗指南还介绍了CIDP的病情评估和随访观察。
通过定期的病情评估和监测,医生可以及时调整治疗方案,并评估治疗效果和预后。
在随访观察中,医生还需关注患者的药物不良反应和并发症,以保证患者的安全和治疗效果。
总之,中国慢性炎性脱髓鞘性多发性神经根神经病诊疗指南为临床医生提供了CIDP的准确诊断和有效治疗的指导,对提升CIDP的诊疗水平有着重要的意义。
同时,由于CIDP属于一种罕见病,医生还需与患者进行充分的沟通和启发,以提高患者对疾病的认知和治疗依从性。
中枢神经系统特发性炎性脱髓鞘疾病中枢神经系统特发性炎性脱髓鞘疾病(IIDDs)是一组病因上与自身免疫有关,在病理上与中枢神经系统脱髓鞘炎症为主的疾病。
它主要包括多发性硬化(MS)、视神经脊髓炎(NMO)、临床孤立综合症(CIS)、急性脊髓炎(Acute transverse myelitis,ATM)、播散性(脑)脊髓炎(ADEM)等。
这些疾病具有相似的诱因、病理因素,但在组织学、影像学、临床表现以及治疗上均有一定的差异。
有很多方面尚处于研究探索阶段,是近年来且国内外学者感兴趣和研究的热点。
标签:脱髓鞘疾病;多发性硬化;视神经脊髓炎;临床孤立综合征1 概念及定义1.1多发性硬化(MS)与视神经脊髓炎(NMO)MS是临床上较为常见脱髓鞘性疾病,一般发病年龄在20~40岁,欧美人多见,发病率>30~60/10万人,亚洲少见,亚洲发病率<5/10万人[1-2]。
最常累及的部位为:脑室周围白质、视神经、脊髓、脑干和小脑,大多数患者表现为反复发作的神经功能障碍,多次缓解复发,主要临床特点为症状体征的空间多发性和病程体征的时间多发性。
NMO是1894年由Devic首次描述。
亚洲人易感、是一种损伤视神经及脊髓为主的急性或亚急性的脱髓鞘疾病,视力和脊髓损害可以相继发生、也可以同时发生。
2004年Lennon等先后发现并证实NMO患者的血清中特异性靶点是AQP4(NMO-IgG就是AQP4-Ab)。
NMO-IgG抗体的发现表明NMO是一种自身免疫性通道病。
NMO-IgG诊断NMO患者敏感度和特异性都明显提高。
目前诊断上以2007年Wingerchuk诊断标准。
NMO与MS不同点一般归纳见于下表,但MS与NMO内在关系、以及疾病的转归仍有待于进一步阐明。
1.2临床孤立综合症(CIS)急性或亚急性发作的中枢神经系统脱髓鞘疾病,累及视神经、脑干、小脑或脊髓,或上述多个部位,并除外其他疾病[3-5]。
它可以是多种脱髓鞘疾病的首发表现,有多发性硬化,视神经脊髓炎,脊髓炎及急性播散性脑脊髓炎等多种转归。
以我给的标题写文档,最低1200字,脑脱髓鞘疾病影像学诊断脑脱髓鞘疾病的影像学诊断引言脑脱髓鞘疾病是指中枢神经系统中髓鞘的完整性受到损害的疾病,可以涉及大脑、小脑、脑干和脊髓等部位。
脱髓鞘疾病常见的形式包括多发性硬化症(MS)、急性弥漫性脱髓鞘性脑炎(ADEM)、脊髓空洞症(Syringomyelia)等。
影像学在脑脱髓鞘疾病的诊断和监测中起着重要的作用。
以下将介绍常见脑脱髓鞘疾病的影像学诊断方法和特征。
多发性硬化症(MS)多发性硬化症是一种常见的脱髓鞘性疾病,主要累及中枢神经系统。
影像学可以帮助确定病灶的分布、形状、数量和影像特征,以及评估病情的进展和治疗效果。
常见的影像学检查方法包括磁共振成像(MRI)和脑脊液检查。
MRI是首选的影像学方法,可检测到病灶的位置、大小、形态和病灶的增强情况。
常见的MRI表现包括脑白质病变、多个病灶的分布、边缘模糊、弥漫性增强等。
急性弥漫性脱髓鞘性脑炎(ADEM)急性弥漫性脱髓鞘性脑炎是一种罕见的自身免疫性脱髓鞘性疾病,主要发生在儿童和青少年。
影像学检查在诊断和鉴别诊断中起着重要作用。
MRI是诊断ADEM的首选影像学方法。
常见的MRI表现包括大脑和小脑灰白质交界区的水肿和增强、弥漫性髓鞘脱失、脑实质异常信号增强等。
脊髓空洞症(Syringomyelia)脊髓空洞症是一种以脊髓腔内腔样扩大为特征的慢性疾病。
其病因多种多样,包括先天性畸形、脊髓脊膜膨出症、外伤、感染等。
影像学可以帮助确定腔样扩大的位置、大小和形态,以及评估脊髓压迫的程度。
MRI是脊髓空洞症的首选影像学方法。
腔样扩大的表现取决于其位置和范围,常见的MRI表现包括脊髓内腔样扩大、脊髓周围变性、脊髓水肿和水平扩散等。
结论影像学在脑脱髓鞘疾病的诊断和监测中具有重要的作用。
通过MRI等影像学检查,可以确定脱髓鞘疾病的病灶位置、形态、数量和增强情况,有助于诊断和评估疾病的进展和治疗效果。
虽然影像学可以提供重要的信息,但综合临床表现和其他辅助检查结果进行综合分析是确诊和治疗的关键。