原发中枢神经系统淋巴瘤
- 格式:pptx
- 大小:590.46 KB
- 文档页数:40


【淋巴瘤专家共识2018】原发中枢神经系统淋巴瘤的诊断与治疗原发中枢神经系统淋巴瘤原发中枢神经系统淋巴瘤(Primary central nervous system lymphoma,PCNSL)是原发于结外的非霍奇金淋巴瘤,仅限于颅脑、软脑膜、脊髓和眼球组织侵犯,而无其他组织或淋巴结浸润。
PCNSL是一种罕见的中枢神经系统肿瘤,约占颅内肿瘤的3%,占非霍奇金淋巴瘤中的1%,病理类型90%以上为弥漫大B细胞淋巴瘤,50%·70%BCL-6高表达,90%以上MUM-1高表达,具有高度侵袭性,预后差。
该病中位发病年龄60岁左右,且近年来在免疫功能正常的患者中发病率呈逐年上升趋势。
由于PCNSL的发病部位特殊及血脑屏障的存在,对于该病的诊断及治疗均存在困难,目前暂无标准治疗方案。
由于眼球组织侵犯,以局部治疗为主,不在此讨论。
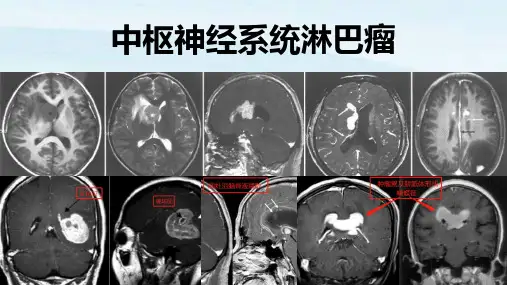
PCNSL的影像学诊断PCNSL由于发病位置特殊,活检困难,影像学早期诊断十分重要。
目前标准的影像学诊断及疗效评估主要依赖T1加权增强磁共振成像(MRI)。
尽管免疫正常PCNSL患者中约50%在T1加权MRI上可见增强病灶,但有约25%的患者表现为T2/FLAIR上的高密度非增强病灶,因此T2/FLAIR有助于检测出一些无症状非增强的中枢神经淋巴瘤。
值得注意的是,由于放化疗及退行性变导致的脑白质病变亦可导致T2/FLAIR的脑白质变性,因此亟待新的影像学手段进一步提高诊断水平。
弥散加权是目前研究较多的一种影像学检测手段,有助于区分细胞较多弥散受限的PCNSL和少细胞的肿瘤如胶质瘤,也与预后相关。
Wieduwilt等发现低弥散系数患者预后更好。
代谢影像学如正电子发射计算机断层显像(PET)/MRI、波谱分析亦是新的研究方向。
PCNSL诊断标志物早诊断早治疗对于提高PCNSL患者预后至关重要,但由于PCNSL侵犯部位多为深部脑实质,活检较为困难。
研究人员对于PCNSL协诊标志物进行了研究,发现一些驱化因子(如CXCL13)和细胞因子(如IL-10)可以与影像学结合协助诊断。




原发性中枢神经系统淋巴瘤诊断及治疗专家共识(2024)近日,《原发性中枢神经系统淋巴瘤诊断及治疗专家共识(2024 年版)》(下文简称共识)发布于《白血病·淋巴瘤》。
本共识的制定主要参考已发表的临床研究证据,结合国内外相关指南或共识以及专家建议,旨在进一步完善PCNSL的诊断、治疗和评估规范化。
临床表现PCNSL 病程大多在半年内,主要症状和体征因神经系统受累区域而异,但系统性淋巴瘤的常见 B 组症状(发热、盗汗和体质量减轻)在PCNSL 中罕见。
脑部受累症状(占30%~50%):主要表现为头痛、神经功能缺损症状(肌力下降、感觉变化、意识水平下降、共济失调)、神经精神和行为变化(抑郁、人格改变、淡漠、思维迟钝、冲动行为、幻觉)、颅内压升高、癫痫发作等。
软脑膜受累症状(占10%~25%):主要表现为头晕、头痛、恶心、呕吐、颈背部僵硬等。
眼受累症状(占10%~20%):主要表现为视物模糊、视力下降、飞蚊症等。
脊髓受累症状(<1%):通常表现为亚急性脊髓病、脊柱疼痛、下运动神经元综合征等。
诊断:PCNSL的诊断需要综合患者的临床、影像学及组织病理学检查结果。
1、若患者出现上述症状,提示患者可能出现CNS病变。
共识推荐:优选头颅磁共振增强扫描明确是否有颅内病变。
2、影像学检查仅能提示PCNSL可能,疾病的确诊需要依靠组织病理学和免疫组化检查结果。
共识推荐:优选立体定向导航脑组织穿刺活组织检查,部分病人需要脑脊液(CSF)检查、和/或玻璃体活组织检查明确诊断。
3、对于整合病理诊断为淋巴瘤的患者,将继续对其进行病理诊断确认是否为DLBCL。
而对于整合病理诊断为非淋巴瘤的患者,则根据其此前糖皮质激素的使用情况决定再次进入PCNSL诊治流程或进入其他神经系统疾病诊治流程。
共识推荐:颅内病变活检前尽量避免使用糖皮质激素。
4、病理诊断确诊为DLBCL或其他CNS淋巴瘤的患者均将继续接受评估,以确认患者CNS以外的病变情况。

原发性中枢神经系统淋巴瘤怎样治疗?*导读:本文向您详细介绍原发性中枢神经系统淋巴瘤的治疗方法,治疗原发性中枢神经系统淋巴瘤常用的西医疗法和中医疗法。
原发性中枢神经系统淋巴瘤应该吃什么药。
*原发性中枢神经系统淋巴瘤怎么治疗?*一、西医*1、治疗对于原发性中枢神经系统淋巴瘤患者的治疗,主要有放射治疗,化学治疗,手术治疗。
据调查,对于PCNSL患者只进行手术治疗,预后和生存率并没有改善,故目前仅限于定向性诊断,和顽固性脑水肿的姑息治疗。
应用广泛的治疗手段为皮质激素、放疗和化疗。
目前,术后放疗是原发性中枢神经系统淋巴瘤患者的常规治疗之一,平均生存时间为8~18个月。
曾有实验报道,单独手术治疗的生存时间与手术后放疗相比为4.6个月∶15.2个月。
同时,根据多个实验证实,PCNSL患者的生存率与放疗剂量有一定的关系。
1967年,Sagerman实验表明,放疗剂量低于30Gy的治疗全部失败,而部分病人的治疗剂量较大,却得到缓解。
Murray调查198例病人,54例剂量大于50Gy,其余病人小于50Gy,5年生存率前者为42.3%,后者为12.8%。
RTOG在1983~1987年调查表明,有41例免疫功能正常的患者进行了脑部放疗,其中脑和脑膜的放疗剂量为40Gy,瘤体的剂量为60Gy,并在瘤体周围增加了2cm的放疗范围。
治疗结果为,平均生存时间为11.6个月,48%的病人生存期为1年,28%为2年。
对原发性中枢神经系统淋巴瘤的患者同时进行脑和脊髓的放疗,目前有一定的争议。
虽然,软脑膜性PCNSL的发病率在上升,但是,目前并没有确切的实验证明此种放疗优于脑部放疗。
而且,同时进行脑和全身脊髓的大规模放疗,也损伤了脊椎和骨盆的大量骨髓储备,这对随后的全身化疗有一定的影响。
所以,除非有确切的脊髓内PCNSL证据,一般不采取脊髓的放疗。
虽然大剂量放疗对PCNSL患者有一定的疗效,但仍有部分患者对放疗无效或复发。
在前文所提到的RTOG调查中,41例中有3例在中枢系统外有复发,1例眼部病变未能缓解。



本文极具参考价值,如若有用请打赏支持我们!不胜感激!原发性中枢神经系统淋巴瘤(专业知识值得参考借鉴)一概述原发性中枢神经系统淋巴瘤(PCNSL)是一种少见的高度恶性非霍奇金淋巴瘤,其在人免疫缺陷病毒感染人群中的发病率显著高于正常人群。
该病病理上为浸润整个脑实质、脊髓及软脑膜等多个部位的弥漫性病变。
PCNSL的发病机制不明。
大剂量甲氨蝶呤为主的联合化疗、放疗,结合甲氨蝶呤鞘内注射能明显改善其疗效及生存率。
可发生于任何年龄,但发病高峰在40~50岁。
二病因原发性中枢神经系统淋巴瘤的病因目前尚不清楚,较受重视的有以下4种学说:1.原位淋巴细胞恶性克隆增生中枢神经系统内的原位淋巴细胞恶性克隆增生所致。
但到目前为止,研究并未发现原发性中枢神经系统淋巴瘤与继发性中枢神经系统淋巴瘤的肿瘤细胞表型有所不同。
2.嗜中枢性淋巴细胞肿瘤细胞来源于全身系统中的淋巴细胞,而此种淋巴细胞有嗜中枢性,它通过特殊细胞表面的黏附分子的表达,从而产生这种嗜中枢性,并在中枢内异常增生,大部分中枢神经系统淋巴瘤细胞的B 细胞活化标志如均为阴性,而这恰恰与全身系统性淋巴瘤细胞相反。
同时,如前所述,原发性和继发性的中枢神经系统淋巴瘤的细胞表型并无不同。
所以,这种学说虽然已受到重视,但有待于进一步证实。
3.“中枢系统庇护所”效应有学说认为,原发性中枢神经系统淋巴瘤之所以仅存在于中枢中,而无全身的转移,是因为中枢神经的血-脑脊液屏障产生的“中枢系统庇护所”效应。
众所周知,血-脑脊液屏障是由毛细血管内皮细胞紧密连续的连接所形成,它限制了大分子物质的进出。
同时,它也限制了中枢神经系统的外来抗原与细胞和体液免疫系统的接触。
4.病毒感染在免疫系统功能缺陷的PCNSL患者中,病毒感染学说较受重视,主要是EBV(EB病毒),亦有疱疹病毒等。
在很多免疫受限的原发性中枢神经系统淋巴瘤患者中,可以发现较高的EBV的DNA滴度。
EBV目前被认为能引起B淋巴细胞的增殖。
原发性中枢神经系统淋巴瘤 (primary central nervous system lymphoma,PCNSL)是指发生于大脑、小脑、脑干、软脑(脊)膜、脊髓和眼,而无全身其他淋巴结和淋巴组织浸润的非霍奇金淋巴瘤(NHL),这是一种罕见的浸润性、多源性恶性肿瘤。
约占颅内原发性肿瘤的0.13%~1.15%,占全身淋巴瘤的1%左右。
此病临床表现复杂,诊断和治疗困难,病人预后差,近20~30年发病率呈上升趋势,已引起广泛关注。
组织病理学及免疫表型特点:PCNSL瘤细胞形态与颅外恶性淋巴瘤相似,瘤体主要由B 淋巴细胞性非霍奇金淋巴瘤组成,来源于T细胞的比较少见。
免疫表型特点:研究显示其大部分为弥漫大B细胞淋巴瘤,表达LCA,Bcl-6,CD10,CD19,CD20,CD79a,MUM-1和Ki-67等。
B细胞来源约占90%以上,少部分为T细胞来源,不足10%。
临床特征男性多见,中位年龄4l~50岁,在艾滋病患者中发病年龄较轻,中位年龄31岁左右。
临床上起病急,进展迅速。
主要表现为:(1)局灶性神经功能缺损,其中颅神经功能障碍较多见,如眼睑下垂、失语或偏瘫等;(2)精神状态改变,如幻听、幻视、失眠、嗜睡、焦虑等;(3)癫痫发作,随着病情进展,发作次数增加,发作时间逐渐延长;(4)颅内压升高,表现为头痛、恶心、呕吐、视乳头水肿等。
诊断PCNSL的诊断主要依据患者的临床、影像表现,确立诊断需要病理活检。
对PCNSL的诊断需要对中枢神经系统和全身多系统进行检查。
通常认为PCNSL不伴有全身的淋巴结病变和其他部位的转移,根据AnnArbor分期,PCNSL均为IE期。
治疗新诊断的原发性中枢神经系统淋巴瘤患者,如未经治疗,中位生存期仅为3个月。
该病具有弥漫性浸润性之特点,单纯手术效果欠佳,术后很快复发进展。
但已经肯定,有些治疗干预对原发性中枢神经系统淋巴瘤有效,如皮质类固醇激素治疗、外放射治疗、药物化疗、免疫靶向治疗等。
2024原发性中枢神经系统淋巴瘤诊断及治疗专家共识(完整版)原发性中枢神经系统淋巴瘤(PCNSL)是罕见类型的结外非霍奇金淋巴瘤,病灶范围局限于脑实质、脊髓、软脑膜和眼。
95%以上患者的病理类型为弥漫大B细胞淋巴瘤。
世界卫生组织(WHO)将PCNSL归类为弥漫大B 细胞淋巴瘤的一个独特亚型,属于免疫豁免部位的大B细胞淋巴瘤。
PCNSL是所有非霍奇金淋巴瘤中预后最差的类型。
PCNSL的诊断和治疗已有一些共识、指南,包括欧洲神经肿瘤学会(EANO)(2023年)及英国血液学学会(BSH)(2019年)发布的指南。
美国国家综合癌症网络(NCCN)指南将PCNSL作为中枢神经系统肿瘤的一部分定期更新。
中国临床肿瘤学会(CSCO)指南将PCNSL作为淋巴瘤指南的一部分制定和发布。
2022年发表的《原发性中枢神经系统淋巴瘤治疗的中国专家循证共识》(英文版)对诊断和治疗中的重要临床问题进行了循证推荐。
由于PCNSL临床罕见,对该疾病的认识尚未统一,诊治有待进一步规范。
为加强我国临床医师对PCNSL的认知,提高诊断和治疗水平,中华医学会血液学分会淋巴细胞疾病学组、中国临床肿瘤学会(CSCO)淋巴瘤专家委员会相关专家参考国内外指南及共识并结合最新的研究进展,讨论并制定本共识。
1 概述PCNSL是一种罕见的非霍奇金淋巴瘤,病灶仅累及脑实质、脊髓、软脑膜或眼,而无全身性淋巴瘤的证据。
年发病率为(0.4~0.5)/10万,占新诊断脑肿瘤的3%~4%、结外淋巴瘤的4%~6%。
可发生在任何年龄段,中位发病年龄65岁。
PCNSL的病理生理机制尚未完全清楚,最新研究认为B细胞受体(BCR)和Toll样受体(TLR)信号通路,以及免疫逃逸和免疫抑制性肿瘤微环境是其关键的发病机制。
先天或后天获得性免疫缺陷患者PCNSL的发病率远高于免疫正常者。
PCNSL的神经功能和体能状态恶化通常较快,临床症状亦缺乏特异性,早期快速诊断一般比较困难,然而PCNSL高侵袭、病程进展较快且预后差,因此早期快速诊断和及时有效治疗尤为重要。