WHO胸腺肿瘤分类附图(优质参考)
- 格式:doc
- 大小:234.00 KB
- 文档页数:10



2012乳腺肿瘤WHO分类(第四版)上皮性肿瘤微浸润性癌浸润性乳腺癌非特殊型浸润性癌多形性癌伴破骨细胞样间质巨细胞的癌伴绒毛膜癌特征的癌伴黑色素特征的癌浸润性小叶癌经典型小叶癌实性小叶癌腺泡状小叶癌多形性小叶癌管状小叶癌混合性小叶癌小管癌筛状癌粘液癌伴髓样特征的癌髓样癌非典型髓样癌伴髓样特征的非特殊型浸润性癌伴大汗腺分化的癌伴印戒细胞分化的癌浸润性微乳头状癌非特殊型化生性癌低级别腺鳞癌纤维瘤病样化生性癌鳞状细胞癌梭形细胞癌伴间叶分化的化生性癌软骨样分化骨样分化间叶分化的其它类型混合性化生性癌肌上皮癌少见类型伴神经内分泌特征的癌高分化神经内分泌肿瘤低分化神经内分泌癌(小细胞癌)伴神经内分泌分化的癌分泌性癌浸润性乳头状癌腺泡细胞癌粘液表皮样癌多形性癌嗜酸细胞癌富于脂质的癌富于糖原的透明细胞癌皮脂腺癌涎腺/皮肤附属器型肿瘤圆柱瘤透明细胞汗腺腺瘤上皮-肌上皮肿瘤多形性腺瘤腺肌上皮瘤伴癌的腺肌上皮瘤腺样囊性癌前驱病变导管原位癌小叶肿瘤小叶原位癌经典型小叶原位癌多形性小叶原位癌非典型小叶增生导管内增生性病变普通性导管增生柱状细胞病变包括平坦上皮非典型非典型导管增生乳头状病变导管内乳头状瘤导管内乳头状瘤伴非典型增生导管内乳头状瘤伴导管原位癌导管内乳头状瘤伴小叶原位癌导管内乳头状癌包膜内乳头状癌包膜内乳头状癌伴浸润实性乳头状癌原位浸润良性上皮增生硬化性腺病大汗腺腺病微腺性腺病放射性瘢痕/复合硬化性病变腺瘤管状腺瘤泌乳腺瘤大汗腺腺瘤导管腺瘤间叶肿瘤结节性筋膜炎肌纤维母细胞瘤韧带样纤维瘤病炎性肌纤维母细胞肿瘤良性血管病变血管瘤血管瘤病非典型血管病变假血管瘤样间质增生颗粒细胞肿瘤良性外周神经鞘膜肿瘤神经纤维瘤雪旺细胞瘤脂肪瘤血管脂肪瘤脂肪肉瘤血管肉瘤横纹肌肉瘤骨肉瘤平滑肌瘤平滑肌肉瘤纤维上皮性肿瘤纤维腺瘤叶状肿瘤良性交界性恶性低级别导管周围间质肿瘤错构瘤乳头肿瘤乳头腺瘤汗管瘤样肿瘤乳头派杰病恶性淋巴瘤弥漫性大B细胞淋巴瘤伯基特淋巴瘤T细胞淋巴瘤ALK阴性间变性大细胞淋巴瘤粘膜相关淋巴组织型结外边缘区B细胞淋巴瘤滤泡性淋巴瘤转移性肿瘤男性乳腺肿瘤男性乳腺发育症癌浸润性癌原位癌临床模式炎症性癌双侧乳腺癌(此文档部分内容来源于网络,如有侵权请告知删除,文档可自行编辑修改内容,供参考,感谢您的配合和支持)。

·WHO肿瘤分类·WHO(2019)乳腺肿瘤分类上皮性肿瘤 良性上皮增生和癌前病变 普通型导管增生(UDH) 柱状细胞病变(CCL),包括扁平上皮非典型(FEA) 非典型导管增生(ADH) 腺病及硬化性病变 硬化性腺病 大汗腺腺瘤8401/0 微腺性腺病 放射状瘢痕/复杂性硬化性病变 腺瘤 管状腺瘤,NOS8211/0 泌乳腺瘤8204/0 导管腺瘤,NOS8503/0 上皮-肌上皮肿瘤 多形性腺瘤8940/0 腺肌上皮瘤,NOS8983/0 腺肌上皮瘤伴癌(恶性腺肌上皮瘤)8983/3 上皮-肌上皮癌8562/3 乳头状肿瘤 导管内乳头状瘤8503/0 导管原位癌,乳头状(乳头状导管原位癌)8503/2 包裹性乳头状癌8504/2 包裹性乳头状癌伴浸润(具有浸润的包裹性乳头状癌)8504/3 原位实体性乳头状癌(实体性乳头状癌,原位)8509/2 具有浸润的实性乳头状癌(实性乳头状癌伴浸润)8509/3 导管内乳头状腺癌伴浸润(具有浸润的导管内乳头状腺癌)8503/3 非浸润性小叶肿瘤 非典型小叶增生(ALH) 小叶原位癌,NOS(LCIS,NOS)8520/2 经典型小叶原位癌(小叶原位癌,经典型) 旺炽型小叶原位癌(小叶原位癌,旺炽性) 多形性小叶原位癌(小叶原位癌,多形性)8519/2 导管原位癌(DCIS) 导管内癌,非浸润性,NOS8500/2 DCIS,低核级(导管原位癌,低核级) DCIS,中核级(导管原位癌,中核级) DCIS,高核级(导管原位癌,高核级) 浸润性乳腺癌 浸润性导管癌,NOS8500/3 嗜酸细胞癌8290/3 富于脂质癌8314/3 富于糖原癌(富于糖原透明细胞癌或糖原丰富性癌)8315/3 皮脂腺癌8410/3 小叶癌,NOS8520/3 小管癌8211/3 筛状癌,NOS8201/3 黏液腺癌8480/3 黏液性囊腺癌,NOS8470/3 乳腺浸润性微乳头状癌8507/3 大汗腺腺癌8401/3 化生性癌,NOS8575/3 罕见和唾液腺型肿瘤 腺泡细胞癌8550/3 腺样囊性癌8200/3 经典型腺样囊性癌(腺样囊性癌,经典型) 实性-基底细胞样腺样囊性癌(腺样囊性癌,实性-基底细胞样型) 腺样囊性癌伴高级别转化(向高级别转化的腺样囊性癌) 分泌性癌8502/3 黏液表皮样癌8430/3 多形性腺癌8525/3 伴极性翻转的高细胞癌(高细胞癌伴极向倒转)8509/3 神经内分泌肿瘤 神经内分泌肿瘤,NOS8240/3 神经内分泌肿瘤,1级(NEN, G1)8240/3 神经内分泌肿瘤,2级(NEN, G2)8249/3 神经内分泌癌8246/3 神经内分泌癌,NOS8246/3 小细胞神经内分泌癌(神经内分泌癌,小细胞型)8041/3 大细胞神经内分泌癌(神经内分泌癌,大细胞型)8013/3乳腺纤维上皮性肿瘤及错构瘤 错构瘤 纤维腺瘤,NOS9010/0 叶状肿瘤,NOS9020/1 导管周间质肿瘤 叶状肿瘤,良性(良性叶状肿瘤)9020/0 叶状肿瘤,交界性(交界性叶状肿瘤)9020/1 叶状肿瘤,恶性(恶性叶状肿瘤)9020/3乳头肿瘤 汗管瘤8407/0 乳头腺瘤8506/0 乳腺Paget病(乳房佩吉特病)8540/3·557·临床与实验病理学杂志 JClinExpPathol 2020Jun;36(6)间叶性肿瘤 血管源性肿瘤 血管瘤,NOS9120/0 小叶周围血管瘤 静脉性血管瘤 海绵状血管瘤 毛细血管瘤 血管瘤病9120/0 普通型血管瘤病 毛细血管型血管瘤病 非典型血管病变9126/0 类似淋巴管瘤的淋巴管非典型血管病变(淋巴管的非典型血管病变,类似淋巴管瘤) 类似血管瘤或鞋钉样血管瘤的非典型血管病变(血管的非典型血管病变,类似血管瘤或鞋钉样血管瘤) 放射后血管肉瘤9120/3 (放射后)上皮样血管肉瘤 血管肉瘤9120/3 上皮样血管肉瘤 纤维母细胞与肌纤维母细胞肿瘤 结节性筋膜炎8828/0 肌纤维母细胞瘤8825/0 韧带样型纤维瘤病8821/1 炎性肌纤维母细胞瘤8825/1 上皮样炎性肌纤维母细胞肉瘤 外周神经鞘肿瘤 神经鞘瘤,NOS9560/0 富于细胞神经鞘瘤 上皮样神经鞘瘤 丛状神经鞘瘤 (黑)色素性神经鞘瘤 神经纤维瘤,NOS9540/0 弥漫性神经纤维瘤 非典型神经纤维瘤 丛状神经纤维瘤 颗粒细胞肿瘤 颗粒细胞瘤,NOS9580/0 恶性颗粒细胞瘤(颗粒细胞瘤,恶性)9580/3 平滑肌肿瘤 平滑肌瘤,NOS8890/0 皮肤(立毛肌)平滑肌瘤 乳头/乳晕平滑肌瘤(乳头肌/乳晕肌平滑肌瘤) 乳腺实质平滑肌瘤(乳房主质平滑肌瘤) 平滑肌肉瘤,NOS8890/3 脂肪细胞肿瘤 脂肪瘤,NOS8850/0 血管脂肪瘤,NOS8861/0 脂肪肉瘤,NOS8850/3 其他间质肿瘤和瘤样状态 假血管瘤样间质增生乳腺淋巴造血系统肿瘤 淋巴瘤 黏膜相关淋巴组织淋巴瘤9699/3 滤泡性淋巴瘤,NOS9690/3 弥漫性大B细胞淋巴瘤,NOS9680/3 Burkitt淋巴瘤(伯基特淋巴瘤),NOS/急性白血病,Bur kitt(伯基特)型9687/3 地方性Burkitt淋巴瘤(地方性伯基特淋巴瘤) 散发性Burkitt淋巴瘤(散发性伯基特淋巴瘤) 免疫缺陷相关性Burkitt淋巴瘤(免疫缺陷相关性伯基特淋巴瘤) 乳腺移植物相关性间变性大细胞淋巴瘤9715/3男性乳腺肿瘤 上皮性肿瘤 男性乳腺发育(男性乳腺肥大) 旺炽性男性乳腺发育(旺炽性男性乳腺肥大) 纤维性男性乳腺发育(纤维性男性乳腺肥大) 导管内癌,非浸润性,NOS8500/2 导管原位癌(DCIS) 小叶原位癌(LCIS) 乳头Paget病(乳头佩吉特病) 浸润性导管癌,NOS8500/3转移性肿瘤乳腺遗传性肿瘤综合征 BRCA1/2相关性遗传性乳腺和卵巢癌综合征 Cowden综合征(考登综合征) 共济失调毛细血管扩张症 Li Fraumeni综合征,TP53相关性(TP53相关性李法美尼症候群/TP53相关性李-佛美尼综合症) Li Fraumeni综合征,CHEK2相关性(CHEK2相关性李法美尼症候群/CHEK2相关的李-佛美尼综合症) CDH1相关性乳腺癌 PALB2相关性癌 Peutz Jeghers综合征(匹尤兹-杰格斯综合征) 神经纤维瘤病,1型(1型神经纤维瘤病) 乳腺癌易感性多基因成分(伴多基因易感成分乳腺癌) 形态学代码来自二次修订的第三版肿瘤学国际疾病分类编码(ICD O 3.2):0代表良性,1代表不确定、交界性或生物学行为未定,2代表原位癌/上皮内瘤变Ⅲ级,3代表原发部位恶性肿瘤,6代表转移部位恶性肿瘤(癌症登记者一般不用);鉴于对一些疾病认识的变化,对先前的WHO分类进行了一些修订;NOS.非特殊类型 (方三高1译,魏建国2,陈真伟3审校/1重庆医科大学附属第三医院病理科,重庆 401120;2浙江省绍兴市人民医院病理科,绍兴 312000;3浙江省金华市中心院病理科,金华 321000)·657·临床与实验病理学杂志 JClinExpPathol 2020Jun;36(6)。

2015WHO 胸腺肿瘤分类德国的 Marx 医师在 J Thorac Oncol 杂志上发文对第四版 WHO 胸腺肿瘤分类进行总结,不但对所有新的肿瘤分类和变体进行了描述,而且强调了第四版分类与第三版分类的主要区别所在,对理解 2015WHO 胸腺肿瘤分类大有裨益。
2015 年的第四版 WHO 肺、胸腺、胸膜和心脏肿瘤分类与 2004 年的第三版分类有很大不同,首次将所有胸部肿瘤都纳入了一本书中,负责编辑工作的有 WilliamD.Travis、Elizabeth Brambilla、Hans Konrad Müller-Hermelink 和 Curtis C. Harris,而 1999 年由 Juan Rosai 编辑的第二版胸腺肿瘤 WHO 分类则单独成书。
第二版中首次引入胸腺瘤 A 型、AB 型和 B1-B3 型术语,第三版与新的第四版分类中沿用了这些术语,因为它们已得到世界公认,而且现有新数据尚不足以支持新的变化。
第四版胸腺肿瘤的组织病理学部分补充加入了临床症状、肿瘤大体改变、免疫组化、遗传学特征和预后等数据。
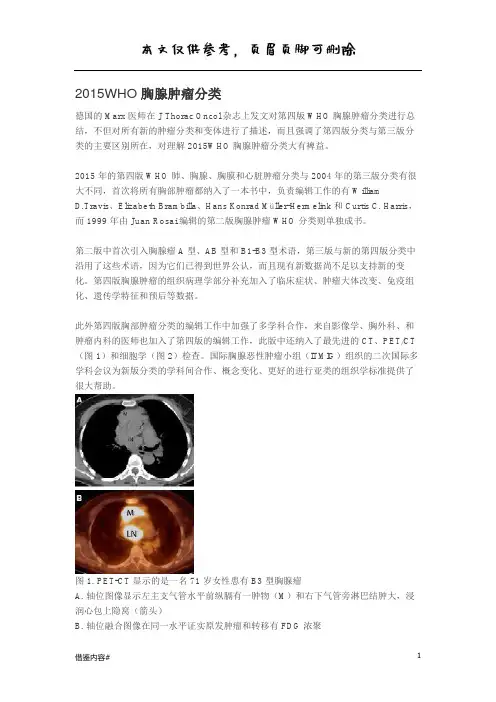
此外第四版胸部肿瘤分类的编辑工作中加强了多学科合作,来自影像学、胸外科、和肿瘤内科的医师也加入了第四版的编辑工作,此版中还纳入了最先进的 CT、PET/CT (图 1)和细胞学(图 2)检查。
国际胸腺恶性肿瘤小组(ITMIG)组织的二次国际多学科会议为新版分类的学科间合作、概念变化、更好的进行亚类的组织学标准提供了很大帮助。
图 1. PET-CT 显示的是一名 71 岁女性患有 B3 型胸腺瘤A. 轴位图像显示左主支气管水平前纵膈有一肿物(M)和右下气管旁淋巴结肿大,浸润心包上隐窝(箭头)B. 轴位融合图像在同一水平证实原发肿瘤和转移有 FDG 浓聚图 2. WHO B2 型胸腺瘤的细胞学表现(细针吸抽)。
大肿瘤细胞具有长的或圆的细胞核,核仁与小淋巴细胞很相似。
第四版的重点之一就是修订了组织学和免疫组化诊断标准,有利于更好地对胸腺瘤进行亚类,划分胸腺瘤和胸腺癌间的不同。

2012乳腺肿瘤WHO分类(第四版)上皮性肿瘤微浸润性癌浸润性乳腺癌非特殊型浸润性癌多形性癌伴破骨细胞样间质巨细胞的癌伴绒毛膜癌特征的癌伴黑色素特征的癌浸润性小叶癌经典型小叶癌实性小叶癌腺泡状小叶癌多形性小叶癌管状小叶癌混合性小叶癌小管癌筛状癌粘液癌伴髓样特征的癌髓样癌非典型髓样癌伴髓样特征的非特殊型浸润性癌伴大汗腺分化的癌伴印戒细胞分化的癌浸润性微乳头状癌非特殊型化生性癌低级别腺鳞癌纤维瘤病样化生性癌鳞状细胞癌梭形细胞癌伴间叶分化的化生性癌软骨样分化骨样分化间叶分化的其它类型混合性化生性癌肌上皮癌少见类型伴神经内分泌特征的癌高分化神经内分泌肿瘤低分化神经内分泌癌(小细胞癌)伴神经内分泌分化的癌分泌性癌浸润性乳头状癌腺泡细胞癌粘液表皮样癌多形性癌嗜酸细胞癌富于脂质的癌富于糖原的透明细胞癌皮脂腺癌涎腺/皮肤附属器型肿瘤圆柱瘤透明细胞汗腺腺瘤上皮-肌上皮肿瘤多形性腺瘤腺肌上皮瘤伴癌的腺肌上皮瘤腺样囊性癌前驱病变导管原位癌小叶肿瘤小叶原位癌经典型小叶原位癌多形性小叶原位癌非典型小叶增生导管内增生性病变普通性导管增生柱状细胞病变包括平坦上皮非典型非典型导管增生乳头状病变导管内乳头状瘤导管内乳头状瘤伴非典型增生导管内乳头状瘤伴导管原位癌导管内乳头状瘤伴小叶原位癌导管内乳头状癌包膜内乳头状癌包膜内乳头状癌伴浸润实性乳头状癌原位浸润良性上皮增生硬化性腺病大汗腺腺病微腺性腺病放射性瘢痕/复合硬化性病变腺瘤管状腺瘤泌乳腺瘤大汗腺腺瘤导管腺瘤间叶肿瘤结节性筋膜炎肌纤维母细胞瘤韧带样纤维瘤病炎性肌纤维母细胞肿瘤良性血管病变血管瘤血管瘤病非典型血管病变假血管瘤样间质增生颗粒细胞肿瘤良性外周神经鞘膜肿瘤神经纤维瘤雪旺细胞瘤脂肪瘤血管脂肪瘤脂肪肉瘤血管肉瘤横纹肌肉瘤骨肉瘤平滑肌瘤平滑肌肉瘤纤维上皮性肿瘤纤维腺瘤叶状肿瘤良性交界性恶性低级别导管周围间质肿瘤错构瘤乳头肿瘤乳头腺瘤汗管瘤样肿瘤乳头派杰病恶性淋巴瘤弥漫性大B细胞淋巴瘤伯基特淋巴瘤T细胞淋巴瘤ALK阴性间变性大细胞淋巴瘤粘膜相关淋巴组织型结外边缘区B细胞淋巴瘤滤泡性淋巴瘤转移性肿瘤男性乳腺肿瘤男性乳腺发育症癌浸润性癌原位癌临床模式炎症性癌双侧乳腺癌(此文档部分内容来源于网络,如有侵权请告知删除,文档可自行编辑修改内容,供参考,感谢您的配合和支持)。


胸腺瘤分型?胸腺肿瘤包括胸腺瘤和胸腺癌4胸腺瘤分型胸腺肿瘤是指发生在胸腺上皮细胞上的良性或恶性肿瘤。
根据世界卫生组织(WHO)的分类,胸腺瘤包括胸腺上皮瘤和胸腺间质瘤。
随着医学研究的进展,对胸腺瘤的分型也得到了进一步的细化。
1. 胸腺上皮瘤胸腺上皮瘤是最常见的胸腺瘤类型,占所有胸腺肿瘤的80-90%。
胸腺上皮瘤可以进一步细分为以下几种类型:(1) 提腺瘤(Thymoma)提腺瘤是胸腺上皮瘤中最常见的类型,占所有胸腺瘤的50-60%。
提腺瘤可以根据WHO的分类分为A、AB、B1、B2、B3和C六个亚型。
亚型之间主要依据瘤细胞形态和增殖指数的差异进行分类。
- A型提腺瘤:细胞形态规整,增殖指数低,预后良好。
- AB型提腺瘤:细胞形态和AB亚型相似,增殖指数中等,预后尚好。
- B1型提腺瘤:细胞形态与正常胸腺相似,增殖指数较高,预后尚好。
- B2型提腺瘤:细胞形态多样,有少许异形细胞,增殖指数适中,预后较好。
- B3型提腺瘤:细胞形态多样,有明显的异形细胞,增殖指数较高,预后相对较差。
- C型提腺瘤:细胞形态异常,增殖指数极高,预后差。
(2) 胸腺癌(Thymic carcinoma)胸腺癌是一种相对稀少但恶性程度较高的胸腺瘤,占所有胸腺瘤的10-20%。
胸腺癌可以根据瘤细胞形态分为不同亚型。
- 角化癌:瘤细胞具有角化细胞特征。
- 未分化癌:瘤细胞基本无法分化,具有强烈的恶性特征。
- 腺癌:瘤细胞形成腺管结构。
- 黏液腺癌:瘤细胞形成黏液性分泌物。
2. 胸腺间质瘤胸腺间质瘤较为罕见,占所有胸腺肿瘤的10-20%。
胸腺间质瘤可以分为以下几个亚型:(1) 胸腺淋巴瘤(Thymic lymphoma)胸腺淋巴瘤是一种起源于胸腺淋巴细胞的恶性肿瘤。
根据病理类型和免疫表型的不同,可以进一步分为弥漫大细胞型淋巴瘤、结节性硬化型淋巴瘤、滤泡性淋巴瘤等。
(2) 胸腺神经内分泌肿瘤(Thymic neuroendocrine tumor)胸腺神经内分泌肿瘤是指起源于神经内分泌细胞的恶性肿瘤。


胸腺瘤系列---A型胸腺瘤来源:高医临床与病理胸腺瘤是起源于胸腺上皮或显示向胸腺上皮分化的肿瘤。
胸腺瘤的分类方案尚有较多争议,在此列出WHO使用的分类方案。
WHO分类方案:(1)根据肿瘤性上皮细胞形态分为A型胸腺瘤和B型胸腺。
2种形态混合的肿瘤称为AB型。
(2)B型胸腺瘤根据肿瘤性上皮与淋巴细胞的比例及肿瘤上皮细胞非典型程度分三个亚型:B1型(富淋巴细胞),B2型和B3型(富于上皮细胞)。
(3)伴有B1样型或(罕见)B2样型特征的混合性A型胸腺瘤归为AB型胸腺瘤。
(4)胸腺癌是根据其分化(鳞状细胞、粘液表皮样细胞等)来命名的。
(5)混合性胸腺瘤是按照其WHO组织学形态和每种成分近似百分比进行界定的。
A型胸腺瘤是一种胸腺上皮性肿瘤,由温和的梭形或卵圆形上皮细胞组成。
临床特点A型胸腺瘤是一种相对少见的胸腺瘤类型,在所有胸腺瘤中占4%-9%,平均年龄61岁。
约24%的A型胸腺瘤病人伴有重症肌无力。
影像检查大体检查A型胸腺瘤常常界限清楚,包膜完整;切面呈灰褐色,与其他类型胸腺瘤相比,小叶间纤维带不明显,无明显小叶结构。
可见囊性变或包膜钙化。
镜下改变肿瘤细胞呈实性片状排列或呈车辐状排列,也可形成腺样结构,菊形团结构,脑膜瘤样结构等。
细胞核缺乏异型性,核仁不明显,核分裂像少见。
肿瘤中很少或没有淋巴细胞,但是在梭形细胞微结节周围可见到淋巴样细胞间质。
背景中可显示有血管瘤样改变,可以见到局灶性伸长的纤维母细胞,但没有明显的分叶,也没有其他类型胸腺瘤所特有的分隔纤维带。
1.实性片状2.车辐状3.腺样、肾小球样、有管腔的菊形团样及血管周围间隙4.脑膜瘤痒结构5.血管外皮瘤样免疫表型肿瘤细胞可显示不同程度的不同分子量细胞角蛋白(CK)表达,广谱CK可以呈强阳性,ck19(+),ck7(+),ck5/6(+),EMA局灶(+)CK20阴性,CD5(-),能见到局灶性CD20阳性。
淋巴细胞:CD3(+),CD5(+),CD20(-),可出现少量不成熟T细胞表达CD99、CD1α和TDT。
2015WHO 胸腺肿瘤分类德国的 Marx 医师在 J Thorac Oncol 杂志上发文对第四版 WHO 胸腺肿瘤分类进行总结,不但对所有新的肿瘤分类和变体进行了描述,而且强调了第四版分类与第三版分类的主要区别所在,对理解 2015WHO 胸腺肿瘤分类大有裨益。
2015 年的第四版 WHO 肺、胸腺、胸膜和心脏肿瘤分类与 2004 年的第三版分类有很大不同,首次将所有胸部肿瘤都纳入了一本书中,负责编辑工作的有 WilliamD.Travis、Elizabeth Brambilla、Hans Konrad Müller-Hermelink 和 Curtis C. Harris,而 1999 年由 Juan Rosai 编辑的第二版胸腺肿瘤 WHO 分类则单独成书。
第二版中首次引入胸腺瘤 A 型、AB 型和 B1-B3 型术语,第三版与新的第四版分类中沿用了这些术语,因为它们已得到世界公认,而且现有新数据尚不足以支持新的变化。
第四版胸腺肿瘤的组织病理学部分补充加入了临床症状、肿瘤大体改变、免疫组化、遗传学特征和预后等数据。
此外第四版胸部肿瘤分类的编辑工作中加强了多学科合作,来自影像学、胸外科、和肿瘤内科的医师也加入了第四版的编辑工作,此版中还纳入了最先进的 CT、PET/CT (图 1)和细胞学(图 2)检查。
国际胸腺恶性肿瘤小组(ITMIG)组织的二次国际多学科会议为新版分类的学科间合作、概念变化、更好的进行亚类的组织学标准提供了很大帮助。
图 1. PET-CT 显示的是一名 71 岁女性患有 B3 型胸腺瘤A. 轴位图像显示左主支气管水平前纵膈有一肿物(M)和右下气管旁淋巴结肿大,浸润心包上隐窝(箭头)B. 轴位融合图像在同一水平证实原发肿瘤和转移有 FDG 浓聚图 2. WHO B2 型胸腺瘤的细胞学表现(细针吸抽)。
大肿瘤细胞具有长的或圆的细胞核,核仁与小淋巴细胞很相似。
第四版的重点之一就是修订了组织学和免疫组化诊断标准,有利于更好地对胸腺瘤进行亚类,划分胸腺瘤和胸腺癌间的不同。
此次修订的组织学标准即为 ITMIG 共识会议中公布的标准。
胸腺上皮肿瘤中的流病数据和预后数据不再是单中心或小型 meta 分析数据,而是来自 ITMIG 世界范围的回顾性研究数据,该研究中纳入了 6000 例胸腺瘤、胸腺癌和胸腺神经内分泌肿瘤患者。
生殖细胞肿瘤、淋巴和造血肿瘤以及软组织肿瘤部分,概念和诊断标准都没有明显变化,只是根据新的免疫组化和遗传学数据做了一些小的修订,此外因为 WHO 造血与淋巴组织肿瘤、软组织与骨肿瘤、泌尿系统肿瘤、男性生殖器官肿瘤分类发生变化,相关术语和概念也做出相应改变。
以下内容不只是简单的肿瘤描述,而是着重于阐述WHO 胸腺肿瘤分类二版间的差别。
新版 WHO 纵膈肿瘤分类的新变化1. 胸腺瘤(1)概念的连续性胸腺瘤大部分亚类的命名由字母和数字组成(A 型、AB 型和 B1-B3 型),新版无变化;胸腺瘤分期使用修订后 Masaoka-Koga 系统,也没有变化,新的 TNM 分期由国际肺癌研究委员会(IASLC)和 ITM IG 联合制定,但只是初步分期提议,在国际癌症联盟(UICC)和美国癌症联合委员会(AJCC)批准之前不应用于临床。
(2)概念变化第四版的一个新特征是胸腺瘤的某些 HE 染色的组织学改变是诊断的必备条件,其它的则根据对诊断的重要性作为可选条件。
这种变化是希望减少概念上的模糊,有助于改善诊断的可重复性。
另一个概念的变化是 >30% 的胸腺瘤不只具有一种组织学改变,不再使用名词「复合胸腺上皮肿瘤」,而是要在诊断中列出所有组织学改变,以最突出的组织学改变作为开始,比例较低的组织学成分依次列出。
但这一原则不适用于 AB 型胸腺瘤和含有癌成分的肿瘤。
第三个概念变化是在组织学特征比较模糊的胸腺瘤诊断标准中加入免疫组化特征性变化,如 A 型和 AB 型胸腺瘤的区别在于不成熟 TdT+T 细胞是缺乏还是大量存在;AB 型和 B1 型胸腺瘤的区别在于细胞角蛋白网络是粗大还是纤细。
在难以分类的胸腺瘤和胸腺癌中常规推荐的免疫组化标志见表 1。
表 1. 对鉴别胸腺瘤和胸腺癌有帮助的常规免疫组化标志标志表达靶位细胞角蛋白正常胸腺、胸腺瘤、胸腺癌、神经内分泌肿瘤、部分生殖细胞肿瘤、少见的肉瘤和树突细胞肿瘤的上皮细胞;纵膈肿瘤细胞角蛋白19 正常胸腺、胸腺瘤和胸腺癌上皮细胞细胞角正常胸腺和胸腺瘤中阴性;罕蛋白20 见的胸腺腺癌、畸胎瘤或转移性肿瘤中阳性P63 正常或肿瘤性胸腺上皮细胞、鳞状上皮细胞(畸胎瘤、转移癌)、原发纵膈大 B 细胞淋巴瘤的核内表达P40 正常或肿瘤性胸腺上皮细胞、鳞状上皮细胞(畸胎瘤、转移癌)的核内表达TdT 正常胸腺的不成熟 T 细胞;大于 90% 的胸腺瘤和 T 淋母细胞性淋巴瘤的肿瘤性 T 细胞中表达CD5 胸腺不成熟和成熟 T 细胞和90% 的胸腺瘤;部分 T 淋母细胞性淋巴瘤的肿瘤性 T 细胞;70% 胸腺癌上皮细胞CD20 正常和肿瘤性 B 细胞;50% 的A 型和 AB 型胸腺瘤的上皮细胞CD117 80% 胸腺癌的上皮细胞;大多数精原细胞瘤的肿瘤性细胞最后一个概念变化是大部分胸腺瘤亚类在临床上都具有侵袭性,所以无论分期如何都不应再称之为良性肿瘤。
根据 ICD-O 码,诊断中有 a/3 后缀者表示为恶性。
但也有例外,如微结节胸腺瘤和镜下胸腺瘤,因为目前尚无导致死亡的记录。
(3)关键新发现遗传学、表观遗传学和转录组学的进步,使得我们对胸腺瘤和胸腺癌的不同分子基础有了更多的了解。
胸腺癌存在表观遗传学基因突变、甲基化和表达抗凋亡基因,后者可以将其与胸腺瘤进行区分。
另一方面大部分胸腺瘤亚型和胸腺癌具有高度反复再现的 GTF2I 癌基因点突变,它反应了独特的胸腺上皮肿瘤生物学,支持 WHO 胸腺肿瘤的亚分类。
但目前尚无预测治疗的标志。
(4)胸腺瘤亚类的变化a. 不典型 A 型胸腺瘤第四版中新加入了「不典型 A 型胸腺瘤变体」,这一新名词描述了一种稀少的 A 型胸腺瘤,其特征是细胞高度增生、有丝分裂和坏死增加(图 3),坏死与肿瘤进展期分期明显相关。
罕见的 AB 型胸腺瘤特征与之相似,这种变体的重要性需要进一步研究。
图 3 传统的 A 型胸腺瘤和非典型 A 型胸腺瘤变体。
A. 传统 A 型胸腺瘤区域包含纺锤形细胞(上半部分)和多形细胞(下半部分),由纤维条索分隔。
B 和 C. 不典型 A 型胸腺瘤变体,显示了多形细胞区域不同程度的自发坏死。
肿瘤侵袭肺,GTF2I 基因存在错义突变(染色体 7 c.74146970T>A),此种改变在 A 型胸腺瘤很常见,但在 B 型胸腺瘤和胸腺癌中罕见。
b. A 型和 AB 型胸腺瘤A 型和 AB 型胸腺瘤很难区分,二者都发生于纺锤型上皮细胞,主要区分在于不成熟 T 细胞的多少(图 4a-c)。
肿瘤中有淋巴细胞密集区或是 >10% 肿瘤区域有不成熟 T 细胞中等程度浸润,这些是 AB 型胸腺瘤的特点。
A 型和 AB 型胸腺瘤的关系密切,遗传学改变有很多交叠,但有必要进一步研究 AB 型胸腺瘤中淋巴细胞丰富或是稀少的区域是否遗传学交叠程度相似。
图 4 免疫组化:对难以分类的 A 型和 AB 型胸腺瘤诊断有帮助。
A. AB 型胸腺瘤中存在大量 TdT+ 不成熟 T 细胞,如此密集的 TdT+ T 细胞可以排除 A 型胸腺瘤。
B. 纺锤形细胞胸腺瘤中存在中等量的 TdT+ 不成熟 T 细胞时,如果超过肿瘤的 10%,提示AB 型胸腺瘤诊断;如果小于肿瘤的 10% 则应诊断 A 型胸腺瘤。
C. A 型胸腺瘤中几乎没有 TdT+ 不成熟 T 细胞。
c. B 型胸腺瘤不同于胸腺癌B1 和 B2 型胸腺瘤都是淋巴细胞丰富的肿瘤,区分二者非常困难,B1 胸腺瘤的胸腺样结构和细胞学是必备诊断标准,包括存在髓质小岛和缺乏上皮细胞簇;B2 型胸腺瘤则必需有超过正常数量的多形性肿瘤上皮细胞,通常成簇存在;髓质小岛可见于 B2 型胸腺瘤;Hassall 小体可见于 B1 型胸腺瘤, B2 型胸腺瘤中罕见(图 2);细胞角蛋白表达模式有助于区分 B1 和 B2 胸腺瘤(图 5)。
图 5 显示 A 型到 B3 型胸腺瘤中免疫组化染色角蛋白的表达。
在淋巴细胞丰富的胸腺瘤,致密的上皮细胞网络是典型 AB 型和 B2 型胸腺瘤表现,而纤细的网络则是 B1 型胸腺瘤的特征。
B3 型胸腺瘤是淋巴细胞成分少、上皮成分丰富的肿瘤,但要与 B2 胸腺瘤鉴别则很困难,因为缺少可资鉴别的标志,鉴别诊断主要依赖 B2 胸腺瘤在 HE 染色上看起来是蓝色的,而 B3 胸腺瘤看起来是粉色的。
B3 胸腺瘤与胸腺鳞状细胞癌(TSQCC)的区别也很因难,极少一部分 B3 胸腺瘤形态学上存在局部 TSQCC 标志(如 CD5 和 CD117),同时缺乏 B3 型胸腺瘤标志(如 TdT+T 细胞),或肿瘤具有 TSQCC 形态学标志同时又有 TdT+ 不成熟 T 细胞存在。
第四版中规定肿瘤 HE 染色看起来象 B3 胸腺瘤时就诊断 B3 胸腺瘤,具有TSQCC 形态学者就标记为 TSQCC,不考虑免疫组化结果。
d. 其它胸腺瘤没有太大的变化。
在化生性胸腺瘤中多形细胞中 p63 或 p40 染色对诊断有帮助。
2. 胸腺癌(包括复合胸腺癌)(1)概念的连续性除了极少数例外,几乎所有胸腺癌亚类的命名和诊断标准都没有变化。
Masaoka-Koga 分期系统仍用于胸腺癌,直至新的 TNM 系统公布发表(预计 2016 年)。
(2)概念变化胸腺腺癌根据其 HE 组织学改变进行分类标记,不再使用乳头状和非乳头状腺癌。
名词「复合胸腺上皮肿瘤」在第四版中也不再使用,名词「复合胸腺癌」描述了由不同的胸腺癌构成的肿瘤或是胸腺癌与任何类型的胸腺瘤 / 类癌混合的肿瘤。
与肺相似,当胸腺上皮肿瘤具有较少的癌成分或是大细胞神经内分泌癌成分时不计入复合胸腺癌,而是计入神经内分泌癌。
复合胸腺癌的病理报告必需从癌的成分开始,不计其比例多少,然后是胸腺瘤成分;当有二个或以上的癌成分时,主要的成分要先报告。
(3)胸腺癌亚类的变化a. 胸腺鳞状细胞癌(TSQCC)FoxN1 和 CD205 是 TSQCC 的新标志,对 CD5 和 CD117 是一种补充,在大多数TSQCC 上表达,不表达于肺鳞状细胞癌,10-20% 的纵膈鳞状细胞癌不表达这些标志,对区分肿瘤是胸腺来源还是肺来源很重要。
在胸腺癌众多的新分子标志中,具有预测作用的标志仍需进一步鉴定。
b. 胸腺基底细胞样癌肺癌如果具有基底细胞样特征,如突出的栅栏样细胞排列,称作「基底细胞样鳞状细胞癌」,是具有不同遗传学特征的鳞状细胞癌的一种高级别变体。