胰腺癌诊疗规范2018年版
- 格式:docx
- 大小:199.94 KB
- 文档页数:59
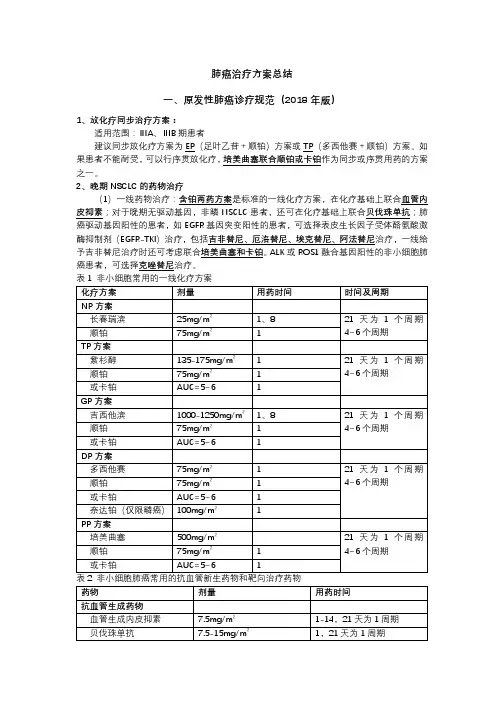
肺癌治疗方案总结一、原发性肺癌诊疗规范(2018年版)1、放化疗同步治疗方案:适用范围:ⅢA、ⅢB期患者建议同步放化疗方案为EP(足叶乙苷+顺铂)方案或TP(多西他赛+顺铂)方案。
如果患者不能耐受,可以行序贯放化疗,培美曲塞联合顺铂或卡铂作为同步或序贯用药的方案之一。
2、晚期NSCLC的药物治疗(1)一线药物治疗:含铂两药方案是标准的一线化疗方案,在化疗基础上联合血管内皮抑素;对于晚期无驱动基因,非鳞NSCLC患者,还可在化疗基础上联合贝伐珠单抗;肺癌驱动基因阳性的患者,如EGFR基因突变阳性的患者,可选择表皮生长因子受体酪氨酸激酶抑制剂(EGFR-TKI)治疗,包括吉非替尼、厄洛替尼、埃克替尼、阿法替尼治疗,一线给予吉非替尼治疗时还可考虑联合培美曲塞和卡铂。
ALK或ROS1融合基因阳性的非小细胞肺癌患者,可选择克唑替尼治疗。
对一线治疗达到疾病控制(完全缓解、部分缓解、稳定)的患者,可选择维持治疗。
目前同药维持治疗的循证医学证据支持的药物有培美曲塞(非鳞癌)、贝伐珠单抗(非鳞癌)和吉西他滨;有循证医学证据支持的换药维持治疗的药物有培美曲塞(非鳞癌),对于EGFR 基因敏感突变患者可以选择EGFR-TKI进行维持治疗。
(2)二线药物治疗:二线治疗可选择的药物包括多西紫杉醇、培美曲塞、纳武单抗、EGFR-TKI和克唑替尼。
肺癌驱动基因突变阳性的患者,如果一线维持治疗时没有应用相应的分子靶向药物,二线治疗时应优先应用分子靶向药物;一线EGFR-TKI治疗后耐药并且EGFR T790M突变阳性的患者,二线治疗时应优先使用奥希替尼。
对于ALK阳性,一线接受克唑替尼治疗后出现耐药的患者,二线治疗时可序贯使用塞瑞替尼。
对于一线接受EGFR-TKI或者克唑替尼治疗出现耐药,二线接受化疗治疗的患者,可根据患者的ECOG PS评分选择含铂双药或者单药治疗方案。
对于驱动基因阴性的患者,应优先考虑化疗,对于无驱动基因且组织学类型为鳞癌的患者,可选择使用阿法替尼(表3)。

2018版CSCO肺癌指南更新主要内容2018年4月21日,中国临床肿瘤学会(CSCO)指南会在南京召开。
原发性肺癌诊疗指南是CSCO发布的第一个指南,2016年首次发布,本次已迎来第2次更新。
整个指南凸显了精准医学的特点,旨在推进中国肿瘤治疗的规范化。
大会上,北京大学肿瘤医院的林冬梅教授、天津大学肿瘤医院的岳东升教授、中国医学科学院肿瘤医院的王志杰教授及广东省人民医院的周清教授分别对指南的更新进行了解读。
那么,2018版《CSCO原发性肺癌诊疗指南》中究竟更新了哪些内容?又是基于哪些证据呢?让我们一起来看一下。
分子分型部分的更新指南新增推荐相对早期(I〜IIIA期)非小细胞肺癌(NSCLC)进行分子检测(1B类证据),主要基于ADJUVANT和EVAN硏究中靶向药物辅助治疗获益的数据。
推荐对于I〜IIIA期NSCLC、N1/N2阳性的非鳞癌患者进行EGFR 突变检测(1B类证据)。
对于晚期NSCLC患者,除了过去推荐的EGFR和ALK检测,本次更新增加了ROS1重排的检测推荐。
EGFR突变的检测可采用ARMS或SuperARMS法(1类证据)。
ALK融合基因的检测可采用Ventana免疫组化、FISH或RT-PCR的方法(1类证据)。
ROS1融合基因的检测可采用RT-PCR或FISH的方法(1B类证据)随着EGFRTKIs继发性耐药和三代TKI的出现,推荐对EGFRTKIs耐药患者进行EGFRT790M检测。
组织学检测为金标准,在组织不可获取时,血液ctDNAEGFRT790M检测可作为有效补充(1A类证据)。
检测方法上,除了CFDA批准的试剂盒外,也可基于中国现有的检测平台使用Cobas、ddPCR、NGS等方法,并以血液检测作为组织检测的补充。
但是融合基因的血液检测技术尚不成熟,故仍应尽可能进行组织学检测。
而由于NGS的成本高,检测规范性、可靠性欠佳,指南将其列为可推荐但推荐级别不高。
基于病理类型、分期和分子分型的综合治疗部分的更新1.NSCLC治疗的更新(1)IA、IB期原发性NSCLC的治疗仍推荐进行解剖性肺叶切除(1类证据)+肺门纵隔淋巴结清扫术(2A类证据)。

膀胱癌诊疗规范(2018年版)一、概述膀胱癌是起源于膀胱尿路上皮的恶性肿瘤,是泌尿系统最常见的恶性肿瘤之一。
全球范围内膀胱癌发病情况:发病率位居所有恶性肿瘤第11位,其中男性发病率为9.0/10万,位列男性恶性肿瘤的第7位;女性为 2.2/10万,位列女性十位之后;死亡率位居所有肿瘤的第十三位,男性及女性死亡率分别为3.2/10万0.9/10万,死亡率位列男性恶性肿瘤第9位。
膀胱癌发病存在地区性、种族性及性别的差异,可见于各年龄段,高发年龄50~70岁,且随着年龄增加,发病率也逐渐增加。
根据2010年至2014年美国SEER数据库统计,膀胱癌确诊时的中位年龄为73岁,中位死亡年龄为79岁。
据全国肿瘤登记中心统计,2009 年膀胱癌发病率为6.61/10 万,人口标准化率为3.03/10万。
男、女性发病率分别为11.41/10万和3.51/10万,男性是女性的3.3倍;死亡率为2.60/10万,男、女性膀胱癌的死亡率分别为3.75/10万和1.24/10万,男、女性之比为2.97: 1。
2016年我国预测数据显示新发膀胱癌8.05万例,其中男性6.21万例(男性恶性肿瘤第6位)、女性1.84万例;死亡3.29万例,其中男性2.51万例(男性恶性肿瘤第11位)、女性0.78万例。
膀胱癌是严重威胁人群健康的恶性肿瘤之一,规范和提高膀胱癌的诊断及治疗水平具有重要意义。
二、膀胱癌的危险因素膀胱癌的发生发展是复杂、多因素、多步骤的病理过程,其具体发病机制尚未完全阐明,研究证实:内在的遗传因素与外在环境因素均有重要作用。
外在危险因素包括吸烟和长期接触工业化学产品。
吸烟是膀胱癌最为确定和最主要的致病危险因素,与烟中含有的芳香胺类化合物4-氨基联苯有关系。
约50%的膀胱癌患者有吸烟史,吸烟可使膀胱癌的患病风险增加2~5倍,并与吸烟强度和时间成正比。
戒烟后膀胱癌的患病风险会逐渐下降。
在职业环境中长期接触工业化学产品芳香胺类化合物也是重要的致病危险因素,如多环芳烃和氯代烃、β-萘胺、4-氨基联苯等。

中国乳腺癌诊疗规范(2018年版)引言乳腺癌是女性最常见的恶性肿瘤之一,也是威胁女性健康的重要疾病。
随着诊断和治疗的进步,乳腺癌的生存率和治愈率逐渐提高。
为了进一步规范中国乳腺癌的诊疗工作,提高患者的生活质量和存活率,制定本《中国乳腺癌诊疗规范》。
一、诊断1.1 临床表现乳腺癌的临床表现主要包括乳房肿块、皮肤异常、溢液、乳腺疼痛等。
乳房肿块的性质、质地、可移动性、边界清楚性对于鉴别良恶性乳腺肿块具有重要意义。
如果有任何异常表现,应及时到医院进行乳腺癌筛查及进一步诊断。
1.2 影像学检查乳腺癌的影像学检查主要包括乳腺X线摄影、乳腺超声和乳腺MRI等。
乳腺X线摄影能够提供乳房内部的结构信息,对于早期乳腺癌的筛查和诊断有重要的意义。
乳腺超声可以帮助判断乳腺肿块的性质,对于鉴别良恶性肿块有一定的参考价值。
乳腺MRI对于乳腺癌的早期诊断、病灶定位、局部侵犯及淋巴结转移具有很高的敏感性和特异性。
1.3 组织学检查组织学检查是乳腺癌诊断的最可靠依据。
多数情况下,通过乳腺穿刺活检即可获得组织学诊断。
有时候,需要进行乳腺手术切除肿瘤进行病理诊断。
二、分期乳腺癌的分期对于确定治疗方案和预后评估具有重要意义。
根据肿瘤大小、淋巴结转移情况和远处转移情况,采用乳腺癌分期系统为基础进行分期。
三、治疗原则3.1 个体化治疗根据患者的具体情况,制定治疗方案。
个体化治疗侧重于最大限度地控制乳腺癌的局部病变和远处转移,同时尽量减轻治疗的副作用。
3.2 综合治疗乳腺癌治疗一般采用手术治疗、放射治疗、药物治疗和靶向治疗等多种综合手段结合使用,以达到最佳的治疗效果。
手术是乳腺癌治疗的基础,通过手术可以控制局部病灶。
放射治疗可以杀灭残留癌细胞,减少复发率。
药物治疗包括化疗和内分泌治疗两种方式,可用于术前和术后治疗。
靶向治疗是针对乳腺癌细胞的特定分子靶点选择性作用的治疗手段,可以提高治疗效果。
3.3 术前辅助治疗对于患有大肿瘤或存在远处转移的患者,常常需要进行术前辅助治疗。

肾癌诊疗规范(2018年版)一、概述肾细胞癌(renal cell carcinoma,RCC,简称肾癌)是起源于肾小管上皮的恶性肿瘤,占肾脏恶性肿瘤的80%~90%。
肾癌的组织病理类型最常见的为透明细胞癌,其次为乳头状肾细胞癌及嫌色细胞癌,以及集合管癌等少见类型的肾细胞癌。
肾癌发病率仅次于前列腺癌及膀胱癌,占泌尿系统肿瘤第三位。
随着医学影像学的发展,早期肾癌的发现率逐渐增长,局限性肾癌经过根治性肾切除术或者保留肾单位的肾脏肿瘤切除术可获得满意的疗效。
据统计,目前确诊时既已属晚期的患者已由数年前的30%下降至17%,随着靶向治疗的持续发展及新型免疫治疗药物的兴起,晚期肾癌的疗效也逐步得到改善。
二、流行病学及病因学(一)流行病学在世界范围内,肾癌的发病率约占成人恶性肿瘤的3%,其分布具有明显的地域差异,北美、西欧等西方发达国家发病率最高,而非洲及亚洲等发展中国家发病率最低。
全世界范围内,肾癌发病目前排在男性恶性肿瘤第9位(21.4万例新患者)及女性第14位(12.4万例新患者),其男女发病率约为2∶1,发病高峰在60~70岁。
根据GLOBOCAN 2012年世界恶性肿瘤流行病学研究数据,肾癌的全球发病率居恶性肿瘤第14位,死亡率居第16位。
近几十年来,在大多数国家和地区肾癌的发病率都呈现持续增长趋势,包括北美、部分欧洲、亚洲、大洋洲及部分拉丁美洲,但肾癌的死亡率在发达国家中趋于稳定或下降。
据中国肿瘤登记年报的资料显示,从1988年至2014年我国肾癌的发病率为上升趋势。
人口结构老龄化、生活方式西方化及早期筛查的推广可能是发病率增高的原因。
2005年至2009年肾癌的发病率分别为3.96/10万、4.44/10万、4.64/10万、5.08/10万、4.5/10万。
2018年2月,国家癌症中心发布了最新癌症数据,汇总了339家癌症登记点的数据,共覆盖中国2.8亿人群。
数据显示,2014年中国肾癌发病率为4.99/10万,其中男性肾癌发病率为6.09/10万,女性肾癌发病率为3.84/10万。

·指南·甲状腺癌诊疗规范(2018年版)中华人民共和国国家卫生健康委员会一、概述甲状腺癌(thyroid cancer)是一种起源于甲状腺滤泡上皮或滤泡旁上皮细胞的恶性肿瘤,也是头颈部最为常见的恶性肿瘤。
近年来,全球范围内甲状腺癌的发病率增长迅速,据全国肿瘤登记中心的数据显示,我国城市地区女性甲状腺癌发病率位居女性所有恶性肿瘤的第4位。
我国甲状腺癌将以每年20%的速度持续增长。
根据肿瘤起源及分化差异,甲状腺癌又分为:甲状腺乳头状癌(papillary thyroid carcinoma,PTC)、甲状腺滤泡癌(follicular thyroid carcinoma,FTC)、甲状腺髓样癌(medullarythyroid carcinoma,MTC)以及甲状腺未分化癌(anaplastic thyroid cancer,ATC),其中PTC最为常见,占全部甲状腺癌的85%~90%,而PTC和FTC合称分化型甲状腺癌(di ff erentiated thyroid carcinoma,DTC)。
不同病理类型的甲状腺癌,在其发病机制、生物学行为、组织学形态、临床表现、治疗方法以及预后等方面均有明显不同。
DTC生物行为温和,预后较好。
ATC的恶性程度极高,中位生存时间仅7~10个月。
MTC的预后居于两者之间。
二、诊疗技术和应用(一)高危人群的监测筛查有如下病史时需要高度警惕甲状腺癌,尽早进行筛查:①童年期头颈部放射线照射史或放射性尘埃接触史;②全身放射治疗史;③DTC、MTC或多发性内分泌腺瘤病2型(MEN2型)、家族性多发性息肉病、某些甲状腺癌综合征[如多发性错构瘤综合征(multiple hamartoma syndrome)、Carney综合征、沃纳综合征(Werner syndrome)和加德纳综合征(Gardner syndrome)]等的既往史或家族史。
(二)临床表现1.症状:大多数甲状腺结节患者没有临床症状。


膀胱癌诊疗规范一、概述膀胱癌是起源于膀胱尿路上皮的恶性肿瘤,是泌尿系统最常见的恶性肿瘤之一。
全球范围内膀胱癌发病情况:发病率位居所有恶性肿瘤第11位,其中男性发病率为9.0/10万,位列男性恶性肿瘤的第7位;女性为 2.2/10万,位列女性十位之后;死亡率位居所有肿瘤的第十三位,男性及女性死亡率分别为3.2/10万0.9/10万,死亡率位列男性恶性肿瘤第9位。
膀胱癌发病存在地区性、种族性及性别的差异,可见于各年龄段,高发年龄50~70岁,且随着年龄增加,发病率也逐渐增加。
根据2010年至2014年美国SEER数据库统计,膀胱癌确诊时的中位年龄为73岁,中位死亡年龄为79岁。
据全国肿瘤登记中心统计,2009 年膀胱癌发病率为6.61/10 万,人口标准化率为3.03/10万。
男、女性发病率分别为11.41/10万和3.51/10万,男性是女性的3.3倍;死亡率为2.60/10万,男、女性膀胱癌的死亡率分别为3.75/10万和1.24/10万,男、女性之比为2.97: 1。
2016年我国预测数据显示新发膀胱癌8.05万例,其中男性6.21万例(男性恶性肿瘤第6位)、女性1.84万例;死亡3.29万例,其中男性2.51万例(男性恶性肿瘤第11位)、女性0.78万例。
膀胱癌是严重威胁人群健康的恶性肿瘤之一,规范和提高膀胱癌的诊断及治疗水平具有重要意义。
二、膀胱癌的危险因素膀胱癌的发生发展是复杂、多因素、多步骤的病理过程,其具体发病机制尚未完全阐明,研究证实:内在的遗传因素与外在环境因素均有重要作用。
外在危险因素包括吸烟和长期接触工业化学产品。
吸烟是膀胱癌最为确定和最主要的致病危险因素,与烟中含有的芳香胺类化合物4-氨基联苯有关系。
约50%的膀胱癌患者有吸烟史,吸烟可使膀胱癌的患病风险增加2~5倍,并与吸烟强度和时间成正比。
戒烟后膀胱癌的患病风险会逐渐下降。
在职业环境中长期接触工业化学产品芳香胺类化合物也是重要的致病危险因素,如多环芳烃和氯代烃、β-萘胺、4-氨基联苯等。

胃癌诊疗规范(2018年版)一、概述胃癌(Gastric Carcinoma)是指原发于胃的上皮源性恶性肿瘤。
在我国胃癌发病率仅次于肺癌居第二位,死亡率排第三位。
全球每年新发胃癌病例约120万,中国约占其中的40%。
我国早期胃癌占比很低,仅约20%,大多数发现时已是进展期,总体5年生存率不足50%。
近年来随着胃镜检查的普及,早期胃癌比例逐年增高。
胃癌治疗的总体策略是以外科为主的综合治疗,为进一步规范我国胃癌诊疗行为,提高医疗机构胃癌诊疗水平,改善胃癌患者预后,保障医疗质量和医疗安全,特制定本规范。
本规范所称的胃癌是指胃腺癌(以下简称胃癌),包括胃食管结合部癌。
二、诊断应当结合患者的临床表现、内镜及组织病理学、影像学检查等进行胃癌的诊断和鉴别诊断。
(一)临床表现早期胃癌患者常无特异的症状,随着病情的进展可出现类似胃炎、溃疡病的症状,主要有:①上腹饱胀不适或隐痛,以饭后为重;②食欲减退、嗳气、返酸、恶心、呕吐、黑便等。
进展期胃癌除上述症状外,常出现:①体重减轻、贫血、乏力。
②胃部疼痛,如疼痛持续加重且向腰背放射,则提示可能存在胰腺和腹腔神经丛受侵。
胃癌一旦穿孔,可出现剧烈腹痛的胃穿孔症状。
③恶心、呕吐,常为肿瘤引起梗阻或胃功能紊乱所致。
贲门部癌可出现进行性加重的吞咽困难及反流症状,胃窦部癌引起幽门梗阻时可呕吐宿食。
④出血和黑便,肿瘤侵犯血管,可引起消化道出血。
小量出血时仅有大便潜血阳性,当出血量较大时可表现为呕血及黑便。
⑤其他症状如腹泻(患者因胃酸缺乏、胃排空加快)、转移灶的症状等。
晚期患者可出现严重消瘦、贫血、水肿、发热、黄疸和恶病质。
(二)体征一般胃癌尤其是早期胃癌,常无明显的体征,进展期乃至晚期胃癌患者可出现下列体征:①上腹部深压痛,有时伴有轻度肌抵抗感,常是体检可获得的唯一体征。
②上腹部肿块,位于幽门窦或胃体的进展期胃癌,有时可扪及上腹部肿块;女性患者于下腹部扪及可推动的肿块,应考虑Krukenberg 瘤的可能。
胰腺癌相关疼痛的诊疗现状疼痛是胰腺癌患者最常见的症状之一。
2019年发布的一项历时2.5年的流行病学调查表明,93%的胰腺癌患者发生了胰腺癌相关疼痛,其中83%出现中至重度疼痛[1]。
有研究表明,肿瘤位于胰体尾、确诊前即出现腹痛的胰腺癌患者受疼痛的困扰更多[2]。
除疼痛外,胰腺癌的其他伴发症状,如疲劳、消瘦等,发病率高[3],严重影响患者的生活质量并限制患者积极治疗的意愿,却未得到充分重视。
超过50%的患者镇痛治疗不足,尤其是高龄及确诊30 d以内的新发患者[4]。
有效的疼痛管理可延长胰腺癌患者的生存期,但由于胰腺癌相关疼痛的发病机制尚未完全阐明,目前,胰腺癌相关疼痛管理多凭借医师经验。
本文就胰腺癌相关疼痛的病理生理机制及治疗策略进行综述,以期为胰腺癌临床镇痛实践提供参考。
1胰腺癌相关疼痛的病理生理机制胰腺癌相关疼痛复杂多样,可能来源于不同机制。
临床医师尤其是疼痛专科医师在诊治时需仔细进行问诊、查体、诊断及鉴别诊断。
根据病理生理机制不同,可将胰腺癌相关疼痛分为内脏源性疼痛、躯体源性疼痛及神经病理性疼痛。
内脏源性疼痛多表现为腹部胀痛或钝痛,并可能向腰背部放射,其病因可能来源于肿瘤导致的胰胆管阻塞,从而使导管内和间质压力升高以及胰腺分泌酶缺乏,进而引发疼痛,还可能与血管受累、腹水、肠梗阻及内脏(如肝、肺等)转移相关。
躯体源性疼痛多表现为浅表组织、肌肉骨骼的伤害性疼痛及炎性疼痛,其来源包括手术治疗及放化疗相关组织损伤、躯体转移(如腹膜、周围骨骼、肌肉软组织等)、牵涉痛、肌筋膜疼痛等。
其中,肌筋膜疼痛以骨骼肌中存在活跃的触发点为特征,在癌症患者中发病率可达20%,可能由患者长期强迫性体位导致的肌肉劳损、手术等机械损伤、代谢紊乱、情绪压力等引起。
牵涉痛的定义与临床诊断尚存争议,有学者认为其是由“潜在”而非“活跃”的触发点引起。
需要强调的是,胰腺癌细胞具有神经侵袭性,肿瘤细胞的神经周围浸润、炎性刺激、神经转移均可导致神经病理性疼痛,常累及胰腺内外神经丛,尤以腹腔神经丛最为常见。
1 胰腺癌诊疗规范(2018年版) 一、概述 胰腺导管腺癌(pancreatic ductal adenocarcinoma)是常见的胰腺肿瘤,恶性程度极高,近年来,发病率在国内外均呈明显的上升趋势。据世界卫生组织(WHO)统计,2012年全球胰腺癌发病率和死亡率分别列恶性肿瘤第13位和第7位。中国国家癌症中心最新统计数据显示,从2000年至2011年中国胰腺癌的发病率增加,2015年我国胰腺癌发病率位居恶性肿瘤中第9位,死亡率位居恶性肿瘤中第6位。 近年来,随着影像、内镜、病理等学科的发展,胰腺癌诊断水平有所提高;外科手术新理念和新技术(如腹腔镜技术、机器人等)的发展,局部治疗手段(如立体定向放疗、纳米刀消融治疗、放射粒子植入等)以及抗肿瘤药物(如吉西他滨、纳米白蛋白紫杉醇、如替吉奥、卡培他滨、伊立替康、奥沙利铂、尼妥珠单抗等)的应用等,为胰腺癌的治疗带来了机遇和进步。 为进一步规范我国胰腺癌诊疗行为,提高医疗机构胰腺癌诊疗水平,改善胰腺癌患者预后,保障医疗质量和医疗安全,特制定本规范。虽然该规范旨在帮助临床决策,但它不能纳入所有可能的临床变化。 二、诊断技术与应用 (一)高危因素 2
胰腺癌的病因尚未完全明确,流行病学调查显示胰腺癌发病与多种危险因素有关。非遗传危险因素:长期吸烟,高龄,高脂饮食,体重指数超标、慢性胰腺炎或伴发糖尿病等是胰腺癌可能的非遗传性危险因素。家族遗传也是胰腺癌的高危因素,大约10%胰腺癌病例具有家族遗传性。患有遗传性胰腺炎、波伊茨-耶格综合征(Peutz-Jeghers syndrome)、家族性恶性黑色素瘤及其他遗传性肿瘤疾患的患者,胰腺癌的风险显著增加。目前这些遗传易感性的遗传基础尚未清楚,多达80%的胰腺癌患者没有已知的遗传原因。CDKN2A、BRCA1/2、PALB2等基因突变被证实与家族性胰腺癌发病密切相关。 (二)临床表现 胰腺癌恶性程度较高,进展迅速,但起病隐匿,早期症状不典型,临床就诊时大部分患者已属于中晚期。首发症状往往取决于肿瘤的部位和范围,如胰头癌早期便可出现梗阻性黄疸;而早期胰体尾部肿瘤一般无黄疸。主要临床表现包括 1.腹部不适或腹痛:是常见的首发症状。多数胰腺癌患者仅表现为上腹部不适或隐痛、钝痛和胀痛等。易与胃肠和肝胆疾病的症状混淆。若还存在胰液出口的梗阻,进食后可出现疼痛或不适加重。中晚期肿瘤侵及腹腔神经丛可出现持续性剧烈腹痛。 2.消瘦和乏力:80%~90%胰腺癌患者在疾病初期即有消3
瘦、乏力、体重减轻,与缺乏食欲、焦虑和肿瘤消耗等有关。 3.消化道症状:当肿瘤阻塞胆总管下端和胰腺导管时,胆汁和胰液体不能进入十二指肠,常出现消化不良症状。而胰腺外分泌功能损害可能导致腹泻。晚期胰腺癌侵及十二指肠,可导致消化道梗阻或出血。 4.黄疸:与胆道出口梗阻有关,是胰头癌最主要的临床表现,可伴有皮肤瘙痒、深茶色尿和陶土样便。 5.其他症状:部分患者可伴有持续或间歇低热,且一般无胆道感染。部分患者还可出现血糖异常。 (三)体格检查 胰腺癌早期无明显体征,随着疾病进展,可出现消瘦、上腹压痛和黄疸等体征。 1.消瘦:晚期患者常出现恶病质。 2.黄疸:多见于胰头癌,由于胆道出口梗阻导致胆汁淤积而出现。 3.肝脏肿大:为胆汁淤积或肝脏转移的结果,肝脏质硬、大多无痛,表面光滑或结节感。 4.胆囊肿大:部分患者可触及囊性、无压痛、光滑且可推动的胆囊,称为库瓦西耶征(Courvoisier sign),是壶腹周围癌的特征。 3.腹部肿块:晚期可触及腹部肿块,多位于上腹部,位置深,呈结节状,质地硬,不活动。 4.其他体征:晚期胰腺癌可出现锁骨上淋巴结肿大、腹4
水等体征。脐周肿物,或可触及的直肠-阴道或直肠-膀胱后壁结节。 (四)影像检查 影像检查是胰腺癌获得初步诊断和准确分期的重要工具,科学合理使用各种影像检查方法,对规范化诊治具有重要作用。根据病情,选择恰当的影像学技术是诊断胰腺占位病变的前提。影像学检查应遵循完整(显示整个胰腺)、精细(层厚1~2mm的薄层扫描)、动态(动态增强、定期随访)、立体(多轴面重建,全面了解毗邻关系)的基本原则。治疗前和治疗后的影像检查流程请见附件1和附件2。 1.超声检查:超声检查因简便易行、灵活直观、无创无辐射、可多轴面观察等特点,是胰腺癌诊断的重要检查方法。 常规超声可以较好地显示胰腺内部结构,观察胆道有无梗阻及梗阻部位,并寻找梗阻原因。彩色多普勒超声可以帮助判断肿瘤对周围大血管有无压迫、侵犯等。实时超声造影技术可以揭示肿瘤的血流动力学改变,帮助鉴别和诊断不同性质的肿瘤,凭借实时显像和多切面显像的灵活特性,在评价肿瘤微血管灌注和引导介入治疗方面具有优势。 超声检查的局限性包括视野较小,受胃肠道内气体、患者体型等因素影响,有时难以完整观察胰腺,尤其是胰尾部。 2.CT检查:具有较好的空间和时间分辨率,是目前检查胰腺最佳的无创性影像检查方法,主要用于胰腺癌的诊断、鉴别诊断和分期。平扫可显示病灶的大小、部位,但不能准5
确定性诊断胰腺病变,显示肿瘤与周围结构的关系较差。三期增强扫描能够较好地显示胰腺肿物的大小、部位、形态、内部结构及与周围结构的关系,并能够准确判断有无肝转移及显示肿大淋巴结。CT的各种后处理技术[包括多平面重建(MPR)、最大密度投影(MIP)、最小密度投影(MinP)、表面遮盖显示(SSD)、容积再现技术(VRT)]联合应用可准确提供胰腺癌病变本身情况、病变与扩张胰管及周围结构的关系等信息,其中MIP和MPR是最常用的后处理技术。近年来CT灌注成像技术日趋成熟,它可以通过量化的方式反映肿瘤内部的血流特点和血管特性,以期鉴别肿瘤的良恶性、评价肿瘤疗效,预测肿瘤的恶性程度以及转归等。 3.MRI及磁共振胰胆管成像检查:不作为诊断胰腺癌的首选方法,随着MR扫描技术的改进,时间分辨率及空间分辨率的提高,大大改善了MR的图像质量,提高了MRI诊断的准确度,在显示胰腺肿瘤、判断血管受侵、准确的临床分期等方面均显示出越来越高的价值,同时MRI具备具有多参数、多平面成像、无辐射的特点,胰腺病变鉴别诊断困难时,可作为CT增强扫描的有益补充;当患者对CT增强对比剂过敏时,可采用MR代替CT扫描进行诊断和临床分期;磁共振胰胆管成像(magnetic resonance cholangiopancreatography,MRCP)及多期增强扫描的应用,在胰腺癌的定性诊断及鉴别诊断方面更具优势,有报道MRI使用特定组织的对比剂可诊断隐匿性胰头癌。MRI还可监测胰腺癌并可预测胰腺癌的6
复发,血管的侵袭,也可以预测胰腺肿瘤的侵袭性,而胰腺癌组织的侵袭可作为生存预测的指标。MRCP可以清楚显示胰胆管系统的全貌,帮助判断病变部位,从而有助于壶腹周围肿瘤的检出及鉴别诊断,与内镜下逆行胰胆管造影术(Endoscopic Retrograde Cholangiopancreatography,ERCP)及经皮胰胆管穿刺造影(PTC)相比,具有无创的优势;另外,MR功能成像可以从微观角度定量反映肿瘤代谢信息,包括弥散加权成像(DWI)、灌注加权成像(PWI)及波谱成像(MRS),需与MR常规序列紧密结合才能在胰腺癌的诊断、鉴别诊断及疗效观察中中发挥更大作用。 4.正电子发射计算机断层成像(PET-CT):显示肿瘤的代谢活性和代谢负荷,在发现胰外转移,评价全身肿瘤负荷方面具有明显优势。临床实践过程中:①不推荐作为胰腺癌诊断的常规检查方法,但它可以做为CT和(或)MRI的补充手段对不能明确诊断的病灶,有助于区分肿瘤的良恶性,然而其对于诊断小胰腺癌作用有限。①PET-CT检查在排除及检测远处转移病灶方面具有优势,对于原发病灶较大、疑有区域淋巴结转移及CA19-9显著升高的患者,推荐应用。①在胰腺癌治疗后随访中,鉴别术后、放疗后改变与局部肿瘤复发,对CA19-9升高而常规影像学检查方法阴性时,PET-CT有助于复发转移病灶的诊断和定位。①对不能手术而行放化疗的患者可以通过葡萄糖代谢的变化早期监测疗效,为临床及时更改治疗方案以及采取更为积极的治疗方法提供依据。 7
5.超声内镜(endoscopic ultrasonography,EUS):在内镜技术的基础上结合了超声成像,提高了胰腺癌诊断的敏感度和特异度;特别是EUS引导细针穿刺活检(fine needle aspiration,EUS-FNA),成为目前胰腺癌定位和定性诊断最准确的方法。另外,EUS也有助于肿瘤分期的判断。 (1)早期诊断:EUS是将探头插入胃、十二指肠贴近胰腺显像,由于超声内镜探头离胰腺距离近,探头频率高,并且避免了胃肠道气体的干扰,故诊断胰腺疾病的灵敏度大大提高,可检出直径小于1cm的胰腺癌,对小胰癌诊断价值极高。 (2)TNM分期诊断:EUS可显示胰腺癌的大小,肿瘤是否侵犯周围血管、胆总管、十二指肠壁、肝脏、肾脏、肾上腺,以及有无转移性淋巴结,有较高的TNM分期诊断正确率。EUS对T1~2期胰腺癌诊断的敏感度和特异度分别为90%和72%,对于T1~2期肿瘤检查优于影像学检查。EUS对T3~4期的敏感度和特异度分别为90%和72%。EUS在判断淋巴结分期的敏感度和特异度(分别为0.62和0.74)低于对周围血管浸润情况的判断(分别为0.87和0.92)。EUS预测胰腺肿瘤的可切除敏感度达90%。对于临床高度怀疑胰腺占位而首次影像学检查未发现的患者或病灶周围血管受侵及淋巴结转移情况,EUS能够提供比CT和MR更多信息,可作为CT和MR的重要补充。 (3)超声内镜引导下介入技术:随着内镜技术的进展,