腹腔镜下胰十二指肠切除术
- 格式:ppt
- 大小:9.61 MB
- 文档页数:36
健康/大看台>>>医疗新技术HEALTH REVIEW 编辑/朱建平前列腺癌是男性生殖系统常见的恶性肿瘤,近年来发病率有上升趋势。
对于非转移性的前列腺癌主要采用局部治疗,手段有两种,一是根治性切除手术,另一种是根治性放射治疗。
根治性前列腺切除术仅适用于病变局限于前列腺(T2或以下)的肿瘤;而根治性外照射既是T2或以下前列腺癌的治疗选择,同时还是T3(肿瘤已穿透前列腺包膜)或更大肿瘤的标准治疗方法。
随着科学技术的发展及大量临床试验数据的证实,放射治疗和手术治疗临床疗效相当,并且放射治疗的病人并发症少,生活质量高,故放射治疗已经成为前列腺癌综合治疗的主要方法。
近年来发展起来的图像引导放射治疗(IGRT )是一种四维的放射治疗技术,它在三维放疗技术的基础上加入了时间因数的概念,充分考虑了解剖组织在治疗过程中的运动和分次治疗间的位移误差,如呼吸和蠕动运动、日常摆位误差、靶区收缩等引起放疗剂量分布的变化和对治疗计划的影响等方面的情况,在患者进行治疗前、治疗中利用各种先进的影像设备对肿瘤及正常器官进行实时的监控,并能根据器官位置的变化调整治疗条件使照射野紧紧“追随”靶区,使之能做到真正意义上的精确治疗。
浙江省肿瘤医院采用带有图像引导(IGRT )的直线加速器,可以在病人治疗体位轻松、快速地获取图像,并实现图像的无缝配准。
利用获取的容积图像与计划CT 图像进行对比和配准,可以对前列腺和治疗中心的相对位置进行探测和校正,实现在线图像引导放疗,也可以采用离线或在线模式实现自适应性放疗,提高靶区投照的精确度和准确度,最终实现在提高靶区受照剂量的同时,减少正常组织受照剂量与体积,从而提高生存率,降低毒副反应,提高生活质量。
通过对IGRT 放疗的前列腺癌患者的观察,发现患者普遍副反应较轻,放疗总剂量有望提高至76Gy 左右,图像引导放射治疗技术治疗前列腺癌已成为放疗新趋势。
(徐刚)不久前浙江大学附属第二医院肝胆胰外科曹利平主任带领的医疗团队连续完成了两例完全腹腔镜下的胰十二指肠切除术。



腹腔镜胰十二指肠切除术和开腹胰十二指肠切除术的对比分析背景:胰十二指肠切除术(Pancreaticoduodenectomy、PD)是一种复杂的治疗壶腹周围的良性和恶性疾手术方式。
许多研究机构将其称为Whipple手术。
1.1胰十二指肠切除术的适应症和禁忌症最常见的恶性壶腹周围病变行此手术方式治疗的是胰腺癌,其次是胆总管远端胆管癌、壶腹癌、十二指肠腺癌。
其他不常见的肿瘤包括神经内分泌肿瘤,胰腺囊腺癌,壶腹周围腺泡细胞癌和鳞状细胞癌,胃肠道间质瘤,肉瘤和淋巴瘤。
此外,一些良性肿瘤以及慢性胰腺炎孤立转移至壶腹部,或钝或穿透胰头十二指肠损伤。
尽管许多肿瘤在病理学方面存在差异,但在壶腹周围地区的许多恶性疾病有相似的临床表现、术前评估和手术治疗策略。
由于获得术前组织诊断的困难和风险,因此精确的组织学类型肿瘤在手术切除前往往是未知的。
胰腺头部的肿瘤通常是涉及壶腹部恶性肿瘤,对胆总管下端的胰头十二指肠形成压迫,伴有顽固性疼痛与慢性钙化性胰腺炎或外伤时的胰头损伤,损害胰腺导管结构和十二指肠。
若是恶性肿瘤,则应无肿瘤的转移或肿瘤呈大小尚可,对门静脉的侵润较少。
全胰切除术在某些情况下可能是因为多中心病灶的恶性肿瘤以,从而减少术后吻合胰液泄漏并发症的发生率。
术后应注意糖尿病的问题,以及日常胰腺酶替代的需要。
胰十二指肠切除术一般禁忌证包括转移性疾病,局部晚期疾病,累及肠系膜血管通常是门静脉(PV)或肠系膜上动脉(SMA)、肠系膜上静脉(SMV)和严重的并发症,排除安全的麻醉和手术。
1.2胰十二指肠切除术的切除范围有关于各种条件的最佳操作的热烈辩论,但受控制的数据是稀缺的。
操作的范围可以考虑以下三个标题。
1、胰腺切除程度2、胃十二指肠切除的程度、3、胆管切除的程度1935由纽约外科医生艾伦描述的传统和保守型的胰十二指肠切除术。
传统的胰十二指肠切除术包括远端胃。
它沿着胃大弯及胃小弯切去除淋巴结:这些淋巴结很少参与病程,但可形成肿瘤转移。

·800·蝤鏖处抖莹查!Q塑生12旦苤!!鲞璺!!塑』垡!!坠蟹:旦!!!些竺!塑!:!!!:!!:盥!:!!结石、胆总管结石伴肝内一、二级胆管结石、M i r i zzi综合征或存在择期内镜胆总管取石禁忌证如十二指肠憩室内(旁)乳头开口或内镜E ST取石失败者。
四、腹腔镜与胃镜联合治疗肝硬化门静脉高压脾功能亢进食管胃底静脉曲张出血是门静脉高压症的严重并发症,目前普遍认为对有出血史且肝功能尚可的门静脉高压症患者,应积极采取手术治疗以预防再出血。
有学者在脾切除术前常规行经内镜食管曲张静脉套扎术(E V L),结扎治疗后l一2周内镜检查证实食管静脉曲张完全消失或减轻,行腹腔镜脾切除术¨“。
术前EV L,可阻断门、奇静脉间的异常反流,防止因手术应激、肝功能下降、胃液反流和黏膜抵抗力下降进食所诱发的出血。
腹腔镜与内镜联合技术,可充分发挥两者各自优势,弥补单一内镜或腹腔镜技术的不足,进一步拓展了微创技术的应用领域,并突显出微创、精准、安全有效等优点,力求为患者提供最优化的治疗选择。
特别是腹腔镜辅助N O TE S手术可能成为国内外研究的又一热点,也是向真正意义N O T E S手术过渡的必然过程【1“。
相信随着技术和器械的进一步发展,腹腔镜与内镜联合技术的潜在优势将会得到进一步发挥,其在消化系统疾病诊治中将会具有更广阔的应用前景。
参考文献[1]张再莺,唐力军,王瑜.等.腹腔镜结直肠癌手术的临床研究现状[J].腹腔镜外科杂志,2007,12(5):443446.[2]Ludw i g K,W i l hel m L,Schar l au U.e l a1.Lapar oscopi e—endos co pi c r eU·dezvous r es ec t i o n o f ga st ri c t um or s[J].Sur g E ndose,2002,16(11):1561.1565.[3]王瑜,邹忠东,王烈,等.腹腔镜联合电子肠镜治疗结肠多发性腺瘤性息肉[J].医学新知杂志.2004,14(2):92-93.[4]王烈,涂小煌,张再重,等.内镜辅助腹腔镜手术在早期结肠癌治疗中的应用[J].中华胃肠外科杂志.2009,12(3):249-251.[5]Li V K,W exn er SD.Pul ido N,e t a1.U s e of r o ut i n e i ntr aopem t i ve e n doe-c o py i n el ect i v e l apa ros copiecd or ect al sur ger y:咖i t f u r t h e r avoi d矾*t o m ot i e f ai l ur e[J].Surg Endo s c。
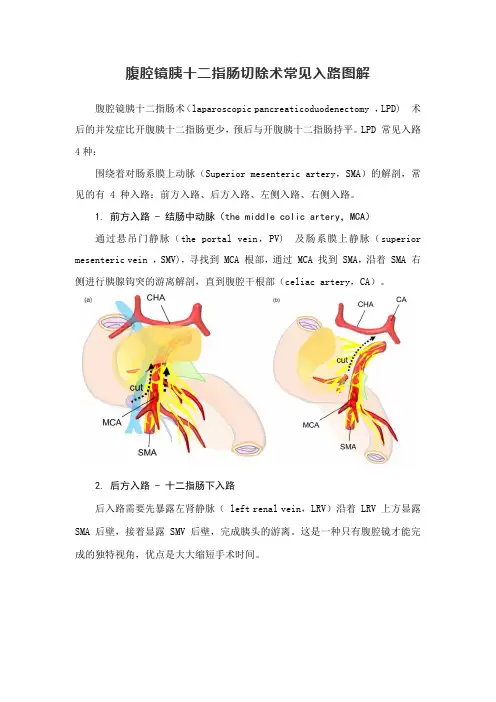
腹腔镜胰十二指肠切除术常见入路图解腹腔镜胰十二指肠术(laparoscopic pancreaticoduodenectomy ,LPD) 术后的并发症比开腹胰十二指肠更少,预后与开腹胰十二指肠持平。
LPD 常见入路4种:围绕着对肠系膜上动脉(Superior mesenteric artery,SMA)的解剖,常见的有 4 种入路:前方入路、后方入路、左侧入路、右侧入路。
1. 前方入路 - 结肠中动脉(the middle colic artery,MCA)通过悬吊门静脉(the portal vein,PV) 及肠系膜上静脉(superior mesenteric vein ,SMV),寻找到 MCA 根部,通过 MCA 找到 SMA,沿着 SMA 右侧进行胰腺钩突的游离解剖,直到腹腔干根部(celiac artery,CA)。
2. 后方入路 - 十二指肠下入路后入路需要先暴露左肾静脉( left renal vein,LRV)沿着 LRV 上方显露SMA 后壁,接着显露 SMV 后壁,完成胰头的游离。
这是一种只有腹腔镜才能完成的独特视角,优点是大大缩短手术时间。
3. 左侧入路 - IPDA / J1A需要沿着肠系膜上动脉左侧进行解剖,首先在 SMA 背侧找到胰十二指肠下动脉(inferior pancreaticoduodenal artery,IPDA)/ 空肠第一支动脉(first jejunal artery,J1A)共干,给予判断是否可切除然后给予离断。
由于左侧头侧有结肠的阻挡,左侧足侧有小肠的阻挡,左侧的空间是比较狭窄的,于是紧接着需要沿着 SMA 右侧进行钩突游离解剖。
4. 右侧入路 - PDJV在胰腺钩突侧先预先离断属于SMV 属支的近端背空肠静脉(proximal-dorsal jejunal vein ,PDJV) ,然后将 SMV 向左侧牵引来清扫SMA 周围的神经淋巴组织,接着进行空肠系膜游离及 IPDA 的离断。


腹腔镜胰十二指肠切除术ppt课件护理查房•腹腔镜胰十二指肠切除术介绍•术前准备及护理•手术过程及护理配合•术后护理及康复指导•并发症的预防及处理•出院指导及随访计划目录01腹腔镜胰十二指肠切除术介绍手术定义腹腔镜胰十二指肠切除术是一种微创手术,通过在腹部打孔,使用腹腔镜和手术器械进行操作,切除病变的胰头、十二指肠、胆囊和部分胃。
胰头癌、十二指肠癌等恶性肿瘤。
胰头良性疾病,如囊性纤维化、慢性胰腺炎等。
需要切除胆囊的疾病,如胆囊结石、胆囊炎等。
手术适应症手术发展历程腹腔镜胰十二指肠切除术的发展经历了从传统开腹手术到微创手术的转变。
随着腹腔镜技术的不断发展和完善,该手术的适应症不断扩大,手术难度逐渐降低,成为治疗胰腺和十二指肠疾病的常用方法之一。
目前,腹腔镜胰十二指肠切除术已经在国内外广泛应用于临床,取得了良好的治疗效果。
02术前准备及护理了解患者病史、手术史、用药史等,评估患者身体状况是否适合接受手术。
评估患者病情评估患者认知情况评估患者心理状况了解患者对手术及术后护理的认知程度,针对性地给予患者及家属术前宣教。
关注患者的情绪状态,对存在焦虑、恐惧等心理问题的患者进行心理疏导。
030201术前评估与患者及家属进行充分沟通,解释手术的必要性、手术过程及术后护理,减轻患者的焦虑和恐惧。
术前沟通关注患者的心理变化,及时发现并处理患者的心理问题,帮助患者建立积极的心态。
术后心理支持鼓励家属给予患者情感支持,帮助患者度过手术康复期。
家庭支持心理护理完成必要的术前检查,如血常规、凝血功能、心电图等,确保患者身体状况适合手术。
术前检查术前2-3天开始进行肠道准备,包括控制饮食、灌肠等措施,以减少术后感染的风险。
肠道准备指导患者进行深呼吸、有效咳嗽等呼吸道功能锻炼,预防术后肺部并发症。
呼吸道准备术前准备03手术过程及护理配合手术步骤在患者腹部合适位置插入套管针,注入二氧化碳建立气腹,使腹部膨起。
使用腹腔镜器械分离胰腺周围的粘连组织,暴露手术区域。

胰十二指肠切除术名词解释
胰十二指肠切除术是一种外科手术,用于治疗胰腺和十二指肠的疾病。
在这种手术中,医生会切除一部分或全部胰腺以及与其相连的十二指肠,通常是因为这些器官受到了严重的疾病或损伤。
这种手术通常用于治疗胰腺癌、胰腺炎、胰腺囊肿、以及胰腺和十二指肠之间的瘘管等疾病。
手术过程中,医生会首先进行全身麻醉,然后通过腹部切口进入腹腔,定位并切除受影响的部分器官。
在一些情况下,这种手术可能会伴随着胆囊的切除,以及胰管和胃肠道的重新连接。
胰十二指肠切除术是一种复杂的手术,需要经验丰富的外科医生来执行。
术后患者需要密切监测和长期的恢复期,以确保身体能够适应新的消化系统结构。
尽管这种手术可能会带来一些并发症和风险,但对于患有严重胰腺和十二指肠疾病的患者来说,胰十二指肠切除术可能是唯一的治疗选择,可以帮助他们减轻症状并延长生存期。
总的来说,胰十二指肠切除术是一种重要的外科手术,用于治疗胰腺和十二指肠相关疾病,虽然手术风险较高,但对于患有严重
疾病的患者来说,可能是唯一的治疗选择。
术后的康复和恢复需要患者和医护人员的共同努力,以确保患者能够尽快恢复健康。


胰十二指肠切除术(pancreatoduodenectomy ,PD )80余年历史,而腹腔镜胰十二指肠切除(lapa⁃roscopic pancreatoduodenectomy ,LPD )有二十余年历史,无论开放或腹腔镜模式的操作,翻转和牵拉动作可能长时间和反复挤压肿瘤,增加肿瘤细胞脱落、通过门静脉系统进入循环,引起外周血循环肿瘤细胞(circulating tumor cell ,CTC )数量增加[1-3],术后肝转移、复发的发生率较高[4-5]。
从肿瘤手术学角度而言,要达到肿瘤根治目的,同时应遵循无瘤操作原则。
而无瘤技术的实施,首要是遵循肿瘤No-touch 不可挤压原则。
有报道指出,在开放的PD 术中使用No-touch 技术[6],术中有更低的肿瘤细胞检出率[7-8],术后早期复发率更低、生存时间更长。
LPD 是腹部高难度手术之一,对手术技巧、团队配合等要求较高,从手术学角度而言,术者更多关注如何缩短手术时间、减少出血、提高手术安全性[9],而在操作中不得不进行翻转、牵拉动作。
如何做到LPD 手术实现No-touch 原则,尽可能实现在肿瘤隔绝之前不挤压或少挤压肿瘤?作者团队通过不断探索、改进、优化LPD ,手术路径和技术细节,从2019年3月起开展原位腹腔镜胰十二指肠切除术(laparoscopic pancreatoduodenectomy in situ ),作者团队认为这是一种可以实现No-touch肿瘤手术学理念的手术方法,于2020年10月在《中华外科杂志》首次报道该术式及临床应用效果[10],现将该术式的技术细节报告如下。
1术前评估1.1手术适应症原位LPD 手术适应证与开腹手术基本一致,包括:①胰头部肿瘤;②胆总管下段肿瘤;③十二指肠肿瘤;④壶腹部肿瘤;⑤慢性肿块型胰腺炎不能排除恶变者。
其中,针对胰头癌,参考胰腺癌可切除状态评估(胰腺癌NCCN2021.1版),选取“可切除胰腺癌”病例:①动脉:肿瘤未触及腹腔干(celiac artery ,CA )、肠系膜上动脉(superior mesenteric artery ,SMA )和肝总动脉(common hepatic artery ,CHA )。
腹腔镜胰十二指肠移切除术围手术期护理总结20例腹腔镜胰十二指肠切除术的护理体会。
主要护理措施为:术前对患者全身状况作详细检查,重点纠正心、肺、肝等重要器官功能;积极治疗基础疾病,以满足手术要求;术后严密观察病情变化;正确合理用药;切实作好引流管护理;持续胃肠减压;加强基础护理及并发症的观察及护理。
标签:腹腔镜;胰腺十二指肠;护理胰十二指肠切除术是胰头癌的标准术式,切除范围为胰腺头部、胃远端、十二指肠全部、空肠上段10厘米、胆总管远端和胆囊,清除相关淋巴结,然后行胰肠、胆肠和胃肠吻合,重建消化道,是外科最复杂手术之一,不仅创伤大,手术范围广,而且还有吻合口多,手术时间长,并发症多,死亡率高等特点,而我院在腹腔镜下进行胰十二指肠切除术更提高了手术的难度,因此,对于术后护理的要求极高。
现将我院2013年6月至2014年5月20例施行该手术的患者的护理体会总结如下。
1临床资料本组患者20例,男13例,女7例。
年龄28~74岁,平均52.4岁。
其中胆总管癌4例,胰头癌7例,壶腹部癌3例,胆总管下段癌2例,十二指肠降部癌4例。
术后发生胰瘘1例,腹腔出血2例,术后未发生切口感染、胆漏及肺部感染,术后并发症发生率15%。
患者经正确治疗和精心护理均痊愈出院。
2术前及术后护理2.1心理护理:术前进行心理护理和卫生宣教,观察患者的心理反应,有针对性地进行心理疏导,给病人简单讲解手术的大致过程及注意事项,使病人及家属对手术有一个总体的认识,鼓励患者及家属积极的参与到疾病的治疗和护理中去,让患者感受到家庭的温暖和生命的重要,从而增强战胜疾病的信心。
2.2术前准备:①术前检查心,肺,肝,肾功能纠正机体一般状态,使其具备良好的手术条件。
②对于体质弱者行肠外营养。
③术前戒烟,至少在一周以上,对于严重肺功能减退者,结合动脉血气分析,给予间断吸氧1—2ml/min,每天至少4h,保持口腔清洁,预防感冒及肺部感染,指导患者进行胸式呼吸及掌握有效咳嗽咳痰的方法和技巧。
1例行3D腹腔镜胰十二指肠切除患者的围手术期ERAS护理发布时间:2022-09-18T07:12:07.044Z 来源:《护理前沿》2022年12期作者:许文[导读] 腹腔镜下胰十二指肠切除术(LPD)是治疗胆总管中下段、十二指肠、胰头部以及壶腹部恶性肿瘤的主要手段,是腹部外科复杂许文荆门市第一人民医院肝胆胰外科Ⅱ病区、疝外科湖北荆门 448000腹腔镜下胰十二指肠切除术(LPD)是治疗胆总管中下段、十二指肠、胰头部以及壶腹部恶性肿瘤的主要手段,是腹部外科复杂、创伤大的手术之一[1],切除范围广,涉及脏器多,需清除周围淋巴结,且重建消化道复杂,术后并发症如感染相关并发症、胃瘫综合征、胰肠吻合口瘘等发生率极高,严重影响病人生活质量与康复进程,同时带来沉重的经济与精神负担。
临床数据显示,胰十二指肠切除术术后并发症发生率达到了30% ~ 60% ,对患者手术疗效影响极大[2]。
临床中仅依靠外科技术难以实现对胰十二指肠切除术并发症的控制,还需对患者实施针对性康复护理。
本研究以1 例胰腺癌患者行LPD 实施围手术期个体化快速康复外科 ( ERAS) 的护理策略为主线,积极完善和探索规范化、人性化的护理方案,为患者提供专业、全面、全程、优质的疾病专科治疗及护理。
结合前期的工作,总结出相对优化成熟的LPD手术流程及围术期ERAS护理管理策略,力求将ERAS理念贯穿于LPD 围手术期各个环节中,并注重个体化实施,最大限度地降低手术带给患者的生理和心理应激,从而达到加速康复的目的。
现总结报道如下。
1 临床资料1.1 一般资料患者刘传银,男,65岁,住院号:1112652;患者于2019-2-11,因“皮肤巩膜黄染1月余”入院。
查体: 上腹部隐痛。
患者精神食欲不佳,大便陶土色,小便刺黄。
血生化检查结果示:总胆红素335.9umol/L,直接胆红素298.1umol/L,谷丙转氨酶394.0U/L,谷草转氨酶209.0U/L,葡萄糖7.5mmol/L;肿瘤标志物 CA199 343.1U/ml。
手术记录姓名:*** 住院号:***手术日期: [手术时间] 至 [手术时间]术前诊断:术中诊断:手术名称:[手术名称]手术指导者: [手术指导者]手术者: [手术者] 助手: [助手]麻醉方式:[麻醉方式] 麻醉者: [麻醉者]手术经过、术中出现的情况及处理:患者取平卧位, 气管插管全麻, 留置颈内静脉置管, 取头高脚底低分腿位, 常规留置导尿管、消毒铺巾, 取脐下切口长约1cm, 气腹针穿刺入腹建立气腹, 调节二氧化碳气腹压力12mmhg, 置入10mm Trocar, 置入腹腔镜, 分别于左侧锁骨中线及右侧锁骨中线上置入12mm Trocar, 分别于左侧及右侧腋前线置入5mm Trocar, 置入腹腔镜下操作器械。
镜下探查腹腔:腹腔内无腹水, 肝脏呈暗红色, 边缘圆钝, 胆囊大小形态正常, 大网膜、壁腹膜、脏腹膜、肠系膜等均未见明显异常。
1.做Kocher切口, 沿右肾前筋膜、十二指肠第二段、胰头后方平面向左侧游离至腹主动脉左侧缘于肠系膜根部左侧无血管区寻找到肠系膜下静脉, 予以解剖分离后向上沿右肾前筋膜至肝门部后方。
2.解剖肝十二指肠韧带。
沿胰颈部上缘解剖, 悬吊肝总动脉并予以清扫肝总动脉、肝固有动脉周围淋巴脂肪组织, 解剖游离胃十二指肠动脉动脉, 于根部予以上双血管夹夹闭后切断。
解剖胆囊三角区, 游离胆囊动脉及胆囊管, 分别上血管夹夹闭后切断, 顺行切除胆囊。
自胆囊管与肝总管汇合处上方离断肝总管, 显露门静脉, 清扫门静脉前方及后方淋巴脂肪组织。
3.离断胃。
打开大网膜囊, 游离切断大网膜血管, 解剖显露胃网膜右血管及胃右静脉, 分别上血管夹夹闭后切断, 清扫幽门上下淋巴脂肪组织。
游离胃后壁及小弯侧, 使用EC60A行远端胃切除术, 切断远端30%的胃, 断端仔细止血。
4.离断胰腺。
分离胰腺颈部下缘, 建立胰后隧道, 使用超声刀离断胰腺颈部, 剪刀切断胰管, 断面自仔细止血。
5.离断空肠。