妊娠和产后甲状腺疾病诊治指南
- 格式:pptx
- 大小:775.05 KB
- 文档页数:6


美国甲状腺协会妊娠期和产后甲状腺疾病的诊断和治疗指南美国甲状腺协会妊娠期和产后甲状腺疾病特别工作组前言妊娠对甲状腺和甲状腺功能具有明显影响。
在碘充足地区,妊娠期间甲状腺腺体大小增加10%,在碘缺乏地区,增加约20%~40%。
甲状腺素(T4)和三碘甲状腺原氨酸(T3)增加50%,每天碘需求量增加50%。
这些生理的变化可能导致妊娠前三个月甲状腺功能正常的碘缺乏妇女在妊娠后期发生甲减。
促甲状腺激素(TSH)的范围在胎盘绒毛膜促性腺激素(hCG)的影响下,在整个妊娠期间均下降,在妊娠前三个月正常低限但尚未充分界定,上限为2.5 MIU/ L。
妊娠前三个月大约10%到20%的妇女甲状腺过氧化物酶(TPO)或甲状腺球蛋白(Tg)抗体阳性且甲状腺功能正常。
妊娠前三个月甲状腺功能正常TPO或TG抗体阳性的妇女中,约16%在妊娠后三个月其促甲状腺激素会超过4.0 mIU/ L,妊娠前三个月TPO或Tg抗体阳性的妇女有33%~50%会发生产后甲状腺炎。
从本质上讲,妊娠是甲状腺的应激试验,在甲状腺功能储备有限或碘缺乏的妇女会发生甲状腺功能减退,而在怀孕前甲状腺功能正常但有潜在桥本甲状腺疾病的妇女会发生产后甲状腺炎。
关于甲状腺和妊娠/产后期的相互作用进展很快。
直到最近,促甲状腺激素2.5 MIU/ L,为怀孕前三个月TSH的正常上限才被接受。
这对于文献的解释及甲状腺功能减退的临床诊断的关键影响具有重要意义。
虽然显性甲状腺功能减退和显性甲状腺功能亢进症对妊娠具有不利影响已被广泛接受,目前研究集中在亚临床甲状腺功能减退症和亚临床甲状腺功能亢进症对产妇和胎儿健康的潜在影响、在甲状腺功能正常TPO和/或Tg抗体阳性的妇女流产和早产之间的关系,产后甲状腺炎的流行病学和长期影响方面。
最近完成的前瞻性随机研究已经开始给出关于治疗甲状腺疾病对母亲、胎儿的影响,未出生的孩子将来智力的影响方面急需的数据。
正是在这种背景下,美国甲状腺协会(ATA)成立了一个特别工作组负责制定妊娠和产后甲状腺疾病诊断和治疗的临床指南。

解读2012妊娠和产后甲状腺疾病诊治指南(中国)部分内容济南市第五人民医院车选强主要内容•一指南大体简介•二妊娠期甲状腺相关指标参考值•三临床甲状腺功能减退症•四亚临床甲状腺功能减退症•五单纯低甲状腺素血症•六甲状腺自身抗体阳性•七妊娠期甲状腺毒症一指南大体简介• 1. 主要依据:2011年ATA妊娠及产后甲状腺疾病诊治指南• 2.根据5个强度分级推荐了11项内容57条。
5个强度:A 强力推荐,证据肯定,利大于弊B 推荐,有很好根据,利大于弊C 不做常规推荐利弊接近D 反对推荐证据不够或利小于弊I 缺乏证据,或证据质量差,或证据自相矛盾,无法判断利弊二妊娠期甲状腺相关指标参考值• 1.妊娠期甲状腺相关激素和甲状腺自身抗体有哪些变化?甲状腺素结合球蛋白(TBG)从妊娠6~8周开始增加,20周达到顶峰,一直持续到分娩。
一般较基础值增加2-3倍。
TBG增加必然带来TT4浓度增加,指标不用TT4;绒毛膜促性腺激素(hCG)增加,通常在8~10周达到高峰,hCG有模拟TSH相似作用,引起hcG相关性甲亢,FT4增高。
抑制TSH分泌,使血清TSH水平降低20%~30% 。
TSH水平降低发生在妊娠8~14周,妊娠10~12周是下降的最低点。
妊娠T1期血清FT4水平较非妊娠时升高10~15%。
因为母体对胎儿的免疫妥协作用,甲状腺自身抗体在妊娠后滴度逐渐下降,妊娠20~30周下降至最低滴度,降低幅度为50%左右。
分娩后,甲状腺抗体滴度回升,产后6个月恢复到妊娠前水平。
2 什么是妊娠期特异的血清甲状腺指标参考值?妊娠期甲状腺激素代谢改变势必带来血清甲状腺指标参考值的变化,所以需要建立妊娠期特异的血清甲状腺指标参考范围(简称妊娠期参考值)。
妊娠期参考值分为两类,一类是本医院或者地区建立的妊娠期参考值,另一类是指南推荐的参考值。
例如,2011年ATA指南首次提出妊娠三期特异的TSH参考值,即T1期0.1~2.5 mIU/L;T2期0.2~3.0 mIU/L;T3期0.3~3.0 mIU/L。

2018版《妊娠期和产后甲状腺疾病诊治指南》解读导读在今年的CSE2018⼤会上,“妊娠期和产后甲状腺疾病诊治指南”发布,来⾃中国医科⼤学第⼀附属医院的单忠艳教授对最新指南进⾏了解读。
作者:李照青中⽇友好医院内分泌科2018年,中华医学会内分泌学学会、中华医学会围产医学学会和卫健委科研所专家在2012版中国妊娠指南的基础上修改指南形成新版《妊娠期和产后甲状腺疾病诊治指南》。
新指南继续采⽤了2012版指南的推荐条款强度分级,并增加了1个章节(辅助⽣殖与甲状腺疾病)、14个问题、11个推荐、40篇参考⽂献。
单忠艳教授主要针对以下9个更新内容进⾏了阐述。
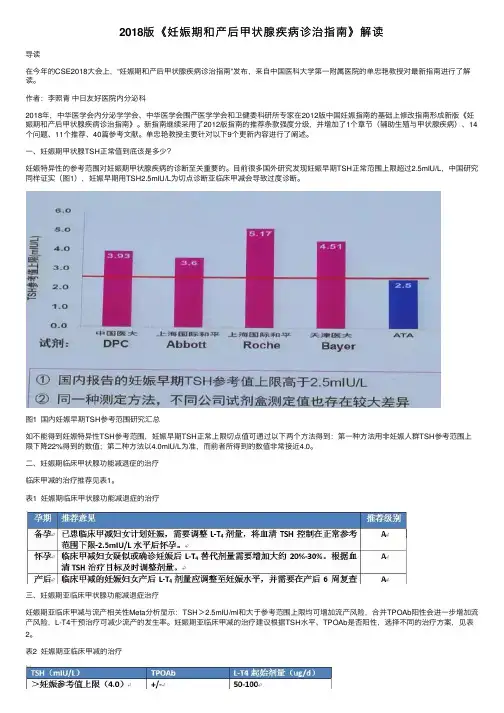
⼀、妊娠期甲状腺TSH正常值到底该是多少?妊娠特异性的参考范围对妊娠期甲状腺疾病的诊断⾄关重要的。
⽬前很多国外研究发现妊娠早期TSH正常范围上限超过2.5mIU/L,中国研究同样证实(图1),妊娠早期⽤TSH2.5mIU/L为切点诊断亚临床甲减会导致过度诊断。
图1 国内妊娠早期TSH参考范围研究汇总如不能得到妊娠特异性TSH参考范围,妊娠早期TSH正常上限切点值可通过以下两个⽅法得到:第⼀种⽅法⽤⾮妊娠⼈群TSH参考范围上限下降22%得到的数值;第⼆种⽅法以4.0mIU/L为准,⽽前者所得到的数值⾮常接近4.0。
⼆、妊娠期临床甲状腺功能减退症的治疗临床甲减的治疗推荐见表1。
表1 妊娠期临床甲状腺功能减退症的治疗三、妊娠期亚临床甲状腺功能减退症治疗妊娠期亚临床甲减与流产相关性Meta分析显⽰:TSH>2.5mIU/ml和⼤于参考范围上限均可增加流产风险,合并TPOAb阳性会进⼀步增加流产风险,L-T4⼲预治疗可减少流产的发⽣率。
妊娠期亚临床甲减的治疗建议根据TSH⽔平、TPOAb是否阳性,选择不同的治疗⽅案,见表2。
表2 妊娠期亚临床甲减的治疗妊娠期甲减和亚临床甲减治疗⽬标建议将TSH控制在妊娠期特异参考范围的下1/2,如若⽆法获得妊娠特异性参考范围,则⾎清TSH可控制在2.5mIU/L以下。


【指南与共识】妊娠和产后甲状腺疾病诊治指南(第2版)(⼀)⽂章来源:中华内分泌代谢杂志,2019,35(8):636-665作者:《妊娠和产后甲状腺疾病诊治指南》(第2版)编撰委员会中华医学会内分泌学分会中华医学会围产医学分会摘要《妊娠和产后甲状腺疾病诊治指南》(第2版)是2012年指南的更新。
指南新增1个章节,提出78个问题,给出66个推荐。
修定了妊娠期甲状腺功能减退促甲状腺激素诊断切点值、妊娠期甲状腺功能减退和甲状腺功能亢进药物治疗等,制定了妊娠前促甲状腺激素筛查后处理流程图,旨在为临床医师对相关问题做出临床决策提供参考。
⽬录本指南中常见英⽂缩略词及释义《妊娠和产后甲状腺疾病诊治指南》(第2版)编撰委员会再版前⾔⼀、妊娠期甲状腺功能相关指标参考范围⼆、妊娠期临床甲状腺功能减退症三、妊娠期亚临床甲状腺功能减退症四、妊娠期单纯低甲状腺素⾎症五、妊娠期甲状腺⾃⾝抗体阳性六、产后甲状腺炎七、妊娠期甲状腺毒症⼋、妊娠期碘营养九、妊娠期甲状腺结节和甲状腺癌⼗、先天性甲状腺功能减退症⼗⼀、妊娠期和妊娠前甲状腺疾病筛查⼗⼆、不孕与辅助⽣殖和甲状腺疾病本指南全部推荐条款《妊娠和产后甲状腺疾病诊治指南》(第2版)编撰委员会主编单忠艳 滕卫平 刘兴会 杨慧霞主审宁光 边旭明 母义明 段涛 赵家军 罗⼩平 刘超 范建霞内分泌学专家(按姓⽒笔画排序)王卫庆 王桂侠 叶⼭东 包⽟倩 毕宇芳 曲伸 吕雪梅 吕朝晖 朱梅 朱筠向光⼤全会标 刘礼斌 刘建英 闫朝丽 江霞 汤旭磊 严励 苏青苏恒 杜建玲李强李⽟秀 李成江 李艳波 杨涛 杨静 杨刚毅 连⼩兰 肖海鹏 何兰杰 ⾕卫汪耀张巧 张波 张⼒辉 张俊清 陈丽 陈兵陈璐璐 周翔海 赵志刚钟历勇 施秉银洪天配 姚斌 姚勇利 秦映芬 秦贵军 ⾼鑫 常向云 彭永德 焦凯 童南伟谢忠建围产医学专家(按姓⽒笔画排序)丁国芳 丁依玲 马⽟燕 王⼦莲 王谢桐 孙伟杰 古航 卢彦平 母得志 朱启英 朱宝⽣朱建幸 刘俊涛 刘彩霞 孙敬霞 阴怀清 朴梅花 芦莉 李占魁 李笑天 李雪兰 何玲邹丽 应豪 ⾟虹 张卫社 陈叙 陈倩 陈敦⾦ 陈运彬 陈超其⽊格 封志纯钟梅 范玲 林建华 周祎 郑九⽣郑军 赵扬⽟ 赵先兰胡娅莉 姜毅 贺晶徐先明 ⾼劲松 崔世红 董旭东 蔺莉 漆洪波 滕红 颜建英 薛⾟东流⾏病学专家(按姓⽒笔画排序)杨英 彭左旗秘书(按姓⽒笔画排序)李静 张⼒再版前⾔2012年中华医学会内分泌学分会和中华医学会围产医学分会联合编撰了我国⾸部《妊娠和产后甲状腺疾病诊治指南》[1]。




2019妊娠和产后甲状腺疾病诊治指南(第2 版)一、妊娠期甲状腺功能相关指标参考范围1、妊娠期血清甲状腺素(T4)参考范围如何变化?推荐1-1:诊断妊娠期甲状腺功能异常,本单位或者本地区需要建立方法特异和妊娠期(早、中、晚期)特异的血清甲状腺功能指标(TSH、FT4、TT4)参考范围(推荐级别A)。
推荐1-2:采取NACB 推荐的方法制定参考范围。
选择碘适量地区、单胎、既往无甲状腺疾病、甲状腺自身抗体阴性、无甲状腺肿大的妊娠妇女,参考范围是第2.5~97.5 百分位数(推荐级别A)。
二、妊娠期临床甲状腺功能减退症(简称甲减)2、妊娠期临床甲减的诊断标准如何确定?推荐2-1:妊娠期临床甲减的诊断标准是:血清TSH >妊娠期特异性参考范围上限,血清FT4<妊娠期特异性参考范围下限(推荐级别A)。
推荐2-2:如果不能得到TSH 妊娠期特异性参考范围,妊娠早期TSH 上限的切点值可以通过以下2 个方法得到:普通人群TSH 参考范围上限下降22% 得到的数值或者4.0 mU/L(推荐级别B)。
3、妊娠期临床甲减对子代智力发育有哪些危害?推荐2-3:妊娠期临床甲减损害子代的神经智力发育,增加早产、流产、低出生体重儿、死胎和妊娠期高血压疾病等风险,必须给予治疗(推荐级别A)。
4、妊娠期临床甲减治疗药物和剂量如何选择?推荐2-4:妊娠期临床甲减的治疗目标是将TSH 控制在妊娠期特异性参考范围的下1/2。
如无法获得妊娠期特异性参考范围,则可控制血清TSH 在2.5 mU/L 以下。
一旦确诊妊娠期临床甲减,应立即开始治疗,尽早达到上述治疗目标(推荐级别A)。
推荐2-5:妊娠期临床甲减选择LT4治疗。
不用LT3或者干甲状腺片治疗(推荐级别A)。
5、临床甲减合并妊娠后如何尽快增加LT4的剂量?推荐2-6:临床甲减妇女疑似或确诊妊娠后,LT4替代剂量需要增加20%~30%。
根据血清TSH治疗目标及时调整LT4剂量(推荐级别A)。