β-内酰胺类抗生素
- 格式:ppt
- 大小:2.26 MB
- 文档页数:115




第39章β-内酰胺类抗生素β-内酰胺类抗生素是指化学结构中含有β-内酰胺环的一类抗生素。
包括青霉素、头孢菌素、非典型β-内酰胺类和β-内酰胺酶抑制剂等。
该类抗生素抗菌活性强、抗菌谱广、毒性低,临床使用时疗效高、适应症广,且品种多,故颇受重视。
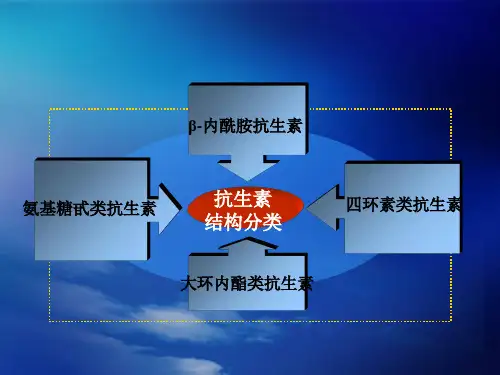
第一节分类、抗菌作用和耐药机制一、β-内酰胺类抗生素分类(一)青霉素类按抗菌谱和耐药性分为5类1.窄谱青霉素类以注射用青霉素G和口服用青霉素V为代表2.耐酶青霉素类以注射用甲氧西林和科普副、注射用氯唑西林、氟氯西林为代表。
3.广谱青霉素类以注射、口服氨苄西林和口服用阿莫西林为代表。
4.抗铜绿假单胞菌广谱青霉素类以注射用羧苄西林、哌拉西林为代表。
5.革兰阴性菌青霉素类以注射用美西林和口服用匹美西林为代表。
(二)头孢菌素类按抗菌谱、耐药性和肾毒性分为一、二、三、四代。
1.第一代头孢菌素以注射、口服用头孢拉定和口服用头孢氨苄为代表。
2.第二代头孢菌素以注射用头孢呋辛和口服用头孢克洛为代表。
3.第三代头孢菌素以注射用头孢哌酮、头孢噻肟和口服用头孢克肟为代表。
4.第四代头孢菌素以注射用头孢匹罗为代表。
(三)其他β-内酰胺类包括碳青霉烯类、头霉素类、氧头孢烯类、单环β-内酰胺类。
(四)β-内酰胺酶抑制药包括棒酸和舒巴坦类。
(五)β-内酰胺类抗生素的复方制剂。
二、抗菌作用机制β-内酰胺类抗生素的作用主要是作用于青霉素结合蛋白(PBPs),抑制细菌细胞壁的合成,菌体失去渗透屏障而膨胀、裂解,同时借助细菌的自溶酶溶解而产生抗菌作用。
哺乳动物的细胞没有细胞壁,所以,β-内酰胺类抗生素对人和动物的毒性很小。
因β-内酰胺类抗生素对已合成的细胞壁无影响,故对繁殖期的细菌的作用比静止期强。
三、耐药机制细菌对β-内酰胺类抗生素产生的耐药机制有:1.产生水解酶2.与药物结合3.改变PBPs4.改变菌膜通透性5.增加药物外排在细菌的胞浆膜上存在主动外排系统,是一组跨膜蛋白,有三部分组成:①转运子负责将药物泵出②外膜蛋白药物泵出的通道③附加蛋白负责将药物由转运子传递至外膜通道。





抗生素种类及作用和机制抗生素是一类用于治疗感染性疾病的药物,其通过抑制或杀灭病原体来起到治疗作用。
而不同类型的抗生素对不同类型的病原体具有不同的作用和机制。
本文将介绍常见的几类抗生素的种类、作用和机制。
一、β-内酰胺类抗生素β-内酰胺类抗生素是常用的广谱抗生素,如青霉素、头孢菌素等。
它们通过抑制细菌细胞壁的合成,破坏细菌的结构,导致细菌受损甚至死亡。
这类药物主要对革兰氏阳性菌和部分革兰氏阴性菌有效。
二、氨基糖苷类抗生素氨基糖苷类抗生素是一类主要用于治疗严重细菌感染的药物,如庆大霉素、阿米卡星等。
它们通过抑制细菌蛋白质的合成,阻止细菌的生长和繁殖。
氨基糖苷类抗生素通常用于治疗耐药菌感染或者需要对细菌进行重度杀菌的情况。
三、大环内酯类抗生素大环内酯类抗生素是一类广谱抗生素,如红霉素、克拉霉素等。
它们通过与细菌的核糖体结合,阻止蛋白质的合成,从而干扰细菌的正常生物学过程。
此类抗生素对革兰氏阳性菌和一些革兰氏阴性菌均具有杀菌作用。
四、氟喹诺酮类抗生素氟喹诺酮类抗生素是一类广谱抗生素,如氧氟沙星、左氧氟沙星等。
它们的作用机制是通过抑制细菌DNA的复制和转录过程,从而阻止细菌的生长和繁殖。
氟喹诺酮类抗生素对革兰氏阴性菌和一些革兰氏阳性菌具有较好的杀菌效果。
五、糖肽类抗生素糖肽类抗生素是一类广谱抗生素,如万古霉素、阿奇霉素等。
它们的作用机制是通过与细菌核糖体的特异结构结合,抑制蛋白质的合成,干扰细菌的正常生物学过程。
此类药物在治疗呼吸道感染、皮肤软组织感染等方面具有良好的疗效。
六、其他抗生素除了以上几类抗生素外,还有一些特殊作用的抗生素,如利福霉素、甲氧苄啶、替考拉宁等。
它们在特定的细菌感染治疗中有其独特的作用机制。
总结起来,抗生素种类繁多,每一类抗生素都有其特定的作用机制。
选择合适的抗生素需要考虑细菌的类型和治疗的特点。
了解不同抗生素的作用和机制能够对临床应用起到指导作用,确保合理使用抗生素,提高治疗效果。
抗生素的分类及耐药机制抗生素是一类可以抑制或杀死细菌、病毒、真菌或寄生虫等微生物的药物。
根据不同的作用机制和化学结构,抗生素可以分为多个类别。
下面将详细介绍这些分类以及微生物对抗生素的耐药机制。
1.β-内酰胺类抗生素:这类抗生素通过干扰细菌细胞壁的合成而起作用。
代表性的药物包括青霉素和头孢菌素。
细菌对β-内酰胺类抗生素的耐药机制主要包括产生β-内酰胺酶、细菌外膜不透性增加和靶标突变。
2.大环内酯类抗生素:此类抗生素抑制蛋白质的合成,如红霉素和克拉霉素。
微生物常通过产生酯酶以灭活这类抗生素来获得耐药。
3.氨基糖苷类抗生素:氨基糖苷类抗生素能够抑制微生物蛋白质合成,如链霉素和庆大霉素。
细菌减少药物进入细胞的途径和产生耐药性蛋白质等是常见的耐药机制。
4.纤维素合成抑制剂:这一类别包括碳青霉烯类抗生素,如青霉烯类和喹诺酮类等。
微生物耐药机制通常包括产生β-内酰胺酶、降低细胞外酶的分泌以及降低靶标的亲合性等。
5.DNA拓扑异构酶抑制剂:此类抗生素抑制了DNA拓扑异构酶的活性,如喹诺酮类抗生素和环丙沙星。
耐药机制主要包括改变抗生素结合位点、增加抗生素外泌和降低药物进入细胞的途径等。
6.代谢抑制剂:这类抗生素通过干扰微生物的代谢过程而发挥作用,如磺胺类抗生素。
细菌可以通过改变代谢途径或产生酶来获得对这类抗生素的耐药性。
7.多肽类抗生素:多肽类抗生素包括青霉素类和肽类抗生素,如青霉素和万古霉素。
微生物耐药机制包括降低抗生素的外泌和改变药物的亲和性。
细菌耐药机制的发展是一个动态过程,包括以下几个常见的耐药机制:1.改变抗生素的目标位点:细菌可以改变药物的靶标,使其无法被抗生素结合,并因此产生耐药性。
2.异源性耐药基因的水平转移:细菌可以通过水平转移的方式获得耐药基因。
当耐药基因进入细菌染色体或质粒后,细菌能够产生相应的耐药性。
3.产生药物代谢酶:细菌通过产生药物分解酶来降解抗生素,从而降低抗生素在细菌内的浓度。
4.抗生素外排泵:细菌可以通过特殊的外排泵将抗生素排出细胞,从而减少抗生素对细菌的杀菌作用。