《下消化道出血诊治指南(2020)》要点
- 格式:doc
- 大小:29.50 KB
- 文档页数:12
2020多学科专家共识消化道出血管理(完整版)截至目前,已有几份与消化道出血(GIB )相关的指南问世,但指南中仍存 在一些悬而未决的问题,部分的管理细节也引发了争议。
该指南综合了 现有的文献资料,是多学科专家小组对GIB 管理的的联合意见的反映。
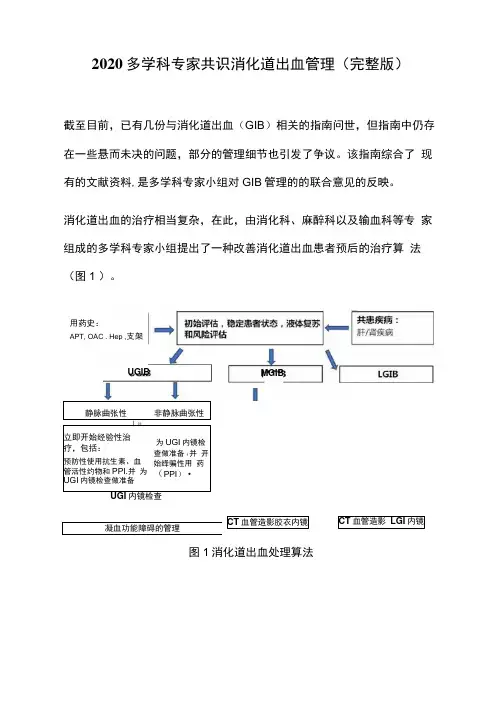
消化道出血的治疗相当复杂,在此,由消化科、麻醉科以及输血科等专 家组成的多学科专家小组提出了一种改善消化道出血患者预后的治疗算 法(图1 )。
静脉曲张性非静脉曲张性1 »立即开始经验性治疗,包括:预防性使用抗生素、血 管活性约物和PPI.并 为UGI 内镜检查做准备为UGI 内镜检 查做准备f 并 开始绎骗性用 药(PPI ) •凝血功能障碍的管理图1消化道出血处理算法CT 血管造影胶衣内镜CT 血管造影 LGI 内镜UGIBMGIB用药史:APT, OAC . Hep ,支架Hep z肝素;LGI ,下消化道;LGIB ,下消化道出血;MGIB z中消化道;OAC : 口服抗凝剂;APT ,抗血小板治疗;UGI ,上消化道;UGIB ,上消化道出血。
GIB是十分常见的内科急症,在世界范围内的院内死亡率为7% ,若患者并非因消化道出血入院,而是在院内发生消化道出血,这一死亡率数据马上攀升至26%。
入院时共存病的管理状况也与消化道出血的临床预后息息相关。
若患者血流动力学不稳定,则更需要接受多学科的综合管理,通常涉及的其他科室包括外科、麻醉科、输血科、介入放射科以及ICU。
GIB初步管理:四大核心要点A临床评估和血流动力学、心肺功能的稳定A对合并症的识别(尤其是肝病)》注意患者的用药史和手术史比如口服抗凝剂(OACs )、抗血小板治疗(APT)和非角体抗炎药(NSAID )的使用情况,先前是否存在腹部或血管手术史(如腹主动脉修补术)等。
A生命体征监测须根据病情严重程度、演变速度监测生命体征。
在GIB背景下,临床医生往往很难量化丢失的血量。
GIB早期,即使血红蛋白(Hb )和血压(BP )在正常范g]内,也无法排除大岀血的存在。


《下消化道出血诊治指南(2020)》要点下消化道出血的定义为Trietz韧带以远的肠道出血,包括小肠出血和结直肠出血。
下消化道出血临床常见,占全部消化道出血的20%~30%。
但由于各种原因,目前对下消化道出血的研究却不及上消化道出血深入,相关指南和共识亦较少。
此外,近年来内镜和影像技术快速发展,逐渐发现小肠出血的临床特点、诊疗方法和转归均不同于结直肠出血。
1 下消化道出血的诊断1.1 初步临床评估病史、体格检查和实验室检查结果应该在患者就诊时获得,以评估出血的严重程度、可能的出血部位和原因。
便血患者就诊后初步临床评估时应详细采集病史;通过采集病史还可以了解患者是否有其他合并症,如慢性肝病、慢性肾病及呼吸循环系统疾病等。
体格检查应该包括患者的生命体征和精神状态,以及心肺查体、腹部查体等全身体格检查,并应进行肛门指诊。
还要对患者进行初步的实验室检查,包括血常规、血型、便常规、肝肾功能、电解质、凝血功能和肿瘤标志物等。
1.2 出血严重程度与预后判断病情严重程度与失血量呈正相关。
1.3 小肠出血的诊断小肠出血曾称为不明原因消化道出血(OGIB),指经常规内镜(包括胃镜与结肠镜)检查不能明确病因的持续或反复发作的消化道出血。
1.3.1 小肠出血的病因1.3.1.1 常见病因小于40岁:炎症性肠病(克罗恩病)、肿瘤、Meckel 憩室、Dieulafoy病以及息肉综合征等;大于40岁:血管畸形、Dieulafoy 病、非甾体抗炎药相关性溃疡、应激性溃疡、肿瘤、小肠憩室以及缺血性肠病等。
1.3.1.2 少见病因1.3.2 小肠出血诊断方法1.3.2.1 临床表现根据出血的部位、速度、出血量及相关病因,可表现为缺铁性贫血、粪便隐血试验阳性、黑便、血便、呕血或全身循环衰竭表现如头晕、乏力、心悸、晕厥等。
1.3.2.2 体格检查对于怀疑小肠出血的患者,需进行详细的体格检查,包括生命体征及全身体格检查。
1.3.2.3 辅助检查全消化道钡餐造影:小肠造影:选择性肠系膜动脉数字减影血管造影(DSA):核素显像(ECT):内镜检查:1.4 结直肠出血的诊断结直肠出血是消化科常见的临床危重症之一。

2.3内镜下治疗2.3.1热凝固治疗对于血管畸形病变出血,氩离子凝固术是目前常用的方法。
在内镜止血治疗后,小肠出血会有一定的再发率,尤其是血管扩张性病变的发生率更高。
一项meta 分析报道,小肠血管扩张性病变在内镜下止血后,平均随访22 个月的再出血率为45% [55]。
小肠血管扩张性病变再出血的风险因素包括病变数量、年龄>65 岁、病变位于空肠、合并心血管疾病、合并慢性肾脏病、应用抗凝药和输血等[56-57]。
结直肠血管畸形常见于老年人和右半结肠[58]。
如有急性或慢性出血的证据应给予内镜下止血治疗[59]。
非接触热凝固治疗使用简便、安全且效果更好,能够有效提高患者血红蛋白水平并减少输血的频次[60-61]。
对于肠壁较薄的右半结肠,建议选用30 ~45W 的较低功率,氩气流速控制在1L/min,以减少穿孔的风险。
探头距离黏膜面的距离应保持在1-3mm 且发射1-2s 脉冲[62]。
对于面积较大(>10mm)以及位于右半结肠的血管扩张,可在行凝固治疗之前使用生理盐水进行黏膜下注射,从而减少并发症的发生[63]。
对于一些息肉切除术后或内镜黏膜下剥离术后出血的患者,由于出血部位有溃疡形成,有时金属夹夹闭止血无效或者一些病例很难释放金属夹,可以考虑使用非接触式的热凝固治疗止血。
2.3.2金属夹止血小肠溃疡表面裸露血管所致的活动性出血及Dieulafoy 溃疡应用内镜下钛夹止血的效果较好。
结肠憩室出血在我国并不多见,但在西方国家结肠憩室发病率高。
憩室出血为动脉性出血,通常表现为无痛性便血,出血部位通常位于憩室颈部或穹窿部[64]。
内镜下金属夹止血是憩室出血的有效治疗方法。
与热凝固治疗相比,金属夹止血能够避免透壁性损伤和穿孔的风险。
另外,金属夹设计的改进,如闭合力量的增加,可旋转以及在释放前能够开闭的能力都使其可更简易地用于止血[65]。
使用金属夹治疗憩室出血时可以直接夹闭出血部位,也可以“拉链”的方式封闭憩室开口来达到止血的目的。




2024下消化道出血诊治(全文)下消化道出血(lower gastrointestinal bleeding, LGIB)的定义为Trietz 韧带以远的肠道出血,包括小肠出血和结直肠出血。
LGIB的常见病因包括憩室病、血管发育不良、恶性肿瘤和肛肠疾病等。
评估和治疗LGIB的首要方式是结肠镜检查,其他诊断工具如CT、血管造影和胶囊内镜检查也常用于LGIB的检查。
治疗方式的选择取决于患者的血流动力学状况、出血率、专业知识和可用资源。
本文对LGIB的病因、评估和管理进行了全面的综述LGIB的常见病因LGIB有多种原因,多项关于LGIB发生率和病因的研究发现,憩室病最常见(30%)其次是肛肠疾病14%-20%i缺血(12%)、炎症性肠病9%i 肿瘤(6%)和动静脉畸形(3%1憩室病:在成人中,憩室出血是临床上显著性LGIB的主要病因,在憩室病患者中发生率高达3-5%。
肛肠疾病:痔疮、肛裂、肛肠搂等良性肛肠疾病在普通人群中相当常见,可能是LGIB的潜在病理。
缺血:如肠系膜缺血、缺血性结肠炎等。
炎症性肠病:炎症阳扬病引起的LGIB通常量较小,不需要住院。
其在溃疡性结肠炎中比克罗恩病中更常见。
肿瘤:结直肠腺癌是肿瘤性出血的主要原因。
在过去的五十年里,近10%的便血病例是由结肠癌引起的。
动静脉畸形:结肠血管发育不良是肠道中最常见的血管畸形之—。
虽然血管发育不良可分布在整个胃肠道,但最常见的位置是结肠近端。
大量LGIB 远不如憩室出血常见,因为血管发育不良的出血是静脉源性的。
LGIB 的评估与治疗LGIB 的主要评估方法是结肠镜检查、放射性核素扫描和血管造影。
其他新兴技术,如CTA 、胶鬟内镜检查(video capsule endoscopy, VCE 入逆行小肠镜检查和双气囊小肠镜检查,可根据临床清况用于检查不明原因出血。
LGIB 的基本处理原则为快速评估,稳定血流动力学,定位及定性诊断,按需治疗(图11扔步评估和复苏仔覆互9发出血严壅出血o .产记NGT 卢斗食曾冒十二准胫访行旮卜2兰力疗上,,化出血听..纽让说芒盲伦1玉旺心廿出血F上计,己心也出虑?芍·准迅式小肠饭兮奋·杨谏在董.双气;,.,J'胫I片行畜.小陨坎灌它.图1LGIB 的评估与治疗如内诙下右疗夔_I CT四包心影柏/五TR氏I31量O营造亿土件寥如叟千效手术方疗NGT:鼻胃管参考文献:1.中华医学会消化内镜学分会结直肠学组,中国医师协会消化医师分会结直肠学组国家消化系统疾病临床医学研究中心下消化道出血诊治指南(2020)[月.中国医刊,2020,55(10):1068-1076.2.Shah AR,丿ala V, Arshad H, et al. Evaluation and management of lower gastrointestinal bleeding. Dis Mon. 2018 Jul;64(7):321-332. doi: 10.1016/j.disamonth.2018.02.002.3.Feinman M, Haut ER. Lower gastrointestinal bleeding. Surg Clin North Am. 2014 Feb;94(1):55-63. doi: 10.1016/j.suc.2013.10.005.。

2020年下消化道出血诊治指南主要内容下消化道出血的定义为Trietz韧带以远的肠道出血,包括小肠出血和结直肠出血。
《下消化道出血诊治指南(2020)》结合最新的国内外临床研究结论及专家意见以及我国实际,分别对小肠出血和结直肠出血的临床诊治方法进行了总结和推荐,旨在进一步规范下消化道出血的诊治流程。
主要推荐意见1.病史、体格检查和实验室检查应该在患者就诊时获得,以评估出血的严重程度、可能的出血部位和原因(推荐级别:强;证据水平:强)。
2.病情严重度与失血量呈正相关。
临床上应评估与患者预后不良相关的风险因素(推荐级别:强;证据水平:强)。
3.影像学检查是下消化道出血的病因诊断和定位诊断的重要手段。
常用的影像学检查手段是腹部增强CT或者腹部CT血管重建(推荐级别:强;证据水平:强)。
4.对于不能除外上消化道出血的便血患者,在结肠镜检查前应首先完善胃镜检查以明确有无上消化道出血(推荐级别:强;证据水平:中等)。
5.对于反复呕血、黑便或既往检查没有确诊的患者,建议行第二次胃镜检查进行评估(推荐级别:强;证据水平:低)。
6.对于反复便血,且临床相关表现提示下消化道出血的患者,既往检查没有确诊,建议行第二次结肠镜检查(推荐级别:有条件推荐;证据水平:极低)。
7.如果两次检查都正常,建议进行小肠检查(推荐级别:强;证据水平:中等)。
8.胶囊内镜应视为上、下消化道检查阴性、怀疑小肠出血患者的首选检查方式,建议择期胶囊内镜的最佳时机为出血停止后72h,但不应超过2周,且建议应用聚乙二醇电解质散进行肠道准备,联合二甲硅油可提高小肠图像质量(推荐级别:强;证据水平:中等)。
9.结肠镜检查是明确结直肠出血原因和部位的最重要手段,且可在内镜直视下进行止血治疗,充分的肠道准备有利于内镜下发现病变,紧急情况下可应用灌肠或其他方法(推荐级别:强;证据水平:低等)。
10.如果临床证据提示小肠病变,推荐行对接小肠镜检查全小肠(推荐级别:强;证据水平:中等)。

下消化道出血临床指南和常规诊疗【概述】下消化道出血是指十二指肠与空肠移行部Treitz韧带以下的空肠、回肠以及结肠、直肠疾患引起的肠道出血。
分为慢性隐性出血、慢性少量显性出血和急性大出血三种类型,多数下消化道出血相对缓慢,或呈间歇型,约80%的出血能自行停止。
在治疗上除了止血、补充血容量以外,寻找下消化道出血部位、疾病性质进行原发病病因治疗最为重要。
【临床表现】1.症状和体征(1)显性出血表现:肉眼血便,呈鲜红或暗红色的血以及果酱样大便。
(2)黑便:如果病变位于小肠或者右半结肠,当出血量比较少出血速度比较慢,停留时间比较长的情况下,所出血的红细胞破坏形成的血红蛋白与硫化物结合形成硫化亚铁,出现黑便。
(3)失血性周围循环衰竭:程度轻重与出血量及速度有关。
少量出血可因机体的自我代偿而不出现临床症状。
中等量以上的出血常表现为头昏、心悸、冷汗、恶心、口渴;体检可发现面色苍白、皮肤湿冷、心率加快、血压下降。
大量出血可出现黑朦、晕厥,甚至休克。
(4)隐性出血:无血便或黑便,但是大便潜血阳性或出现缺铁性贫血。
(5)原发病的临床症状及体征:原发病种类繁多,常见的是各种特异性肠道感染、炎症性肠病、下消化道憩室、息肉、肿瘤、痔、肛裂等,出血性疾病、结核病、系统红斑狼疮等各种特殊的临床表现和体征。
2.出血量估计(1)每日出血量>5ml时,粪隐血试验可呈阳性。
(2)每日出血量达50~70ml以上,可出现黑便。
(3)一次出血量不超过400ml时,一般无全身症状。
(4)出血量超过500ml时有头晕、心悸、乏力等循环障碍表现。
(5)短时间内失血量超过1000ml可出现休克症状。
3.活动性出血临床表现(1)便血次数增加,颜色呈鲜红或暗红,出现头晕、心悸、乏力等周围循环衰竭的表现,治疗后无改善。
(2)肠鸣音亢进。
(3)血红蛋白持续降低,治疗后不改善。
(4)血BUN升高,2~3天仍不恢复。
4.鉴别上消化道出血还是下消化道出血(1)下消化道出血病史中多伴有下腹疼或腹部有包块,排便异常伴便血史,出血前常有中下腹不适、下坠或便意。
2020多学科专家共识消化道出血管理(完整版)截至目前,已有几份与消化道出血(GIB)相关的指南问世,但指南中仍存在一些悬而未决的问题,部分的管理细节也引发了争议。
该指南综合了现有的文献资料,是多学科专家小组对GIB管理的的联合意见的反映。
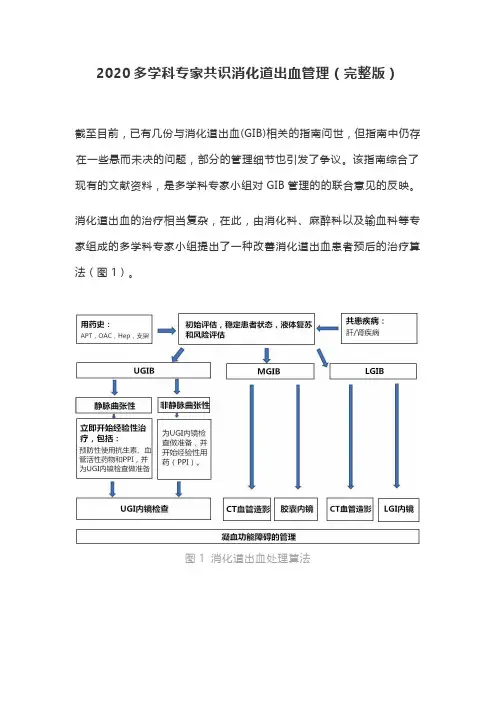
消化道出血的治疗相当复杂,在此,由消化科、麻醉科以及输血科等专家组成的多学科专家小组提出了一种改善消化道出血患者预后的治疗算法(图1)。
图1 消化道出血处理算法Hep,肝素;LGI,下消化道;LGIB,下消化道出血;MGIB,中消化道;OAC:口服抗凝剂;APT,抗血小板治疗;UGI,上消化道;UGIB,上消化道出血。
GIB是十分常见的内科急症,在世界范围内的院内死亡率为7%,若患者并非因消化道出血入院,而是在院内发生消化道出血,这一死亡率数据马上攀升至26%。
入院时共存病的管理状况也与消化道出血的临床预后息息相关。
若患者血流动力学不稳定,则更需要接受多学科的综合管理,通常涉及的其他科室包括外科、麻醉科、输血科、介入放射科以及ICU。
GIB初步管理:四大核心要点➤临床评估和血流动力学、心肺功能的稳定➤对合并症的识别(尤其是肝病)➤注意患者的用药史和手术史比如口服抗凝剂(OACs)、抗血小板治疗(APT)和非甾体抗炎药(NSAID)的使用情况,先前是否存在腹部或血管手术史(如腹主动脉修补术)等。
➤生命体征监测须根据病情严重程度、演变速度监测生命体征。
在GIB背景下,临床医生往往很难量化丢失的血量。
GIB早期,即使血红蛋白(Hb)和血压(BP)在正常范围内,也无法排除大出血的存在。
在这个阶段,心动过速是疾病严重的最佳早期指征,除非患者正在接受β受体阻滞剂治疗。
对于一个健康人来说,若预计失血达到总血量(TBV)的40%,则能发生心动过速、低血压、呼吸急促和发汗。
若血压持续过低(收缩压<90 mm Hg或平均血压<65 mmHg),则患者会面色苍白、四肢冰冷,少尿,精神状态改变。
下消化道出血诊疗指南【诊断要点】(一)病史采集1.注意粪便带血或全血便,鲜红、暗红或黑粪。
2.出汗、口渴、皮肤苍白、四肢湿冷、头晕、心跳加速、血压下降、休克等。
3.详细询问有无炎症性肠病、或血液病、尿毒症、结缔组织病等全身性疾病既往史。
(二)体格检查1.贫血征象,如面色苍白、四肢湿冷、口渴、出汗、头晕、心跳快、血压下降等。
2.引起出血病因的体征,如发热、腹部压痛、腹部包块、紫癜等。
(三)辅助检查1.粪便常规,隐血试验,粪便培养。
2.血常规,凝血酶原时间。
3.肛门指诊及肛门镜检,结肠镜检查。
4.口服钡剂下消化道X线检查或钡灌、肠结肠造影。
5.放射性核素显像检查。
6.选择性动脉造影对小肠出血诊断意义较大。
7.CT检查。
(四)诊断与鉴别诊断1.便血或粪便隐血试验阳性。
2.失血性贫血或周围循环衰竭。
3.实验室检查证实失血及贫血。
4.肛门指检或特殊辅助检查证实有引起出血的病变存在。
应注意:与因进食某些食物或药物引起的黑粪鉴别;与呼吸道出血咽下后出现黑粪鉴别;与下消化道出血各病因鉴别。
【治疗原则】1.一般治疗:休息,进流质或少渣半流饮食,监测生命体征。
2.补充血容量:根据出血量可选用晶体、胶体或输血。
3.止血:经内镜止血经内镜注射、正血夹、电凝、激光、微波等止血;选择性动脉插管止血应用垂体后叶素灌注或动脉栓塞;上述止血措施无效时采用手术治疗。
【疗效标准】1.治愈:出血停止。
2.好转:出血量减少或间断小量出血。
3.未愈:未达到上述标准者。
【出院标准】凡达到治愈标准者可出院。
消化道出血临床路径一、消化道出血标准住院流程(一)适用对象。
第一诊断为消化道出血(ICD-10: K92. 210)(二)诊断依据。
根据“非静脉曲张性上消化出血(NVUGIB)亚太共识意见"(更新版2018);“肝硬化门静脉高压食管胃静脉曲张破裂出血诊治专家共识"(2019);“下消化道出血诊治指南"(2020)。
1.呕血和/或黑便和/或便血2.可伴有心悸、恶心、软弱无力或眩晕、昏厥和休克等表现。
(三)进入路径标准。
1 .第一诊断必须符合ICD-10: K92.210消化道出血疾病编码。
2.有呕鲜血、呕吐咖啡渣样物、黑便等表现,怀疑上消化道出血,同意胃镜检查且无胃镜禁忌者。
3.有暗红色血便、鲜血便或者洗肉水样便,怀疑下消化道出血,同意肠镜和腹部增强CT检查者。
4.伴或不伴有心悸、头晕、心率增快、血压下降和休克等周围循环衰竭临床表现。
5 .当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理,也不影响第一诊断的临床路径流程实施时,可以进入路径。
(四)标准住院日。
8-9日(五)住院期间的检查项目。
1 .必需的检查项目(1)血常规、尿常规、大便常规+潜血;(2)肝肾功能、电解质、血型、凝血功能、肿瘤指标、D 二聚体、血乳酸、感染指标筛查(乙型、丙型肝炎病毒,HIV, 梅毒);(3)胸部CT、心电图、腹部CT;(4)胃镜检查和/或者肠镜检查;怀疑小肠出血者行胶囊内镜检查;必要时小肠镜;(5)小肠CTE、MRE、腹腔动脉造影2.根据患者病情进行的检查项目(1)抗核抗体、ANCA等自身抗体检查.(2) DIC相关检查;血栓相关指标、贫血相关指标、炎症指标、粪病原学检查、结核指标检查、CMV、EBV等病毒指标检测;需输血者行交叉配血.(3)超声心动图。
(4)腹部增强CT检查。
(六)治疗方案的选择。
1 .根据年龄、基础疾病、出血量、生命体征和血红蛋白变化情况估计病情严重程度。
2.建立快速静脉通道,补充血容量。
最新:急性下消化道出血的诊断和处理ESGE指南要点下消化道出血(LGIB)定义为从消化道远端至Treitz韧带的消化道内出血,包括小肠出血和结直肠出血。
下消化道出血在临床中常见,占全部消化道出血的20%-30%。
大约50%的急性下消化道出血不需要侵入式诊断就会自行停止,然而仍有很大一部分患者由于出血不能自发停止而需要接受紧急干预以控制出血。
目前对下消化道出血的研究不及上消化道出血深入,相关指南和共识亦较少。
近日,欧洲胃肠内镜学会(ESGE)专家根据现有研究结果,就急性下消化道出血的诊断和治疗发布了最新指南。
针对急性下消化道出血的诊断和处理,欧洲胃肠内镜学会在1.治疗分类、风险分层和输血指导;2.内镜的作用;3.介入放射学和外科手术的作用;4.下消化道出血患者抗血栓药物的管理四个方面给出了一些建议。
01、治疗分类、风险分层和输血指导对于下消化道出血的患者,根据出血严重程度应初步评估什么?如何根据严重程度进行分层?ESGE建议,对出现急性下消化道出血患者的初步评估应包括:合并症和促出血药物史、血流动力学参数、体格检查(包括直肠指检)和实验室标记。
风险评分量表可用于帮助但不应取代临床医生的判断。
(强烈推荐,低质量证据)急性下消化道出血患者入院的指征是什么?什么时候可以出院并开始随访?ESGE建议,不应单独使用单一风险评分量表来预测急性下消化道出血的不良结局和住院必要性。
(弱推荐,低质量证据)对于表现为自限性出血且无不良临床特征的患者,Oakland评分≤8分可以用来指导临床医生是否让患者出院,并进行随访。
(强烈推荐,中等质量证据)表1 Oakland评分急性下消化道出血患者什么时候输血?ESGE建议,对于血流动力学稳定的急性下消化道出血且无心血管疾病病史的患者,应采用限制性红细胞输血策略,血红蛋白阈值≤7 g/dL提示进行红细胞输血,达到7-9 g/dL的血红蛋白浓度。
(强烈推荐,低质量证据)对于血流动力学稳定的急性下消化道出血并伴有急性或慢性心血管疾病史的患者,应采用更开放的红细胞输血策略,血红蛋白阈值≤8 g/dL提示可进行红细胞输血,血红蛋白浓度≥10 g/dL较为理想。
《下消化道出血诊治指南(2020)》要点下消化道出血的定义为Trietz韧带以远的肠道出血,包括小肠出血和结直肠出血。
下消化道出血临床常见,占全部消化道出血的20%~30%。
但由于各种原因,目前对下消化道出血的研究却不及上消化道出血深入,相关指南和共识亦较少。
此外,近年来内镜和影像技术快速发展,逐渐发现小肠出血的临床特点、诊疗方法和转归均不同于结直肠出血。
1 下消化道出血的诊断1.1 初步临床评估病史、体格检查和实验室检查结果应该在患者就诊时获得,以评估出血的严重程度、可能的出血部位和原因。
便血患者就诊后初步临床评估时应详细采集病史;通过采集病史还可以了解患者是否有其他合并症,如慢性肝病、慢性肾病及呼吸循环系统疾病等。
体格检查应该包括患者的生命体征和精神状态,以及心肺查体、腹部查体等全身体格检查,并应进行肛门指诊。
还要对患者进行初步的实验室检查,包括血常规、血型、便常规、肝肾功能、电解质、凝血功能和肿瘤标志物等。
1.2 出血严重程度与预后判断病情严重程度与失血量呈正相关。
1.3 小肠出血的诊断小肠出血曾称为不明原因消化道出血(OGIB),指经常规内镜(包括胃镜与结肠镜)检查不能明确病因的持续或反复发作的消化道出血。
1.3.1 小肠出血的病因1.3.1.1 常见病因小于40岁:炎症性肠病(克罗恩病)、肿瘤、Meckel 憩室、Dieulafoy病以及息肉综合征等;大于40岁:血管畸形、Dieulafoy 病、非甾体抗炎药相关性溃疡、应激性溃疡、肿瘤、小肠憩室以及缺血性肠病等。
1.3.1.2 少见病因1.3.2 小肠出血诊断方法1.3.2.1 临床表现根据出血的部位、速度、出血量及相关病因,可表现为缺铁性贫血、粪便隐血试验阳性、黑便、血便、呕血或全身循环衰竭表现如头晕、乏力、心悸、晕厥等。
1.3.2.2 体格检查对于怀疑小肠出血的患者,需进行详细的体格检查,包括生命体征及全身体格检查。
1.3.2.3 辅助检查全消化道钡餐造影:小肠造影:选择性肠系膜动脉数字减影血管造影(DSA):核素显像(ECT):内镜检查:1.4 结直肠出血的诊断结直肠出血是消化科常见的临床危重症之一。
1.4.1 结直肠出血的病因常见病因:结肠肿瘤、缺血性结肠炎、结肠憩室病、急性感染性肠炎、结肠溃疡性病变、结肠病变外科或者内镜治疗术后出血等。
近年来服用非甾体抗炎药、阿司匹林或其他抗血小板药物、抗凝药物也逐渐成为结直肠出血的重要病因。
少见病因:1.4.2 结直肠出血诊断方法1.4.2.1 临床表现典型临床表现为突然发作的便血,即暗红色或鲜红色血液通过直肠排出,出血量较大时可以伴有头晕、黑蒙、面色苍白、心率增快、血压下降等周围循环衰竭征象。
1.4.2.2 体格检查皮肤黏膜检查:是否有皮疹、紫癜、毛细血管扩张,是否存在浅表淋巴结肿大;腹部体格检查:是否存在腹部压痛及腹部包块;详细的肛门指检。
1.4.2.3 辅助检查影像学检查:内镜检查:2 下消化道出血的治疗下消化道出血的基本处理原则为快速评估,稳定血流动力学,定位及定性诊断,按需治疗。
治疗措施包括支持治疗、药物治疗、内镜下治疗、血管栓塞治疗及外科治疗等。
2.1 支持治疗下消化道出血患者,尤其是对于急性大出血患者,应先复苏再治疗。
紧急输血的指征为血红蛋白低于70g/L,对于大量出血、合并心血管基础疾病或者预估短期内无法进行止血治疗的患者,应维持血红蛋白在90g/L以上。
如在补充血容量的同时患者血压仍较低而危及生命者,可适量静脉滴注多巴胺、间羟胺等血管活性药物,将收缩压暂时维持在90mmHg以上,以避免重要器官的血流灌注不足时间过长,为进一步抢救争取时间。
大多数慢性或间歇性出血患者都存在不同程度的缺铁性贫血,因此口服或静脉给予铁剂是轻度小肠出血的主要治疗方法。
2.2 药物治疗2.2.1 小肠出血的药物治疗出血病变部位不明或病变弥漫,不适用内镜治疗、手术治疗或血管造影栓塞治疗和治疗无效者,可考虑采用药物治疗。
针对小肠出血的药物治疗研究有限,性激素类药物已被证实无效,生长抑素及其类似物和沙利度胺有一定疗效。
2.2.1.1 生长抑素及其类似物2.2.1.2 沙利度胺2.2.2 结直肠出血的药物治疗临床上常用的止血药物有生长抑素、垂体后叶素、蝮蛇蛇毒血凝酶(巴曲亭)、去甲肾上腺素等,但目前尚缺乏科学的临床研究评价药物止血的疗效。
2.3 内镜下治疗2.3.1 热凝固治疗2.3.2 金属夹止血2.3.3 黏膜下注射2.3.4 联合方法2.4 血管栓塞治疗该法适用于下消化道活动性出血,尤其是常规内科止血治疗无效者。
目前常用微小线圈、聚乙烯醇颗粒或水溶性明胶进行超选择性栓塞治疗,从而提高治疗成功率并减少肠坏死等不良事件的发生。
2.5 外科治疗随着内镜技术的不断发展,外科手术已不再是治疗小肠出血的重要手段。
但小肠肿瘤、经保守治疗无效的大出血、小肠穿孔、小肠梗阻和不明原因的小肠反复出血等仍是手术治疗的指征。
【推荐意见】1. 病史、体格检查和实验室检查应该在患者就诊时获得,以评估出血的严重程度、可能的出血部位和原因(推荐级别:强;证据水平:强)。
2. 病情严重度与失血量呈正相关。
临床上应评估与患者预后不良相关的风险因素(推荐级别:强;证据水平:强)。
3. 影像学检查是下消化道出血的病因诊断和定位诊断的重要手段。
常用的影像学检查手段是腹部增强CT或者腹部CT血管重建(推荐级别:强;证据水平:强)。
4. 对于不能除外上消化道出血的便血患者,在结肠镜检查前应首先完善胃镜检查以明确有无上消化道出血(推荐级别:强;证据水平:中等)。
5. 对于反复呕血、黑便或既往检查没有确诊的患者,建议行第二次胃镜检查进行评估(推荐级别:强;证据水平:低)。
6. 对于反复便血,且临床相关表现提示下消化道出血的患者,既往检查没有确诊,建议行第二次结肠镜检查(推荐级别:有条件推荐;证据水平:极低)。
7. 如果两次检查都正常,建议进行小肠检查(推荐级别:强;证据水平:中等)。
8. 胶囊内镜应视为上、下消化道检查阴性、怀疑小肠出血患者的首选检查方式,建议择期胶囊内镜的最佳时机为出血停止后72h,但不应超过2周,且建议应用聚乙二醇电解质散进行肠道准备,联合二甲硅油可提高小肠图像质量(推荐级别:强;证据水平:中等)。
9. 结肠镜检查是明确结直肠出血原因和部位的最重要手段,且可在内镜直视下进行止血治疗,充分的肠道准备有利于内镜下发现病变,紧急情况下可应用灌肠或其他方法(推荐级别:强;证据水平:低等)。
10. 如果临床证据提示小肠病变,推荐行对接小肠镜检查全小肠( 推荐级别:强;证据水平:中等)。
11. 单、双气囊内镜检查的诊断率类似,均可用于小肠疾病的诊断(推荐级别:强;证据水平:高)。
12. 胶囊内镜检查应先于小肠镜进行,以提高诊断率。
优先行小肠镜检查一般用于有胶囊内镜检查禁忌证、出血量较大或考虑行内镜下治疗的患者(推荐级别:强;证据水平:高)。
13. 对于经胶囊内镜或小肠镜检查发现活动性出血灶,并且同时存在进行性贫血加重或活动性出血的患者,如有条件,应采取内镜下止血治疗(推荐级别:强;证据水平:低)。
14. 如果存在持续性或复发性出血,或无法定位出血灶,则推荐补铁治疗、对因治疗,根据出血量决定输血需求(推荐级别:强;证据水平:中等)。
15. 对于下消化道出血患者,条件允许的情况下应停用抗凝药物和/ 或抗血小板药物(推荐级别:强;证据水平:中等)。
16.对于多种检查手段未能明确病因或治疗效果不佳,并且反复出血严重影响生活质量或生命安全的患者,推荐手术探查和术中进行内镜检查(推荐级别:强;证据水平:低)。
17. 手术时应准备术中内镜,以辅助定位出血位置和进行内镜治疗(推荐级别:有条件推荐;证据水平:低)。
18. 内镜下治疗措施应根据当地医疗条件、患者病因和治疗应答情况综合决定(推荐级别:有条件推荐;证据水平:中等)。
19. 对于血流动力学不稳定的急性大出血患者,推荐深静脉置管,扩容补液应坚持先晶后胶、先盐后糖、先快后慢、见尿补钾的原则,并进行多学科团队合作,以保证在内镜治疗或介入治疗前保持生命体征稳定(推荐级别:强;证据水平:强)。
20. 必要时输血以维持血红蛋白水平在70g/L以上。
对于严重出血、存在严重合并症或者短期内无法接受内镜治疗的患者,应使血红蛋白水平在90g/L以上(推荐级别:弱;证据水平:低)。
21. 内镜下发现活动性出血(喷射性出血或渗血)、血管显露或附着血凝块的患者,应在保证安全的前提下给予内镜下治疗(推荐级别:强;证据水平:低)。
22. 对于憩室出血,推荐使用金属夹进行止血。
金属夹止血较热凝固治疗更安全,对于右半结肠的病变较套扎治疗更容易操作(推荐级别:弱;证据水平:低)。
23. 对于血管扩张出血,推荐使用内镜下氩离子束凝固术进行非接触式热凝固治疗(推荐级别:弱;证据水平:低)。
24. 对于息肉切除术后的出血,推荐采用金属夹或热凝固治疗,也可联合肾上腺素黏膜下注射治疗(推荐级别:强;证据水平:极低)。
25. 肾上腺素黏膜下注射治疗可初步控制活动性出血以改善镜下视野,但必须联合其他止血方式,如机械治疗或热凝固治疗,以达到确切的止血(推荐级别:强;证据水平:极低)。
26. 下消化道出血的患者通常在其他治疗方法失败后才考虑手术治疗,术前应尽量确定出血位置(推荐级别:弱;证据水平:极低)。
27. 对于存在活动性出血但上消化道内镜检查未发现病变、血流动力学不稳定的患者可考虑进行介入治疗(推荐级别:强;证据水平:极低)。
28. 在行血管造影前,可考虑行CT血管造影来确定出血位置(推荐级别:弱;证据水平:极低)。