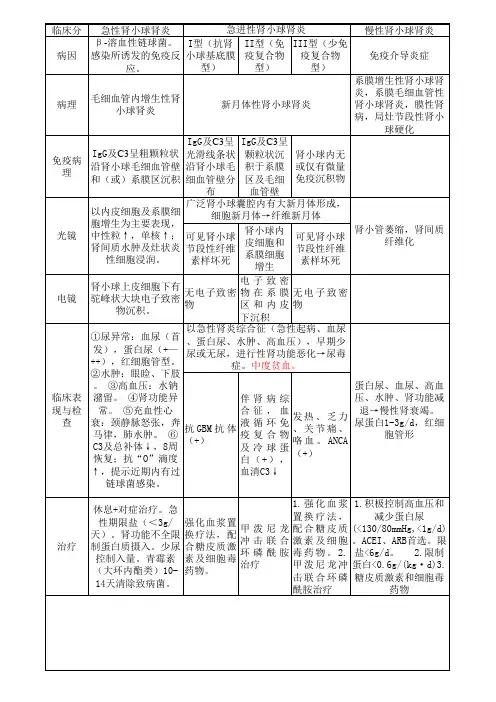
急性肾小球肾炎与肾病综合症
- 格式:ppt
- 大小:1.54 MB
- 文档页数:29

急慢性肾小球肾炎\肾病综合征的饮食防治作者:刘枫来源:《中国社区医师》2011年第06期急性肾小球肾炎饮食防治饮食治疗原则掌握膳食总热能和蛋白质的摄入量,不同病情的营养治疗原则见表1。
调节膳食中电解质主要包括钾、钠、钙、镁、磷等。
当患者出现浮肿时,应限制钠盐;当合并严重腹泻、呕吐时,为了防止出现低钠血症应及时补充钠盐,膳食中钾含量应根据病人血钾检查结果进行调整;磷已在低蛋白膳食中得到限制;镁一般多在临床设法处理;膳食应补充含铁丰富的食物。
慢性肾小球肾炎、肾病综合征通过膳食调节钾、钠、钙、镁、磷与急性肾小球肾炎相同,以下不再赘述。
水分的控制液体控制计算公式如下:总入量=不显性失水-内生水+显性失水+前1天尿量;不显性失水=经肺和皮肤丢失的水分700~1 000 ml/日;内生水=体内代谢过程中生产的水分300~400 ml/日;显性失水量=呕吐、腹泻或引流的失水量。
药膳举例赤豆粳米粥:赤小豆约50g,粳米100g,白糖适量。
赤小豆鱼粥:鲤鱼(或鲫鱼)1条、赤小豆约50g。
选择食物类别及量见表2。
慢性肾小球肾炎饮食防治饮食治疗原则此病病程长,营养治疗目的是减轻肾脏负担,设法消除或减轻症状。
肾功能损害不严重的轻型病人,膳食限制不必过于严格。
蛋白质供给量为0.8~10 g/(kg·日)。
根据病人临床症状如浮肿、高血压等和出现程度,限制食盐摄入量。
水分的控制液体控制计算公式如下:总入量=不显性失水量-内生水量+显性失水量+前1天尿量;不显性失水=经肺和皮肤丢失的水分700~1 000 ml/日;内生水=体内代谢过程中生产的水分300~400 ml/日;显性失水量=呕吐、腹泻或引流的失水量。
多进食富含维生素的新鲜水果、蔬菜等。
药膳举例姜附烧狗肉:狗肉100g,熟附片10g,生姜片50g,水发玉米片50g,香菜20g,酱油15g,葱段20g,姜20g,料酒25g,清汤100g,湿淀粉20g,植物油750g,精盐、味精、桂皮、花椒、白糖、醋各适量。

谈谈肾病综合症与肾炎的区别很多肾病患者不能很好的区分自己究竟是得了肾病综合症还是肾炎,导致患者不能进行针对性的进行治疗以至于延误病情,最重导致病情恶化。
那么肾病综合症与肾炎如何区分呢?下面就是肾病医院专家为您详细介绍的常识:肾病综合征的临床症状表现肾病综合征是一组临床表现相似的症候群,而不是独立的疾病名称。
引起肾病综合征的原因很多,临床表现亦有一定的差异,但其主要的临床表现为大量蛋白尿,血浆白蛋白低于30克/升,可有水肿及高脂血症。
三阴三阳是肾病综合征的临床特征:高度水肿、大量蛋白尿、低白蛋白血症、高胆固醇血症(正常人6。
5摩尔/升以下),但无高血压、无血尿、无管型尿。
这就是临床上常说的“三阴三阳”。
肾病综合征除了有上述典型临床表现外,还容易出现继发感染。
这是因为本征血浆蛋白低,影响免疫球蛋白的合成,因此免疫能力降低。
再加上全身水肿,炎症一旦发生,则很容易扩散。
所以,这些患者容易发生链球菌感染,出现丹毒、原发性腹膜炎、静脉炎、败血症等,病情常较严重。
此外,随着肾脏病的进行性发展,还会出现肾功能不全的症状,如代谢性酸中毒、高血钾、氮质血症等。
慢性肾炎的临床症状表现成都肾康肾病研究院慢性肾炎为多种病因引起的一组肾小球疾病。
临床表现为蛋白尿、血尿、水肿、高血压和肾功能不全,但每个患者表现的轻重程度不同。
慢性肾炎通常逐渐起病,许多患者以水肿为首发症状,轻者仅晨起时眼睑及面部微肿,午后下肢略有水肿,经休息后短期内即消退。
有些患者以血压增高为首要症状而发现慢性肾炎。
大多数慢性肾炎发展成慢性肾衰后伴有高血压。
血压增高的程度与预后有密切关系。
有的患者进展迅速,血压很高,伴有头胀、头痛等。
也有出现心悸、心脏增大、主动脉瓣区第二心音亢进;严重者还可出现心律不齐及心力衰竭。
慢性肾炎后期,患者多出现贫血,主要是由于肾实质受损,红细胞生成素生成减少及营养不良。
贫血的严重程度与肾脏病变及肾脏功能减退成正比。
由于每个患者的临床表现不尽相同,其治疗和预后也存在着一定的差异。

很多人认为肾病综合征是一个单一的肾病病种都把肾病综合征书写或录入为肾病综合症,鉴于民众对于肾病综合征知识和肾脏病医学专有名词的认知误解,我们有必要把肾病综合征与肾病综合症的名词之争分解清楚。
首先,需要指出的是肾病综合症的“症”字是“征”之误。
肾病综合征不是肾脏病的一种病症或症状,而是肾脏病的一组临床症候群,是肾小球疾病(包括:肾小球肾炎、肾病、狼疮和其他)的常见临床表现。
对原发性肾小球疾病伴肾病综合征表现而难以明确其病因时,可暂时诊断为“肾病综合征”,并力求尽快明确病因和(或)病理诊断。
在肾病医学领域尚没有用肾病综合症这样一个名词来概括的单一肾病病种。
什么是肾病综合征呢?Christian(克里斯琴)于1932年应用肾病综合征(nephroticsyn—drome肾病综合征)这一名词,来概括因多种肾脏病理损害所致的严重蛋白尿,及其相应的一组临床表现,这些表现与肾病很相似,故名肾病综合征。
它的最基本特征是大量蛋白尿。
目前我国的定义为≥3、5g/d。
国外大部分定为≥3、0g(或3、5g)/1、73m2/d。
常伴有低蛋白血症(≤30g儿)、水肿、高脂血症。
凡能引起肾小球疾病者几乎均可出现肾病综合征,按临床习惯将其分为原发性和继发性两大类。
原发性肾病综合征,是由原始病变发生在肾小球的疾病所引起者。
原发性肾小球疾病中,急性肾小球肾炎、急进性肾小球肾炎、慢性肾小球肾炎等都可在疾病过程中出现肾病综合征,即均可为其病因。
在病理学上,微小病变肾病,系膜增生性肾炎,膜性肾病,肾小球局灶节段性硬化,系膜毛细血管性肾炎等都可发生肾病综合征。
继发性肾病综合征,即继发于全身性疾病者,如糖尿病性肾病、系统性红斑狼疮肾炎、肾淀粉样变、感染、药物性疾病、某些结缔组织病及遗传性疾病等均可引起肾病综合征。
肾病综合征概括的主要临床症候有以下五个:(1)蛋白尿:成人每日尿蛋白超过3、5g,为肾病综合征必备的第一个特征。
尿蛋白的成分中主要是白蛋白。
重庆医科大学儿科学教案急性肾小球肾炎,肾病综合症
教师:唐雪梅
发病机理:目前尚不清楚.可能与免疫介导损伤有关。
体液免疫:循环免疫复合物(CIC)致病
原位免疫复合物(植入)致病
细胞免疫:T淋巴细胞、单核巨噬细胞、细胞因子;
其他:活化补体、血管内皮细胞等炎症细胞共同参与。
病理生理:
肾小球炎症病变导致肾小球内皮细胞肿胀、系膜细胞增生,致肾小球毛细血管管腔狭窄,肾小球滤过面积减小,肾小
球滤过率(GFR)降低,引起球管失衡,钠水储留,血容
量扩张,临床出现水肿、少尿、无尿、高血压、循环充血
及氮质血症;另一方面,由于肾小球基底膜破坏,血液中
的有形成分从尿中漏出,临床出现血尿、蛋白尿和管型尿。
(见图例)
肾小球炎症病变
I
1 1
内皮细胞肿胀、系膜细胞增生肾小球基底膜破坏
1 J
毛细血管管腔狭窄
蛋白尿肾小球滤过面积J 血尿
, 管型尿肾小球滤过料一氮质血症
球管失衡——
I
钠、水潴留,血容量扩张少尿、无尿
水肿
---- 高血压
循环充血
系统的组成,
介绍CIC及原
位免疫复合物
的概念;
C.以图表形式详
细讲解病理生
理过程,突出
肾小球滤过率
下降和肾小球
基底膜破坏是
主要的两个方
面。
回顾课堂内容,说明重点要求掌握的内容, 布置见习的内容和要求
总结及补充修正。

急性肾小球肾炎急性肾小球肾炎(acute glomerulonephritis)常简称急性肾炎。
广义上系指一组病因及发病机理不一,但临床上表现为急性起病,以血尿、蛋白尿、水肿、高血压和肾小球滤过率下降为特点的肾小球疾病,故也常称为急性肾炎综合征(acute nephritic syndrome)。
临床上绝大多数属急性链球菌感染后肾小球肾炎(acute poststreptococcal glomerulonephritis)。
本症是小儿时期最常见的一种肾脏病。
年龄以3~8岁多见,2岁以下罕见。
男女比例约为2∶1。
一、基本概述急性肾炎是急性肾小球肾炎的简称,是常见的肾脏病。
急性肾炎是由感染后变态反应引起的两侧肾脏弥漫性肾小球损害为主的疾病。
可发生于任何年龄,以儿童为多见,多数有溶血性链球菌感染史。
急性肾小球肾炎的病理改变主要为弥漫性毛细血管内皮增生及系膜增殖性改变,程度轻重不等,轻者可见肾小球血管内皮细胞有轻中度增生,系膜细胞也增多,重者增生更明显,且有炎症细胞浸润等渗出性改变。
增殖的细胞及渗出物可引起肾小球毛细血管腔狭窄,引起肾血流量及肾小球滤过率下降。
一般在4~6周内逐渐恢复,少数呈进行性病变,演变成慢性肾小球肾炎。
二、病因学根据流行病学、免疫学及临床方面的研究,证明本症是由β溶血性链球菌A组感染引起的一种免疫复合物性肾小球肾炎。
其根据如下:①肾炎起病前先有链球蓖前驱感染;②没有链球菌直接侵犯肾脏的证据;③自链球菌感染至肾炎发病有一间歇期,此期相当于抗体形成所需时间;④患者血中可检出对链球菌及其产物的抗体、免疫复合物;⑤血中补体成分下降;⑥在肾小球基膜上有IgG和补体成分的沉积。
在β溶血性链球菌A组中,由呼吸道感染所致肾炎的菌株以12型为主,由皮肤感染引起的肾炎则以49型为主。
三、发病机理关于感染后导致肾炎的机制,一般认为是机体对链球菌的某些抗原成分(如胞壁的M蛋白或胞浆中某些抗原成分)产生抗体,形成循环免疫复合物,随血流低达肾脏。


急性肾小球肾炎,肾病综合症教案本文为一份教案,主要讲解急性肾小球肾炎和肾病综合症的相关知识。
教学对象为医学本科和儿科方向99级、00级、01级和02级的学生,学时为40分x3.本课的授课目的是全面了解病因、发病机理、临床表现、辅助检查及治疗原则。
本课的重点是急性肾炎和肾病综合症的病理生理、临床表现及治疗原则。
本文的教材及参考资料包括《儿科学》第6版、《诸福棠实用儿科学》第7版和《Nelson儿科学教科书》第16版。
在教学程序中,使用PPT详细介绍了急性肾小球肾炎的概念、病因、发病机理、病理生理、临床表现及治疗原则。
其中,第一部分介绍了AGN、ANS和APSGN的概念含义;第二部分详细介绍了APSGN的定义、四大临床表现、发病情况、流行病学调查以及国内外数据比较。
第三部分则介绍了病因和发病机理,包括感染途径、免疫介导损伤、体液免疫、细胞免疫、活化补体、血管内皮细胞等炎症细胞共同参与。
同时,也介绍了病理生理方面的变化,如肾小球炎症病变导致肾小球毛细血管管腔狭窄、肾小球滤过面积减小,从而导致球管失衡、钠水储留、血容量扩张、水肿、少尿、无尿和高血压等临床表现。
教师要求学生掌握两种不同感染途径的区别,以及免疫介导损伤的相关知识。
本课的难点在于病理生理改变与临床表现的关系。
教具为PPT,授课形式为理论大课。
本课程共分为三次课,每次课时为40分钟。
肾小球炎是一种弥漫性、渗出性、增生性肾小球肾炎。
其病理生理过程主要表现为肾小球滤过率下降和肾小球基底膜破坏。
内皮细胞肿胀和系膜细胞增生会导致毛细血管管腔狭窄和肾小球滤过面积的减少,进而引起蛋白尿、血尿、管型尿和氮质血症等临床表现。
肾小球炎的前驱感染常见于链球菌感染,其症状类似于呼吸道和皮肤感染。
典型病例的症状主要包括水肿、血尿、蛋白尿和高血压等。
严重病例则会出现循环充血和高血压脑病等症状,需与心力衰竭相鉴别。
肾小球炎还可能导致急性肾功能衰竭和非典型病例,如无症状型肾炎、肾外症状型和肾病综合征型等。


肾病综合症和肾炎区别肾是我们人体很重要的一个器官,如果肾出现问题,慢慢进展就会越来越严重,肾的疾病有很多,其中肾炎是大家比较常听的,那么什么是肾病综合症?肾病综合症跟肾炎又有什么不同?下面我们一起来看看肾病综合症和肾炎区别。
肾病综合症和肾炎区别肾病综合征(NS)可由多种病因引起,以肾小球基膜通透性增加,表现为大量蛋白尿、低蛋白血症、高度水肿、高脂血症的一组临床症候群。
NS最基本的特征是大量蛋白尿、低蛋白血症、(高度)水肿和高脂血症,即所谓的“三高一低”,及其他代谢紊乱为特征的一组临床症候群。
肾炎是由免疫介导的、炎症介质(如补体、细胞因子、活性氧等)参与的,最后导致肾固有组织发生炎性改变,引起不同程度肾功能减退的一组肾脏疾病,可由多种病因引起。
在慢性过程中也有非免疫、非炎症机制参与。
肾炎的主要表现:乏力、腰部疼痛、纳差、肉眼血尿、水肿、高血压、肾功能异常、尿量减少(部分患者少尿)、充血性心力衰竭等。
肾炎的早期症状有哪些1、水肿。
肾炎水肿常以下肢水肿、晨起眼睑水肿为特点。
下肢水肿常被误认为是站立过久所致。
这也属于肾炎的早期症状表现。
2、肾炎的早期症状还有蛋白尿。
出现蛋白尿时一般小便非常浑浊,出现泡沫不易消失。
3、血尿。
4、感染。
急性肾小球肾炎和慢性肾小球肾炎患者的急性发作常常与咽炎、扁桃体炎、上呼吸道及皮肤等感染相关。
5、尿量的改变。
慢性肾功能不全患者早期可能仅仅表现为夜间排尿次数和尿量的增多。
健康人如果睡前没有大量饮水,夜间睡眠后应不排尿或仅排尿1次,如果经常夜间排尿2次以上,应到医院检查尿常规和肾脏功能。
经过以上内容的介绍,相信大家对肾病综合症和肾炎区别有一定了解,肾病综合症最主要是蛋白尿,水肿和高脂血症,而肾炎多是肉眼血尿,高血压少尿等情况,这些都是需要做检查才能确定的,所以如果有肾病,记得要及时去看医生治疗。

急性肾小球肾炎【概述】急性肾小球肾炎(acute glomerulonephritis)常简称急性肾炎。
广义上系指一组病因及发病机理不一,但临床上表现为急性起病,以血尿、蛋白尿、水肿、高血压和肾小球滤过率下降为特点的肾小球疾病,故也常称为急性肾炎综合征(acute nephritic syndrome)。
临床上绝大多数属急性链球菌感染后肾小球肾炎(acute poststreptococcal glomerulonephritis)。
本症是小儿时期最常见的一种肾脏病。
年龄以3~8岁多见,2岁以下罕见。
男女比例约为2∶1。
【诊断】典型急性肾炎不难诊断。
链球菌感染后,经1~3周无症状间歇期,出现水肿、高血压、血尿(可伴不同程度蛋白尿),再加以血补体C3的动态变化即可明确诊断。
1.发病前1~4 周多有上呼吸道感染、扁桃体炎、猩红热或皮肤化脓等链球菌感染史。
2.浮肿。
3.少尿与血尿。
4.高血压。
5.严重病例,可出现如下并发症:①循环充血及心力衰竭;②合并高血压脑病;③急性肾功能衰竭。
6.实验室检查①尿常规以红细胞为主,可有轻或中度的蛋白或颗粒管型。
②血尿素氮在少尿期可暂时升高。
③血沉在急性期增快。
抗“O”效价增高,多数在1:400 以上。
④血清补体C3测定在发病>2 周明显下降,1~2 月恢复正常。
【诊断标准】1、肾脏肿大,肾脏的各径线均增大尤以厚径为明显,使肾脏外形隆突,饱满,球形发展。
2、肾脏被膜显示不清,轮廓界限不清晰,边缘模糊。
3、肾实质增厚,回声弥漫增强,光点模糊,似云雾遮盖,肾皮质与肾髓质无区分,肾窦回声相对淡化,甚至整个断面内容浑然一体,正常肾结构无从显示。
4、急性肾小球肾炎的不同病理变化,虽互有差异,使声像图的表现也有所差别,如外形状态的程度、被膜模糊的程度、肾皮髓质区别的清晰程度,肾窦回声状态的程度等相互差别。
但是整体的炎症病变的特征是一致的。
【治疗措施】目前尚科学家直接针对肾小球免疫病理过程的特异性治疗。
1. 肾炎综合征:是以蛋白尿、血尿、高血压为特点的综合征。
按病程及肾功能改变,可分为急性肾炎综合征、急进性肾炎综合征和慢性肾炎综合征。
2.功能性蛋白尿: 一良性过程,因高热、剧烈运动、急性疾病、直立体位而发生的蛋白尿。
3.急进性肾小球肾炎:急进性肾小球肾炎是以急性肾炎综合征、肾功能急剧恶化、多早期出现少尿.性急性肾衰竭为临床特征,病理类型为新月体肾小球肾炎的--组疾病。
4.慢性肾小球肾炎:慢性肾小球肾炎是指以蛋白尿、血尿、高血压、水肿为基本临床表现,起病方式各有不同,病情迁延,病变缓慢进展,可有不同程度的肾功能减退,最终将发展为慢性肾衰竭的一组肾小球病。
5. 肾病综合征:各种原因所致的大量蛋白尿、低蛋白血症、明显水肿、高脂血症的临床综合征。
6. 激素依赖型肾病综合征:激素治疗有效,但减药到一定程度即复发。
7. IgA肾病:是指肾小球系膜区以IgA或IgA沉积为主的原发性肾小球疾病。
IgA肾病是肾小球源性血尿最常见的病因。
8. 慢性肾小管间质肾炎:慢性间质性肾炎是- -组以肾间质-小管病变为主的慢性肾脏疾病。
肾脏病理以肾小管萎缩及间质纤维化、细胞浸润为突出表现,临床以肾小管损害先于和重于肾小球的损害。
9. Fanconi syndrome: 又称范可尼综合征,是一种遗传性或获得性疾病,特征是近端肾小管复合功能异常,引起肾性糖尿、磷酸盐尿、氨基酸尿、碳酸氢盐尿。
10. 肾性尿崩症:主要由于远端小管一收集管器质性或功能性损害,造成ADH受体或受体后障碍所致此时,ADH水平正常或增高,但远端小管一收集上皮细胞则对ADH的作用表现出“抵抗”或“不敏感”,因而造成水重吸收减少,尿量过度增加。
11.肾性糖尿:肾糖阈降低,尿糖排出增多,血糖往往正常。
12.真性菌尿:①在排除假阳性的前提下,清洁中段尿细菌定量培养≥10/ml,如临床上无症状,则要求两次细菌培养均为有意义的细菌尿,且为同-一菌种;②膀胱穿刺尿细菌定性培养有细菌生长。
第五章肾脏内科一、名词解释1. 急性肾炎综合征答案:急性肾炎综合征:急性起病,出现血尿、蛋白尿、水肿、高血压,甚至少尿、氮质血症。
2. 隐匿性肾小球肾炎答案:隐匿性肾小球肾炎:也称无症状性血尿或(和)蛋白尿,是仅表现为蛋白尿或(和)肾小球性血尿而无水肿、高血压及肾功能损害的一组肾小球病。
3. 肾病综合征答案:肾病综合征:是肾小球疾病的常见表现,包括了因多种肾脏病理损害导致的严重蛋白尿及一组相应临床表现,最基本特征是大量蛋白尿(≥3.5 g/d)及低白蛋白血症(≤30 g/d),常伴有水肿和(或)高脂血症。
4. 无症状细菌尿答案:无症状细菌尿:无任何尿路感染症状,常在健康人群体检时或因其他疾病做常规尿细菌学检查时发现尿菌阳性。
5. 真性细菌尿答案:真性细菌尿:在排除假阳性的前提下,膀胱穿刺尿定性培养有细菌生长或清洁中段尿定量培养细菌菌落≥105个/ml,但如临床上无尿感症状,则要求两次清洁中段尿培养的细菌菌落均≥105个/ml且为同一菌种,才能确定为真性细菌尿。
6. 肾小管性酸中毒答案:肾小管性酸中毒:是因远端肾小管管腔与管周液间氢离子梯度建立障碍,或(和)近端肾小管对碳酸氢盐离子重吸收障碍而引起的酸中毒。
7. Fanconi综合征答案:Fanconi综合征:近端肾小管性酸中毒伴复合性近端肾小管功能缺陷。
8. 肾单位答案:肾单位:肾脏主要由肾单位组成,肾单位包括肾小体及相应的肾小管。
9. 肾小球滤过率答案:肾小球滤过率:指单位时间内肾脏清除多少毫升血浆内的某一物质的能力。
测定某物质清除率的意义为测量肾血流量、测定肾小管滤过率,了解肾脏对某物质的处理情况。
10. 肾小球滤过膜答案:肾小球滤过膜:肾小球毛细血管壁分3层:内层是内皮细胞,中层是基膜,外层是上皮细胞,合在一起称为“肾小球滤过膜”,其完成肾脏重要的生理功能。
11. ANCA答案:ANCA:抗中性粒细胞胞质抗体(ANCA)是一种以中性粒细胞和单核细胞胞质成分为靶抗原的自身抗体;可在多数原发性小血管炎疾病的患者血清中检测到。
肾病内科急性肾小球肾炎的诊断与治疗急性肾小球肾炎(Acute Glomerulonephritis, AGN)是一种常见的肾脏疾病,多见于儿童和青少年。
该疾病主要以下列病理学改变为特征:肾小球的自身免疫性损伤,导致肾小球基底膜的增厚和充血,进而引发肾小球滤过功能异常、尿液异常等临床表现。
本文就急性肾小球肾炎的诊断和治疗进行探讨。
一、诊断急性肾小球肾炎的诊断主要根据以下几方面的信息来确定:1. 临床症状:患者常表现为急性肾炎综合征,包括血尿、少尿、水肿和高血压等。
此外,还需要了解患者的病史和家族史,尤其是近期是否有感染史,因为感染是该疾病的常见诱因之一。
2. 实验室检查:通过尿液分析,可发现红细胞和蛋白质增多,以及红细胞形态异常等现象。
血液检查中,可以检测肾小球滤过功能下降,尤其是血肌酐和尿素氮等指标的升高。
此外,利用血清学检测可发现抗链球菌溶血素抗体滴度的升高,有助于诊断该疾病的病因。
3. 影像学检查:通过透视、超声等影像学检查,了解肾脏的大小、形态和血流情况,有助于判断肾脏的损害程度和肾小球病变的类型。
4. 病理活检:对于确诊有困难的患者,可以通过肾组织病理活检来明确诊断。
病理活检通常表现为肾小球毛细血管内增生、基底膜增厚和嗜中性粒细胞浸润等病理学特征。
二、治疗针对急性肾小球肾炎的治疗主要包括以下几个方面的内容:1. 对症支持治疗:包括卧床休息、饮食控制、水肿和高血压的处理等。
患者需要保持充足的休息,限制摄入盐分和液体,以减轻水肿的症状。
对于有高血压的患者,可以采取降压药物治疗,如ACEI或ARB等。
2. 抗生素治疗:对于继发于链球菌感染的急性肾小球肾炎,可以应用青霉素类或头孢菌素类抗生素进行治疗。
这些药物能够有效杀灭链球菌,减轻感染的病情。
3. 免疫治疗:对于严重的免疫反应或局部强烈的自身免疫炎症反应,可以使用肾上腺皮质激素进行治疗。
糖皮质激素可以抑制免疫反应,减轻肾小球的炎症反应。
4. 控制病因:对于感染性引起的急性肾小球肾炎,需要积极治疗感染源,并预防继发感染的发生。