肺和胸膜常见疾病主要体征
- 格式:xls
- 大小:15.50 KB
- 文档页数:2


《健康评估》复习资料1、护理对象最重要的主观资料是症状。
2、评估者运用自己的感官或借助简便的检查工具对评估对象进行系统的观察和检查所发现的异常征象称为体征。
3、主诉是最主要、最明贤的症状或体征及其性质和持续时间,也就是本次就诊最主要的原因。
4、现病史为健康史的主体部分。
5、发热的分度(按的高低可分为):①低热,37.3~38℃;②中等度热,38.1~39℃;③高热,39.1~41℃;④超高热,41℃以上。
6、稽留热:39℃~40℃,24小时波动范围不超过1℃。
常见于大叶性肺炎。
7、全身性水肿:主要见于右心功能不全。
首先出现在身体下垂部位,最糟出现与踝内侧,经常卧床者以腰骶部为明显。
水肿为对称性、凹陷性。
8、肾源性水肿:特点是初为晨起时眼睑、面部等疏松组织水肿,后发展为全身水肿(下行性水肿)。
9、肝源性水肿:特点主要表现为腹腔积液,也可出现在下肢水肿,向上逐渐蔓延,但头面部及上肢常无水肿。
10、营养不良性水肿:从足部开始,逐渐向上蔓延至全身。
11、痰的颜色和气味:①铁锈色痰:大叶性肺炎;②粉红色泡沫痰:肺水肿。
③黄绿色或翠绿色痰:铜绿假单胞菌(绿脓杆菌)感染,④恶臭痰:厌氧菌感染。
12、咯血:喉及喉部以下的呼吸道任何部位的出血,经口腔咯出。
13、咯血量:①少量咯血:每日少于100ml;②中等量咯血:每日100~500ml;③大咯血:每日500ml 以上或一次咯血300ml。
14、窒息:表现为大咯血过程中咯血突然减少或终止,气促、胸闷、烦躁不安,或紧张恐惧、大汗淋漓、面色青紫,重者意识障碍,为咯血直接致死的原因。
肺不张:呼吸困难、胸闷、气急、发绀、呼吸音减弱或消失。
继发感染失血性休克16、三凹征:胸骨上窝、肋骨上窝、肋间隙17、左心功能不全患者,病情较重时,往往被迫采取半坐位或端坐体位呼吸。
18、发绀:当皮肤、黏膜毛细血管内血液中的脱氧血红蛋白浓度增高使皮肤、黏膜呈现青紫色。
19、中心性发绀:心、肺疾病导致动脉血氧饱和度降低所致,特点为全身性,除四肢与面颊外,也见于舌及口腔黏膜与躯干皮肤。



【外科学】胸膜疾病考点总结●胸腔积液●胸腔积液循环机制●通过壁层胸膜间皮细胞下的淋巴管微孔经淋巴管回吸收●胸腔积液滤过在胸腔的上部大于下部,吸收则主要在横膈和胸腔下部的纵膈胸膜●病因和发病机制●胸膜毛细血管内静水压增高●胸膜通透性增加:炎症,肿瘤,肺梗死●胸膜毛细血管内胶体渗透压降低●壁层胸膜淋巴引流障碍:癌症淋巴管堵塞●损伤●医源性●临床表现●症状●呼吸困难是最常见的症状,多伴有胸痛和咳嗽,多在胸痛后出现气促(气胸胸痛与气促同步)●体征●少量积液可无明显体征,或可触及胸膜摩擦感及闻及胸膜摩擦音●中至大量积液时,患侧胸廓饱满,触觉语颤减弱,局部叩诊浊音,呼吸音降低或消失。
可伴有气管,纵膈向健侧移位,心界叩不出●实验室和其他检查●诊断性胸腔穿刺和胸腔积液检查●疑为渗出液必须做胸腔穿刺,如有漏出液病因则避免胸腔穿刺。
不能确定时应做胸腔穿刺抽液检查●外观和气味●漏出液●透明清亮,静置不凝固,比重<1.016~1.018●渗出液●草黄色稍浑浊,易有凝块,比重>1.018●血性胸腔积液呈洗肉水样或静脉血样,多见于肿瘤、结核和肺栓塞●乳状胸腔积液多为乳糜胸●巧克力色胸腔积液考虑阿米巴肝脓肿破溃入胸腔的可能●黑色胸腔积液可能为曲霉菌感染●黄绿色胸腔积液见于类风湿关节炎,厌氧菌感染常有恶臭味●细胞●漏出液●<100×10^6/L,以淋巴细胞与间皮细胞为主●渗出液●WBC>500×10^6/L●脓胸时WBC多达10×10^9/L以上●N增多时提示急性炎症●淋巴细胞为主则多为结核性或肿瘤性●E增多常为寄生虫感染或结缔组织病●胸腔积液中红细胞>5×10^9/L时,可呈淡红色,多由恶性肿瘤或结核所致(两者鉴别可以通过病人年龄提示)●红细胞>10×10^9/L应考虑创伤、肿瘤或肺梗死●胸腔积液红细胞比容>外周血红细胞比容50%以上时为血胸●pH和葡萄糖●正常胸腔积液中葡萄糖含量和血中含量相近,糖尿病患者胸腔积液的血糖也随之升高●脓胸,RA明显降低,SLE、结核和恶性胸腔积液中含量可<3.3mmol/L●若胸膜病变范围较广,使葡萄糖及酸性代谢产物难以透过胸膜,葡萄糖和pH均较低,提示肿瘤广泛浸润●病原体●蛋白质●渗出液(>30g/L),胸腔积液/血清比值>0.5●漏出液(<30g/L),以白蛋白为主,黏蛋白试验(Rivalta试验)阴性●类脂●乳糜胸腔积液呈乳状浑浊,离心后不沉淀,苏丹Ⅲ染成红色,甘油三酯含量>1.24mmol/L,胆固醇不高,脂蛋白电泳可显示乳糜微粒,多见于胸导管破裂●酶●渗出液LDH含量增高,大于200U/L,且胸腔积液/血清LDH>0.6●LDH是反应胸膜炎症程度的指标,其值越高,表明炎症越明显●LDH>500U/L常提示为恶性肿瘤或继发细菌感染●淀粉酶升高可见于急性胰腺炎和恶性肿瘤●腺苷脱氨酶(ADA)在淋巴细胞内含量较高,诊断结核性胸膜炎的敏感度较高(多高于45U/L)●HIV合并结核病人ADA不升高●免疫学检查●结核性胸膜炎胸腔积液中γ-干扰素增高,其敏感性和特异性高●肿瘤标志物●癌胚抗原(CEA)在恶性胸腔积液中早期即可升高,且比血清更显著,若CEA升高或胸腔积液/血清CEA>1,常提示为恶性胸腔积液●X线和核素检查●极小量胸腔积液,后前位胸片仅见肋膈角变钝●积液量增多时显示有向外侧,向上的弧形上缘的积液影●超声检查●探测胸腔积液的灵敏度高,定位准确●胸膜针刺活检●胸腔镜或开胸活检●对恶性胸腔积液的病因诊断率最高●支气管镜●诊断与鉴别诊断●确定有无胸腔积液●少量积液(0.3L)仅表现肋膈角变钝●体征上需与胸膜增厚相鉴别,胸膜增厚叩诊浊音,听诊呼吸音减弱,但往往伴有胸廓扁平或塌陷,肋间隙变窄,气管向患侧移位,语音传导增强等体征●区别漏出液和渗出液●比重(1.018为界),蛋白质含量(30g/为界),白细胞数(500×10^6/L)●Light标准(渗出液)●胸腔积液/血清蛋白比例>0.5●胸腔积液/血清LDH比例>0.6●胸腔积液LDH水平大于血清正常值高限的2/3●诊断渗出液的标准还有:胸腔积液胆固醇浓度>1.56mmol/L,胸腔积液/血清胆红素比例>0.6,血清-胸腔积液白蛋白梯度<12g/L●寻找胸腔积液的病因●漏出液常见的病因●充血性心力衰竭,多为双侧,积液量右侧多于左侧,但强烈利尿可引起假性渗出液。
胸膜基本病变影响学表现1.胸腔积液多种疾病可累及胸膜产生胸腔积液。
病因不同,可以是感染性、肿瘤性。
变态反应性,也可以是化学性或物理性。
液体性质也不同,可以是血性、乳糜性、胆固醇性,也可以是脓性。
可以是渗出液,也可以是漏出液。
X线检查:(1)游离性胸腔积液(free pleural effusion):少量积液最先积聚于位置最低的后肋膈角,因而站立后前位检查多难以发现。
液量达250ml左右时,于站立后前位检查也仅见肋膈角变钝,变浅或填平。
随液量增加可依次闭塞外侧肋膈角,掩盖膈顶,其上缘在第4肋前端以下,呈外高内低的弧形凹面。
中量积液上缘在第4肋前端平面以上,第2肋前端平面以下,中下肺野呈均匀致密影(图9-17a)。
大量积液上缘达第2肋前端以上,患侧肺野呈均匀致密阴影。
有时仅见肺尖部透明,可见肋间隙增宽,横膈下降,纵隔向健侧移位。
(2)局限性胸腔积液(localized pleural effusion):包裹性积液(encapsulated effusion)为胸膜炎时,脏、壁层胸膜发生粘连使积液局限于胸膜腔的某一部位,多见于胸下部侧后胸壁。
切线位片上,包裹性积液表现为自胸壁向肺野突出之半圆形或扁丘状阴影,其上下缘与胸壁的夹角呈钝角,密度均匀,边缘清楚,常见于结核。
(3)叶间积液(interlobar effusion)为局限于水平裂或斜裂的叶间裂积液,可单独存在,也可与游离性积液并存。
发生于斜裂者,正位X线检查多难以诊断,侧位则易于发现,典型表现是叶间裂部位的梭形影,密度均匀,边缘清楚。
游离性积液进人叶间裂时多局限于斜裂下部,表现为尖端向上的三角形密度增高影。
叶间积液可由心衰或结核引起,少数肿瘤转移也可表现为叶间积液。
(4)肺底积液(subpulmonary effusion)为位于肺底与横膈之间的胸腔积液.右侧较多见。
被肺底积液向上推挤的肺下缘呈圆顶形.易误诊为横隔升高。
肺底积液所致的“横隔开高”圆顶最高点位于偏外l/3,且肋膈角深而锐利.可资鉴别。
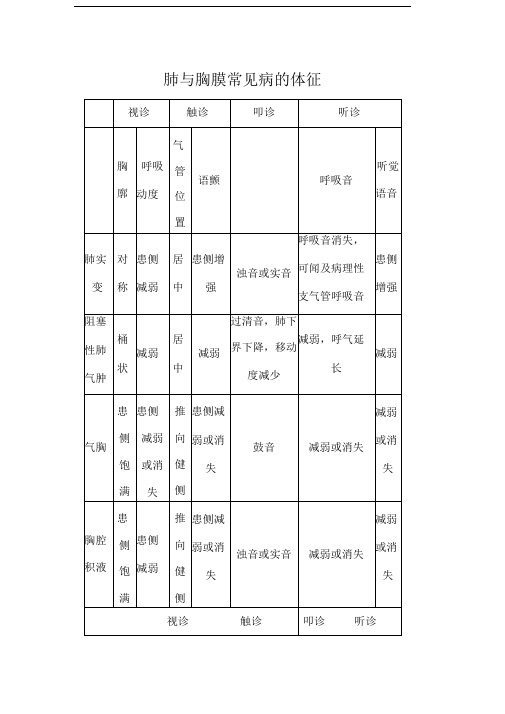
胸廓呼吸动度气管位置语音震颤大叶性肺炎对称患侧减弱正中患侧增强肺气肿桶状双侧减弱正中双侧减弱哮喘对称双侧减弱正中双侧减弱肺水肿对称双侧减弱正中正常或减弱
肺不张患侧平坦患侧减弱移向患侧减弱或消失胸腔积液患侧饱满患侧减弱移向健侧减弱或消失气胸患侧饱满患侧减弱或消失移向健侧减弱或消失浊音实音鼓音
视诊触诊叩诊
疾病
音响
浊音
过清音
过清音
正常或浊音
听诊
呼吸音啰音语音共振支气管呼吸音湿啰音患侧增强减弱多无减弱
减弱干啰音减弱
减弱湿啰音正常或减弱减弱或消失无减弱或消失减弱或消失无减弱
减弱或消失无减弱或消失。