中国人遗传性大肠癌筛检标准的实施方案
- 格式:pdf
- 大小:303.05 KB
- 文档页数:5
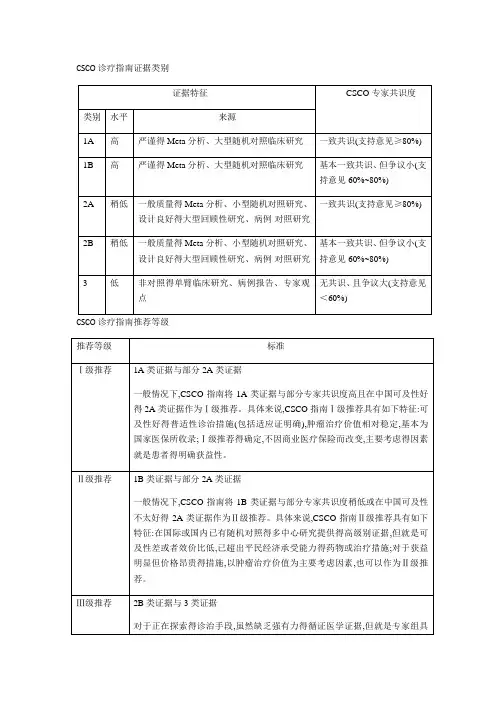
CSCO诊疗指南证据类别CSCO诊疗指南推荐等级1、结直肠癌诊疗总则结直肠癌得MDT诊疗模式注释:A、结直肠癌得诊治应重视多学科团队(multidisciplinary team,MDT)得作用,推荐有条件得单位将尽可能多得结直肠癌患者,尤其就是转移性结直肠癌患者得诊疗纳入MDT得管理。
B、MDT得实施过程中由多个学科得专家共同分析患者得临床表现、影像、病理与分子生物学资料,对患者得一般状况、疾病得诊断、分期/侵犯范围、发展趋向与预后作出全面得评估,并根据当前得国内外治疗规范/指南或循证医学依据,结合现有得治疗手段,为患者制定最适合得整体治疗策略。
C、MDT 原则应该贯穿每一位患者得治疗全程。
D、MDT 团队应根据治疗过程中患者机体状况得变化、肿瘤得反应而适时调整治疗方案,以期最大幅度地延长患者得生存期、提高治愈率与改善生活质量。
2、结直肠得诊断原则2、1无症状健康人群得结直肠癌筛查2、2、1结肠癌得诊断注释:影像学诊断得更多具体内容详见“影像学检查附录”A、患者存在临床显性肠梗阻,鉴于结肠镜检查前肠道准备会加剧梗阻或造成穿孔,原则上禁止行结肠镜检查。
临床疑似或诊断肠梗阻患者不建议钡剂灌肠检查。
B、患者不具备条件,或拒绝全结肠镜检查,或结肠镜不能检查全部结肠,建议清洁肠道后腹部/盆腔增强CT行结肠检查。
C、鉴于颈胸部淋巴结等诊断与鉴别诊断需要,推荐增强胸部CT;强调高空间分辨率重建图像诊断与鉴别诊断结肠癌肺转移瘤。
D、患者存在静脉造影得禁忌证,建议腹/盆腔增强MRI 加非增强胸部CT。
E、CT不能确诊肝转移瘤时,或肝转移瘤存在手术切除机会时,建议行腹部MRI,且包含T2 加权,DWI 加权以及多期T1 加权增强成像序列,用于确定肝转移瘤数目、大小及分布;有条件者可行肝脏细胞特异性造影剂增强MRI,该方法有助于检出1cm 以下病灶。
F、有条件者可行肝脏超声造影或术中超声造影,进一步明确诊断肝脏转移瘤。

结直肠癌早期筛查技术方案一、高风险人群根据我国结直肠癌的流行病学特征,符合以下(一)和(二)、(三)中任一项者均应列为高风险人群:(一)年龄50~75 岁,男女不限; (二)粪便隐血试验阳性; (三)既往有结直肠腺瘤性息肉,或溃疡性结肠炎、克罗恩病等癌前疾病。
二、筛查方法结肠镜检查在结直肠癌筛查中占据独特而不可替代的地位,是整个结直肠癌筛查流程的核心环节。
特殊人群筛查:(一)如筛查对象有2个以上亲属确诊结直肠癌或进展期腺瘤(直径≥1cm,或伴绒毛状结构,或伴高级别上皮内瘤变),建议从40岁开始或比家族中最早确诊结直肠癌的年龄提前10年开始,每5年进行1次结肠镜检查。
(二)对腺瘤性息肉综合征或致病突变基因携带者(如APC、MUTYH、STK11等),建议每年行结肠镜检查。
(三)对于Lynch综合征家系中携带致病突变者,建议20~25岁开始进行结肠镜检查,每2年1次,直到40岁,然后每年1次结肠镜检查。
三、筛查流程结直肠癌高风险人群*高质量结肠镜检查*:对于结直肠癌高风险人群,应尽力完成高质量结肠镜检查(强推荐,GRADE证据分级高),若结肠镜检查质量不满意,可适当缩短监测间隔。
其他的早筛诊断方法还包括:免疫法粪便潜血试验(FIT, 强推荐,GRADE证据分级中)、乙状结肠镜(弱推荐,GRADE证据分级中)、结肠CT成像(弱推荐,GRADE证据分级低)和多靶点粪便FIT-DNA检测(弱推荐,GRADE证据分级低)。
对于结直肠癌潜在的目标人群(包括低风险者),亦推荐每年行粪便隐血试验(化学法或免疫化学法)或每1~3年行粪便DNA检测。
四、筛查结果处理规范在实际筛查中,对发现的所有肠道病变均应予积极治疗。
镜下发现的所有肠道息肉样病变均应取活检并行病理诊断,各类病变的处理原则可参考相应临床诊疗指南。
(一)需临床处理者腺瘤性息肉、炎症性肠病伴高级别上皮内瘤变、伴高级别上皮内瘤变的其他病变、结直肠癌和其他罕见结直肠肿瘤等。

肠癌入组标准
肠癌入组标准主要包括以下几个方面:
1.年龄:年龄≥18岁。
2.诊断:明确为结直肠癌,且经病理学诊断确诊。
3.肿瘤位置:肿瘤远端距肛缘≤10cm。
4.分期:根据TNM分期法,经盆腔CT或MRI等检查提示肿瘤侵
犯浆膜下或者侵犯无腹膜覆盖的直肠周围组织(即T3),或
者直接侵犯其他器官、结构,穿透脏层腹膜(及T4),有或
无淋巴结转移(即N),即确诊为局部进展期直肠癌即T3~
4NxM0。
5.生命体征:KPS评分≥70分,未见明显远处转移,既往无任何
形式的化疗及放疗。
6.其他条件:无其他脏器恶性肿瘤史,需为原发性结直肠癌,排
除复发病例;术前没有接受过放、化疗或者其它新辅助治疗;
无因梗阻、穿孔、出血等原因而行急诊手术者;所有肿瘤的病理切片需经病理科医师复片,符合结直肠癌病理组织学的诊断标准;需有完整的临床病理和术后随访资料;标本收集通过上海交通大学医学院附属仁济医院伦理委员会的批准。
需要注意的是,具体的入组标准可能因研究机构和临床试验的不同而有所差异,患者应在医生的指导下了解具体情况。

大肠癌应该做哪些检查,有什么常见的检查方法?大肠癌常见的检查方法蛋白质类肿瘤标志物检测、癌胚抗原(CEA)、p53基因检测、血红蛋白浓度(HGB)、核磁共振成像(MRI)大肠癌一般都有哪些检查方法一、检查1、粪便隐血试验粪便隐血试验是大肠癌早期发现的手段之一。
由于大肠癌常因粘膜糜烂溃疡而呈现不同程度的出血,因此可利用简便易行的便潜血试验监测大肠癌。
早期的便潜血试验为化学呈色方法,常用试剂为联苯胺或愈创木脂等,近年来逐渐被特异性更强的免疫潜血试剂所取代。
但由于便潜血试验并不能区分癌性和非癌性出血,故目前多用于作为大规模人群大肠癌普查的初筛手段。
但少数早期癌亦可呈假阴性结果而致漏诊。
据统计,大肠癌患者中50%~60%、大肠息肉患者中30%粪便隐血试验阳性。
粪便隐血试验系非特异性诊断方法,任何情况引起消化道出血时均可导致粪便隐血试验阳性。
但作为一种简便、快速的方法,粪隐血试验可以从健康人群及高危人群中检出可疑大肠肿瘤的患者,为进一步检查提供高危靶人群,因此粪隐血试验仍是目前大肠肿瘤普查和筛检的最常用的方法。
结肠癌表面易出血。
一般的大便隐血试验只要消化道内有2ml左右的出血就可出现阳性。
Hardcastle报道用大便隐血试验检查的方法在无症状的人群中普查大肠癌,阳性者再进一步做纤维结肠镜检查,结果在普查组中发现的大肠癌病人2/3系大便隐血试验阳性而检出,但有1/3的病例因隐血检查阴性而漏诊,在日后出现症状后再检查发现。
文献中肠镜检出的腺瘤中大便隐血试验65%~75%呈阴性,检出的大肠癌中大便隐血试验38%~50%呈阴性。
可见大便隐血试验阴性不能除外大肠腺瘤或癌的可能。
Hardcastle在无症状的人群中以大便隐血试验筛查时,有2%的人隐血阳性,阳性者中进一步肠镜等检查,其中10%发现患大肠癌。
可见欧美国家大便隐血试验阳性者中大肠癌检出率颇高。
因此欧美临床医师对大便隐血试验阳性者很重视而作肠镜检查。
我国多数地区因胃癌远比大肠癌多见(约为3∶1),临床医师对大便隐血试验阳性者往往可反复做胃镜或GI检查,却忽视了肠镜检查的必要,因此常导致大肠癌诊断的延误。


《中国社区居民结直肠癌筛查专家共识》(2024)要点1流行病学CRC是一种常见的恶性肿瘤。
近年来,CRC的患病率在全球呈逐年上升的趋势。
我国CRC 流行病学具有以下特征:(1)时间分布特征:(2)地区分布特征:(3)性别分布特征:(4)年龄分布特征:2危险因素与保护因素推荐与建议●可增加CRC风险并影响筛查策略的风险因素,包括某些遗传性因素、年龄、个人或家族肿瘤史、炎症性肠病(IBD)、糖尿病。
●可增加CRC风险并潜在可纠正的危险因素,包括肥胖、糖尿病、吸烟、过量饮酒、过度摄入加工肉类等,应重点关注具有这些危险因素的人群,对其进行早期CRC筛查、健康教育以及一级预防。
●保持健康的生活方式可以降低CRC发病风险,包括摄入膳食纤维、全谷物和/或乳制品、合理的体育锻炼等。
2.1 危险因素2.1.1 相关疾病因素(1)个人或家族肿瘤史有CRC家族史的人群患CRC的风险显著增加。
(2)IBDIBD包括克罗恩病(CD)和溃疡性结肠炎(UC),长期肠道炎症会增加IBD患者发生结直肠肿瘤的风险。
(3)糖尿病糖尿病是CRC的独立危险因素。
2.1.2 生活方式因素(1)红肉及加工肉类摄入食用红肉及加工肉类增加CRC的风险可能与其能促使食用者易发生肥胖、胰岛素抵抗和胆汁酸分泌物增加相关。
(2)肥胖已有较多证据表明肥胖和缺乏运动是CRC的危险因素。
(3)吸烟烟草烟雾是包括CRC在内的多种癌症的相关危险因素。
(4)大量饮酒大量饮酒是公认的可致CRC的危险因素之一。
2.1.3 其他因素2.2 保护因素2.2.1 阿司匹林《美国国家综合癌症网络(NCCN)临床指南———结肠/直肠癌》中提及可以考虑服用阿司匹林作为CRC的一级预防。
2.2.2 合理饮食与体育锻炼3社区居民CRC筛查对象及初筛年龄推荐与建议●将筛查人群分为一般风险人群、散发性高危人群、遗传性CRC高危人群;针对不同风险人群确定CRC筛查早期对象,制定不同的CRC筛查策略和模式。

《遗传性结直肠癌临床诊治和家系管理中国专家共识》要点《遗传性结直肠癌临床诊治和家系管理中国专家共识》是由我国结直肠癌临床诊治领域的专家共同制定的一份指南,旨在为遗传性结直肠癌的诊断、治疗和家系管理提供准确、规范的指导。
下面将从要点的角度介绍该专家共识的主要内容。
一、遗传性结直肠癌的定义与分类共识明确了遗传性结直肠癌的定义,即在没有明显环境因素干扰的情况下,由一种或多种突变所致的肿瘤。
根据突变所在的基因和传递方式,遗传性结直肠癌被分为常染色体显性遗传性结直肠癌、常染色体隐性遗传性结直肠癌和X-连锁遗传性结直肠癌。
二、遗传性结直肠癌的诊断和筛查共识提出了遗传性结直肠癌的诊断和筛查的具体指导原则。
在家族中有2例或以上结直肠癌病例,或者有1例结直肠癌病例伴有其他遗传性肿瘤综合征时,应进行遗传性结直肠癌的筛查。
筛查包括家族史采集、基因突变筛查、肿瘤相关标志物检测以及结肠镜检查等。
三、遗传性结直肠癌的治疗共识详细介绍了遗传性结直肠癌的治疗原则和方案。
在手术治疗中,依据患者的具体情况进行个体化治疗,包括局部切除、结直肠切除、淋巴结清扫和中远期预防等。
对于晚期或转移性遗传性结直肠癌,还提供了靶向治疗和免疫治疗等新型治疗手段。
四、遗传性结直肠癌的家系管理共识强调了遗传性结直肠癌的家系管理的重要性。
家系管理包括家族史采集、突变筛查、预防性筛查和教育指导等方面。
对于突变阳性的家族成员,需要进行定期的肿瘤筛查,以早期发现和早期干预。
五、其他相关问题综上所述,《遗传性结直肠癌临床诊治和家系管理中国专家共识》是一份权威且实用的指南,为遗传性结直肠癌的诊断、治疗和家系管理提供了重要的参考。
其内容涵盖了遗传性结直肠癌的定义、诊断筛查、治疗方案和家系管理等方面,对于提高遗传性结直肠癌的防治水平具有重要的指导意义。

中国结直肠癌诊疗规范(2024)中国结直肠癌诊疗规范(2024)前言:结直肠癌是我国常见的消化系统肿瘤之一,其发病率呈逐年上升的趋势。
为了提高结直肠癌的诊疗水平,保障患者的生命安全和健康,特制定本《中国结直肠癌诊疗规范(2024)》。
第一章绪论1.1 背景结直肠癌是指发生在结肠、直肠的恶性肿瘤。
其包括结肠腺癌、直肠腺癌、结肠黏液腺癌等类型。
结直肠癌的发病率在全球范围内都呈上升趋势,早期诊断和规范治疗对提高患者生存率至关重要。
1.2 目的本规范的目的是为了规范中国结直肠癌的诊断和治疗流程,提高诊断准确性和治疗效果,以期最大限度地降低患者的病死率和复发率。
第二章诊断2.1 临床表现结直肠癌常见症状包括排便习惯改变,如便秘、腹泻、便血等。
其他临床症状包括腹痛、腹胀、体重下降等。
医生应综合患者症状及体格检查结果进行初步判断。
2.2 病史及辅助检查详细询问患者家族史、个人史,特别是结直肠息肉病、炎症性肠病等相关疾病。
辅助检查包括肠镜检查、血液检查、肿瘤标志物检测、CT/MRI等。
2.3 病理学诊断病理学诊断是结直肠癌诊断的金标准。
经过肠镜活检或手术切除后的标本应送病理科进行病理学检查,包括肿瘤类型、浸润程度、淋巴结转移情况等。
第三章分期与分级3.1 分期根据结直肠癌的TNM分期系统,将肿瘤的大小、淋巴结和远处转移情况进行评估。
根据分期结果,选择合适的治疗方案。
3.2 分级根据肿瘤的分化程度和组织学类型,对结直肠癌进行分级。
分级的结果对选取合适的治疗方法及预后判断有重要意义。
第四章治疗4.1 手术治疗手术是主要的治疗方式,早期结直肠癌可考虑内镜下切除。
晚期结直肠癌常需行前切除术或直肠癌根治术。
手术方式应根据患者的具体情况和分期结果来确定。
4.2 化学治疗化学治疗在结直肠癌的综合治疗中起到重要作用。
术前和术后化学治疗可提高患者的生存率。
药物选择应根据不同分期、分级以及患者的年龄和身体状况进行个体化调整。
4.3 放射治疗对于某些高危结直肠癌患者,放射治疗可作为辅助治疗手段。


大肠癌早诊早治项目技术方案本项目在大肠癌高发区浙江嘉善、海宁开展大肠癌的筛查和早诊早治,筛查对象为40-74岁的当地居民(包括40和74岁)。
采用危险因素数学模型评估问卷调查及粪便潜血(FOBT)检测做为初筛,结肠镜检查作为进一步检查的筛查方案进行大肠癌筛查。
所有病变的诊断及转归的判定以内镜检查和病理检查结果为依据。
以早诊率,死亡率为最终评价指标进行筛查效果的评价,同时进行卫生经济学评价,以对大肠癌的筛查方案作一全面评价,并进一步完善筛查方案,提高早诊率,降低死亡率。
具体筛查人数:浙江嘉善6000人; 浙江海宁6000人,连续筛查3年,累计筛查人次共计36000。
一、人群的选择(一)队列的建立本项目是以人群为基础的早诊早治工作,要求项目开展前就要明确筛查人群以及对照人群。
建议从当地公安机关户籍部门获得目标人群、对照人群的总人口并建立数据库,并随之开展项目覆盖县(区,乡)全人群的全死因监测。
在全死因监测的基础上,重点做好肿瘤发病及死亡登记,肿瘤的发病及死亡登记质量按照《中国肿瘤登记工作指导手册》各项标准进行。
(二)筛查人群的选择在参加筛查的2个地区采用整群抽样的方法,各选取发病率和死亡率较高的区(乡)和街道作为目标人群。
筛查对象为40-74岁的当地常住居民(入选条件:无其他严重疾病,自愿参加并且能接受检查者)。
一般40-74岁居民约占该地区总人口的32%左右,按人群参与率70%计算,该筛查应覆盖人群数为26800人。
两地区筛查覆盖人群合计53600人(估算过程见图1)。
图1 筛查覆盖人群样本估算流程图(三)对照人群的选择对该地区全人口进行以肿瘤发病及死亡登记为主的全死因监测,以便最终评价筛查的绩效。
同时在各筛查点分别选择一与筛查人数相当的对照区人群,以死亡率为最终评价指标与筛查区进行对比分析,以评价筛查效果。
对照人群的各种情况(饮食习惯、社会经济状况等)应尽可能与目标人群一致。
对照人群应该与干预人群同时开展基线调查和危险因素的监测。

项目简介据医学统计显示,肿瘤的发生并不是随机的,乳腺癌、黑色素瘤、结肠癌、前列腺癌、子宫内膜癌、大肠癌、胃癌等多种癌症都具有显著的家族聚集性,其中有5%-10%的肿瘤具有明确的遗传性。
如果家族近亲中有两人以上患有癌症,那么其余家族成员罹患癌症的风险是比较高的。
通过基因测序可以有效地检测出遗传性肿瘤相关的致病突变,从而预知特定肿瘤发生的风险,并进行有针对性的健康管理。
技术优势1、检测全面:包括点突变、插入、缺失及重复。
可以选择一次性筛查多达十六种遗传性肿瘤,涉及到一百多个基因,性价比高;2、准确性高:运用芯片捕获技术和新一代高通量测序技术,准确性高达99%;3、专业性强:完善的肿瘤相关基因突变数据库;4、检测时间短:实现检测及数据分析自动化,效率高。
检测项目1.肺癌肺癌是最常见的肺原发性恶性肿瘤,绝大多数肺癌起源于支气管粘膜上皮,故亦称支气管肺癌。
近50多年来,世界各国特别是工业发达国家,肺癌的发病率和病死率均迅速上升,死于癌病的男性病人中肺癌已居首位。
肺癌目前是全世界癌症死因的第一名。
1995年全世界有60万人死于肺癌,而且每年人数都在上升,2003年世界卫生组织(WHO)公布的死亡率是110万/年,发病率是120万/年。
而女性患肺癌的发生率尤其有上升的趋势。
本病多在40岁以上发病,发病年龄高峰在60~79岁之间。
男女患病率为2.3:1。
另外种族、家属史与吸烟对肺癌的发病均有影响。
肺癌的基本类型包括两种:非小细胞型肺癌:包括腺癌、鳞癌、大细胞癌,与小细胞癌相比其癌细胞生长分裂较慢,扩散转移相对较晚。
非小细胞肺癌约占肺癌总敉的80-85%。
小细胞肺癌(SCLC):是肺癌的一个未分化癌分型,在肺癌中所占的比例约20~25%,小细胞肺癌分为局限期和广泛期,大多数小细胞肺癌诊断时已为广泛期,局限期最多占1/3。
肺癌易感基因:KRAS、EGFR等2.肝癌肝癌是我国常见的恶性肿瘤之一,是我国位居第二的癌症“杀手”,常见于中年男性。
大肠癌筛查现状及早期诊断进展刘国伟,蔡全才【关键词】大肠癌;早期诊断;筛查方案【中图分类号】R73-31;R735.3+4 【文献标识码】A 【文章编号】1672-4992-(2009)04-0770-05 大肠癌是人类最常见的恶性肿瘤之一,其发病率位居全球恶性肿瘤第三位[1]。
2006年国家卫生部的统计数据显示,我国大肠癌死亡率已位居恶性肿瘤第5位[2],其发病率在40岁开始上升,至60-75岁时达到高峰。
发病率呈逐年上升趋势[1,3-5]。
对大肠癌的筛查有助于早期诊断及早期治疗,减少病死率。
然而与其他肿瘤不同,大肠癌的筛查手段多种多样,牵涉到公共卫生政策的制定,还必须考虑效价比等问题,导致了在究竟采取何种方式方法最有效方面还缺乏全球性统一认识。
1 筛查策略美国癌症协会[6](a m e r i c a n c a n c e r s o c i e t y,A C S)、联邦预防医学特别委员会(u n i t e d s t a t e s p r e v e n t i v e s e r v i c e s t a s kf o r c e, U S P S T F)、美国胃肠病学会(A m e r i c a n c o l l e g e o f g a s t r o e n t e r o l o-g y,A C G)、联邦大肠癌协作组(U.S.m u l t i s o c i e t y t a s kf o r c eo n c o l o r e c t a l c a n c e r)、美国消化内镜协会(A m e r i c a ns o c i e t yf o r g a s t r o i n t e s t i n a l e n d o s c o p y,A S G E)、美国综合国家癌症网(n a-t i o n a l c o m p r e h e n s i v e c a n c e r n e t w o r k,N C C N)等,各自发布了大肠癌筛查指南。
遗传性结直肠癌基因检测及其在临床上的应用规范化问题姜烈君;陆晓旭;黄华艺【摘要】遗传性结直肠癌是一类多因素遗传特征家族性疾病,包括Lynch综合征、家族结直肠腺瘤性息肉和MYH相关性息肉,约占所有结直肠癌的5%.Lynch综合征(又称遗传性非息肉性结直肠癌)是因无效的错误配对修复(mismatch repair,MMR)而导致微卫星不稳定性(microsatellite instability,MSI)的一系列相关癌症,常由MMR基因(MLH1、MSH2、MSH6和PMS2)突变引起.家族性结直肠腺瘤性息肉(familial adenomatous polyposis,FAP)是APC基因突变引起的广泛性结肠息肉病.而MUTYH基因突变可引起MYH相关性息肉(MYH-associated polyposis,MAP).为了规范对遗传性结直肠癌的分子诊断技术流程,美国医学遗传学和基因组学会制定检测大纲以供各相关实验室参考.本文对该大纲进行归纳并结合我国的大纲进行讨论.【期刊名称】《分子诊断与治疗杂志》【年(卷),期】2016(008)002【总页数】7页(P135-141)【关键词】遗传性结直肠癌;家族性腺瘤样息肉;Lynch综合征;MYH相关性息肉;基因检测【作者】姜烈君;陆晓旭;黄华艺【作者单位】广西壮族自治区人民医院检验科,广西,南宁530021;广西壮族自治区人民医院检验科,广西,南宁530021;广西壮族自治区人民医院检验科,广西,南宁530021;美国罗斯威尔帕克癌症研究所肿瘤外科,纽约,布法罗14263【正文语种】中文结直肠癌(colorectal cancer,CRC)可分为散发性、家族性或遗传性几种特征。
约20%~30% CRC为多因素遗传特征家族性疾病,因遗传获得的高度外显率单基因突变约占所有CRC的5%。
Lynch综合征、家族结直肠腺瘤性息肉(familial adenoma⁃tous polyposis,FAP)和MYH相关性息肉(MYH⁃associated polyposis,MAP)为3种常见遗传性CRC,约占所有CRC的5%。
中国家族遗传性肿瘤临床诊疗专家共识(2021年版)—家族遗传性结直肠癌一、L ynch 综合征Lynch 综合征是一种常染色体显性遗传肿瘤综合征,约占所有肠癌的2%~4%,其病因是错配修复(mismatch repair,MMR)基因变异导致患者结直肠癌及其他多种Lynch 综合征相关肿瘤发病风险明显高于正常人群。
1. 风险评估及基因检测(1)风险评估及适检人群:Lynch 综合征的诊断早期通过各种临床遗传标准(如阿姆斯特丹标准Ⅰ、Ⅱ 及各国的修正标准);后期则以分子指标检测为主。
由于阿姆斯特丹标准过于严格,若单纯按照该标准诊断有68% 的Lynch 综合征患者会被漏诊。
针对此缺点,美国国家癌症研究所提出了Bethesda 准,在临床参数初筛的基础上进一步结合微卫星不稳定状态(microsatellite instability,MSI)进行复筛。
此策略有针对性地扩大筛查人群,显著降低漏诊率,富集了最终需要测序的人群,一定程度上提高了成本效益。
随后,研究者提出对新发肠癌患者进行MMR 蛋白或MSI 状态检测作为Lynch 综合征的非选择性(系统性)筛查策略。
尽管研究数据显示非选择性筛查具有更高的敏感性和诊断率,但也显著增加了经济成本。
另一个策略是根据年龄,灵活采用非选择性与选择性筛查结合,即对<70 岁的结直肠癌患者采用非选择性筛查,而≥70 岁则仅对符合Bethesda 标准的患者行进一步筛查。
该策略的敏感性为95.1%,特异性为95.5%;虽然会漏诊4.9% 的Lynch 综合征患者,但是能使接受MMR 蛋白或MSI 状态检测的患者减少35%,接受胚系变异检测的患者同样减少29%,兼顾了筛查的敏感性和经济成本。
(2)检测基因Lynch 综合征的致病原因是4 个MMR 基因(MLH1、MSH2、MSH6 和PMS2)之一发生胚系变异。
此外,上皮细胞黏附分子(epithelial celladhesion molecule,EPCAM)基因的大片段缺失通过使MSH2 启动子甲基化导致基因沉默,也可致病。
中国结直肠癌筛查与早诊早治指南结直肠癌是一种常见的恶性肿瘤,其致死率在中国居高不下。
为了提高结直肠癌的早期诊断率和治疗效果,中国卫生部制定了结直肠癌筛查与早诊早治指南。
本文将详细介绍这个指南的内容。
首先,结直肠癌筛查是早期检测结直肠癌的重要方法。
指南建议50岁以上的人群应每年进行一次结直肠癌的筛查。
对于高风险人群,如家族中有结直肠癌病史的人,应在40岁开始筛查。
筛查方法包括粪便潜血试验、乙状结肠镜检查和双重造影等。
其中,粪便潜血试验是一种简便、经济的筛查方法,可以在家中进行。
乙状结肠镜检查是一种直接观察结直肠黏膜的方法,能够发现更早期的病变。
双重造影是一种影像学检查方法,可以检测结直肠壁的异常。
其次,早期诊断对于结直肠癌的治疗至关重要。
指南提醒人们要警惕结直肠癌的早期症状,如排便习惯改变、便血、腹痛等,以便尽早就医。
对于有症状的患者,除了进行常规检查外,还应进行结肠镜检查以明确诊断。
对于已确诊的结直肠癌患者,需要进行进一步的分期和评估。
分期是判断癌症的扩散程度,评估是评估患者是否适合手术治疗以及可能的预后。
最后,早期治疗是提高结直肠癌疗效的关键。
指南明确了不同分期结直肠癌的治疗方法。
对于早期结直肠癌(Ⅰ期和Ⅱ期),手术切除是首选治疗方法。
对于晚期结直肠癌(Ⅲ期和Ⅳ期),需要辅助化疗来降低复发和转移的风险。
此外,放射治疗在部分患者中也可以考虑使用。
指南还提醒患者在治疗过程中要积极配合,定期复查以评估疗效和判断复发风险。
总之,中国结直肠癌筛查与早诊早治指南的发布对于提高结直肠癌的早期诊断率和治疗效果有着重要的意义。
通过规范筛查、早期诊断和早期治疗,可以提高结直肠癌患者的生存率和生活质量,减少肿瘤的转移和复发风险。
希望广大民众和医务人员能够重视这个指南,加强结直肠癌的防治工作,共同为减少结直肠癌的发病率和死亡率做出贡献。