2009IDSA念珠菌指南中文版
- 格式:doc
- 大小:155.50 KB
- 文档页数:17


念珠菌病临床诊疗指南(IDSA,2009年增补版)美国感染病学会(IDSA)的专家组,曾经编写了系统性念珠菌病(invasive candidiasis,也译为侵袭性念珠菌病)、粘膜念珠菌病(mucosal candidiasis)的诊疗指南,发表于2004年的《Clinical Infectious Diseases》杂志,指南提供的诊疗建议,被医务工作者广泛应用于临床工作。
2004年之后,数种新型抗真菌药物上市,数个念珠菌病相关的临床试验的研究报告相继发表,在既往指南的基础上,新指南在相关方面进行了增补或修改。
缩写AmB-d:两性霉素B去氧胆酸盐LFAmBs:两性霉素B的含脂复合制剂,包括:L-AmB:两性霉素B脂质体ABLC:两性霉素B脂质复合体ABCD:两性霉素B胆固醇复合体注释:文中粒细胞缺乏病人英文原文为neutropenic patients,直译为粒细胞减少病人,但译者觉得译为粒细胞缺乏病人更为准确。
摘要2004年版念珠菌病诊疗指南发表之后,念珠菌病的治疗发生了一些变化。
棘白菌素类、广谱吡咯类抗真菌药物治疗念珠菌血症、其他系统性念珠菌病、粘膜念珠菌病的临床疗效得到了更为广泛的考察,使这些疾病治疗策略发生了变化。
比较少见的系统性念珠菌病,如慢性播散性念珠菌病、骨髓炎、中枢神经系统感染等,2004年以来很少有研究结果发表,相关论文主要为治疗经验、病例报道或者小样本的临床研究,其结论多只是为新的治疗策略的效果提供一些证据,这些疾病的治疗策略变化不大。
摘要部分概括了新指南的主要诊疗建议,后文会有更为详细的叙述。
念珠菌菌血症,非粒细胞缺乏病人1.对于绝大多数成年病人,推荐给予以下初始治疗:氟康唑,负荷剂量800mg(12mg/kg),维持剂量400mg/d(6mg/kg/d)。
或者,棘白菌素类药物(卡泊芬净,负荷剂量,70mg,维持剂量,50mg/d;米卡芬净,100mg/d;阿尼芬净,负荷剂量,200mg,维持剂量,100mg/d)(A—Ⅰ)。

2009IDSA导管相关性尿路感染诊治指南概要随着留置导尿在医院及长期护理机构的广泛应用,导管相关性菌尿症成为世界范围内最常见的医疗相关性感染之一,其中很大一部分留置导尿是不恰当的。
在医疗过程中,大量的人力及花费被用于降低导管相关性感染的发生率,特别是在有尿路感染症状及体征的患者(CA-UTI)中。
在本指南中,我们阐述了导管相关性感染的流行病学资料及发病机制方面的背景信息,同时给出了关于诊断、预防和治疗的循证医学推荐意见。
遗憾的是,与此相关的文献大多报道的是导管相关性无症状菌尿症(CA-ASB)或导管相关性菌尿症(没有明确区分CA-ASB和CA-UTI,但主要指CA-ASB),而非导管相关性尿路感染。
因为大多数的临床研究将导管相关性菌尿症作为唯一或主要的测量结果,故此本指南大多数的推荐意见是关于导管相关性菌尿症的。
降低CA-ASB和CA-UTI最有效的方法就是通过严格限定留置导尿的适应症以及尽早拔除导管来降低尿管的使用。
在降低CA-ASB和CA-UTI发生率方面,减少尿管使用的策略已经被证实有效,而且可能比指南中其他策略都有效。
所以医疗机构均应该优先执行该策略。
CA-ASB和CA-UTI的诊断方法1.对于尿道内、耻骨弓上或间断留置导尿的患者,CA-UTI被定义为具有符合一般尿路感染的症状或体征而没有其他感染来源,同时单次导管内或中段尿标本培养出至少一种细菌菌落数大于10^3cfu/mL,留取中段尿的患者其尿道内、耻骨弓上或尿套在之前48h内已拔除(A-III)。
对于使用尿套且有症状的男性患者,诊断CA-UTI的菌落数的阈值尚无足够的数据形成推荐。
2.除进行某些用来观察干预措施可降低CA-ASB和CA-UTI发生率的试验研究(A-III)以及某些诸如孕妇的特定医疗条件(A-III)下时,均不应进行CA-ASB诊断筛选。
对于尿道内、耻骨弓上或间断留置导尿的患者,CA-ASB被定义为单次导管内尿标本培养出至少一种细菌菌落数大于10^5cfu/mL,同时无一般尿路感染的症状或体征(A-III)。

![2009血管内导管相关感染诊疗指南[1]](https://uimg.taocdn.com/25607e2a0066f5335a8121b8.webp)
血管内导管相关感染诊疗指南IDSA,2009年增补版注明:指南涉及多个专业,翻译存在一些问题,译者把握不准的地方,多附有英文原文,尤其导管的分类和结构名称。
如果需要,阅览原文更为有益。
IDSA Guidelines for Intravascular Catheter-Related Infection • CID 2009:49 (1 July) • 1摘要诊断:血管内导管的病原学培养一般原则1.如果怀疑病人存在血管内导管相关血流感染(CRBSI),应该在拔除导管后,送检导管进行病原学检查;如果病人不存在CRBSI症状和体征,无需对所有拔出的导管进行常规性病原学检查(A-II)。
2.不推荐对导管尖端进行定性的肉汤培养(A-II)。
3.对于中心静脉导管,应该对导管尖端进行病原学培养,而不是导管皮下潜行段(B-III)。
4.如果病人留置的是抗感染血管内导管,对导管尖端进行培养时,应该在培养基内加入针对导管所含抗感染物质的拮抗剂(A-II)。
5.对5cm导管尖端进行半定量培养(roll-plate法)时,如果菌落计数超过15cfu,可以判断导管尖端存在病原菌定植。
对导管尖端进行定量肉汤培养(sonication,超声提取)时,如果菌落计数超过102cfu,可以判断导管尖端存在病原菌定植(A-I)。
6.如果怀疑存在导管相关感染,并且穿刺点处有渗液或者分泌物,应用拭子取样送检病原学培养和革兰染色(B-III)。
短期留置的血管内导管,包括动脉导管Short-term catheters, including arterial catheters 7.对于短期留置的血管内导管,建议使用roll plate法进行常规的临床病原学检查(A-II)。
8.如果怀疑存在肺动脉导管相关感染,建议对转换器(换能器,introducer)尖端进行病原学培养(A-II)。
长期留置的血管内导管Long-term catheters9.如果穿刺点(insertion site)和导管头(catheter hub)半定量培养菌落计数均小于15cfu/plate,强烈建议血管内导管不是血流感染的感染源(A-II)。

念珠菌病治疗指南更新与合理用药张琼华;张永信【摘要】@@ 近年来,随着广谱抗生素、免疫抑制剂和抗肿瘤化疗药物的广泛应用以及骨髓移植和器官移植的大量开展,念珠菌病的发病率有所上升,而抗真菌药物大多价格昂贵.【期刊名称】《上海医药》【年(卷),期】2010(031)009【总页数】5页(P393-397)【作者】张琼华;张永信【作者单位】上海市长宁区中心医院感染科,上海,200336;复旦大学附属华山医院感染科,上海,200040【正文语种】中文【中图分类】R978.5近年来,随着广谱抗生素、免疫抑制剂和抗肿瘤化疗药物的广泛应用以及骨髓移植和器官移植的大量开展,念珠菌病的发病率有所上升,而抗真菌药物大多价格昂贵,有一定的不良反应。
因此,合理应用抗真菌药物治疗念珠菌病显得尤为重要。
美国感染病学会(IDSA)2009年3月更新了念珠菌病治疗指南[1],现将其主要内容进行编译,并与上一版指南作比较。
表1 2009年版指南推荐强度和证据质量的定义分类、分级定义推荐强度A有良好的证据支持使用或反对使用B中等程度的证据支持使用或反对使用C没有证据支持使用证据质量I从一项以上随机、对照试验获得的证据II 证据来自一项以上设计良好的非随机临床试验;队列研究或病例对照研究(最好是一个中心以上);多个时间序列;大量非对照试验III 证据来自权威意见;临床经验;描述性研究;或专家委员会报道1 2009年版念珠菌病治疗指南2009年版指南推荐强度和证据质量的定义见表1。
新版指南中的推荐强度分类与以往不同。
2004年版的治疗指南[2]将推荐强度分为A、B、C、D、E共5类,分别表示使用依据充足、使用依据中等、使用依据不足、不使用依据中等、不使用依据充足。
新版指南中的推荐强度A相当于2004年版指南的A和E,新版指南中的推荐强度B相当于2004年版指南的B和D。
新版指南证据质量的定义与2004年版指南相同。
表2为2009年版指南念珠菌病治疗推荐方案概要。


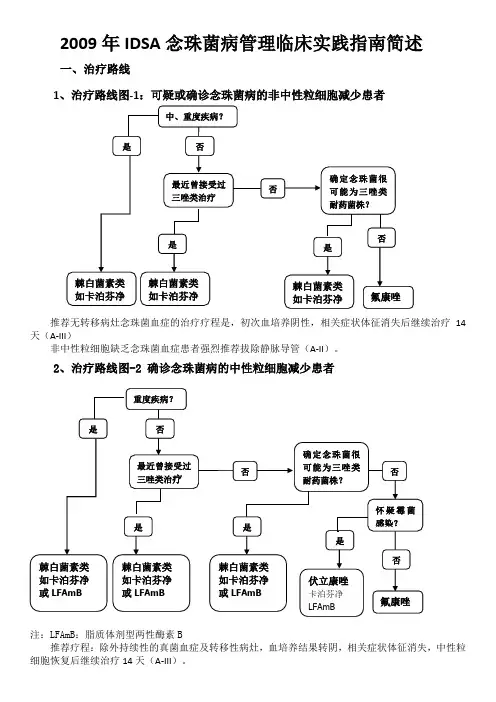
2009年IDSA念珠菌病管理临床实践指南简述一、治疗路线1、治疗路线图-1:可疑或确诊念珠菌病的非中性粒细胞减少患者推荐无转移病灶念珠菌血症的治疗疗程是,初次血培养阴性,相关症状体征消失后继续治疗14天(A-III)非中性粒细胞缺乏念珠菌血症患者强烈推荐拔除静脉导管(A-II)。
2、治疗路线图-2 确诊念珠菌病的中性粒细胞减少患者注:LFAmB:脂质体剂型两性酶素B推荐疗程:除外持续性的真菌血症及转移性病灶,血培养结果转阴,相关症状体征消失,中性粒细胞恢复后继续治疗14天(A-III)。
可考虑拔除静脉内导管(B-III)。
3、治疗路线图-3 可疑侵袭性念珠菌病的中性粒细胞感染者二、治疗药物选择1、一般人群治疗药物选择2、心血管系统念珠菌感染患者治疗药物选择3、光滑、近平、克柔念珠菌感染治疗药物选择4、新生儿念珠菌病的治疗新生儿播散性念珠菌病推荐使用脱氧胆酸两性霉素B(1mg/kg每日)治疗(A-II)。
若排除泌尿道感染,可使用脂质体两性霉素B(3-5mg/kg每日)。
同样也可以选择氟康唑(12mg/kg每日)(B-II)。
推荐治疗疗程三三个星期(B-II)。
对于无菌体液和/或尿培养念珠菌阳性的新生儿,推荐进行腰椎穿刺及散瞳视网膜检查(B-III)。
若无菌体液培养持续阳性,需对泌尿生殖道、肝脏和肾脏进行检查(B-III)。
棘白菌素类的使用应该谨慎,一般仅限于对氟康唑或脱氧胆酸两性霉素B出现耐药或毒性反应时考虑(B-III)。
强烈推进拔除静脉导管(A-II)。
在侵袭性真菌病发生率高的托儿所里,氟康唑推荐用于体重低于1000g的新生儿的预防治疗(A-I)。
用药过程中需关注抗真菌药的耐药,药物相关毒性,以及神经发育(A-III)。
三、可疑念珠菌病的经验性抗真菌治疗四、念珠菌病高危患者的预防性真菌治疗人群预防性抗真菌治疗推荐实体器官移植受者⏹肝(A-I)、胰腺(B-II)、小肠(B-III)移植受者术后预防性抗真菌治疗推荐–氟康唑200~400 mg(3~6 mg/kg/d)–L-AmB 1~2 mg/kg/d–疗程7-14 d成人ICU高危患者⏹氟康唑400mg(6 mg/kg/d) (B-I)化疗诱导中性粒细胞减少患者 在中性粒细胞减少期间预防性抗真菌治疗推荐–氟康唑400 mg(6 mg/kg/d) (A-I)–泊沙康唑200mg, 3次/d(A-I)–卡泊芬净50 mg/d(B-II)干细胞移植受者合并中性粒细胞减少⏹氟康唑400 mg(6 mg/kg/d) (A-I) ⏹泊沙康唑200mg, 3次/d(A-I)⏹米卡芬净50 mg /d(A-I)。


2016年由美国感染病学会更新的念珠菌病管理临床实践指南背景念珠菌属造成的侵袭性感染很大程度上与医疗进展相关,并被广泛认为是造成院内感染发病及死亡的重要原因。
至少有15种不同的念珠菌属引起人类疾病,但超过90%的侵入性感染是由5种常见的病原造成,它们是白色念珠菌、光滑念珠菌、热带念珠菌、近平滑念珠菌和克柔念珠菌。
这些生物有统一的的潜在毒性、抗真菌药物敏感性和流行病学,但综合来说,由这些有机体造成的有意义的感染统称为侵袭性念珠菌病。
不属于典型的侵袭性疾病的粘膜念珠菌感染,特别是那些涉及口咽、食道和阴道的感染,这项指南也将他们涵盖在内。
自最近2009年对指南的修订至今,依据对于确诊或疑似侵袭性念珠菌病的诊断、预防和治疗等方面的新数据,我们对治疗建议进行了重要修改。
以下是2016年对念珠菌病管理的修订建议。
由于与儿科的关联,指南得到了美国儿科学会和儿科感染疾病协会的审阅和认可。
指南同样得到了真菌病研究组的支持。
研究组在制定指南的过程中一直遵循IDSA采用的指南制定流程,包括证据的质量分级(非常低,低,中,高)和推荐强度(弱或强)的系统方法。
指南并不是打算替代个别病人管理的临床判断。
对方法,背景和证据总结的详细描述均能在指南中找到全文。
I.非中性粒细胞减少患者念珠菌血症的治疗建议1. 棘白菌素类药物被推荐作为初始治疗(卡泊芬净:负荷剂量70 mg,然后每天50毫克;米卡芬净:每日100毫克;阿尼芬净:负荷剂量200毫克,然后100毫克每天)(强烈推荐;高级别证据)。
2. 静脉注射或口服氟康唑,800毫克(12毫克/公斤)负荷剂量,然后400毫克(6毫克/公斤)每天,是可以接受的、棘白菌素作为初始治疗的替代方案,限于那些病情不严重和那些被认为不可能有氟康唑耐药的念珠菌属感染的患者(强烈推荐;高级别证据)。
3.推荐对所有血源性和其他临床相关的念珠菌分离菌株进行唑类敏感性检测。
对于前期使用一种棘白霉素类药物治疗的患者、感染光滑念珠菌或近平滑念珠菌的患者,应该进行棘白菌素类药敏检测(强推荐;低级别证据)。
编者按:为了帮助医师在治疗念珠菌病时正确选用抗真菌药,制定合理的给药方案。
美国感染病学会(IDSA)组织相关学科的专家对2004年念珠菌病治疗指南进行了修订。
该指南发表在Clinical Infectious Disease 2009;48:503~535。
由于该指南的更新仍是基于大量的临床证据,因此对指导临床正确合理治疗念珠菌病具有重要参考价值,现将其主要内容编译供临床参考。
念珠菌病处理临床实践指南—美国感染病学会2009年更新周颖杰,李光辉 编译Clinical Practice Guidelines for the Management of Candidiasis: 2009 Update by the Infectious Diseases Society of AmericaZhou Ying-Jie, Li Guang-Hui (Institute of Antibiotics, Huashan Hospital, FudanUniversity, Shanghai 200040,China)2004年以后,新的抗真菌药相继问世,同时也进行了不少相关研究,美国感染病学会专家组对2004年1月出版的侵袭性念珠菌病和粘膜念珠菌病的诊疗指南进行了重新修订。
新指南包涵了新近上市的抗真菌药,以及最近对念珠菌血症、其他侵袭性念珠菌病和粘膜念珠菌病(包括口咽部及食道念珠菌病)的一些研究结果。
同时,新指南也就高危新生儿和成人侵袭性念珠菌病的预防,及疑为成人侵袭性念珠菌病的经验治疗进行了讨论。
新指南最大的改动在于如何合理使用棘白菌素类和广谱吡咯类抗真菌药治疗念珠菌血症、其他侵袭性念珠菌病和粘膜念珠菌病。
对于一些少见的侵袭性念珠菌病(如慢性播散性念珠菌病、骨髓炎和中枢神经系统感染),由于资料较少,根据病例报道、临床经验和一些小型临床试验结果进行了修订。
IDSA临床指南推荐分级系统见表1。
表1. IDSA临床指南推荐分级分级 定义推荐强度 ABC依据可靠性推荐使用或不使用的证据充足 推荐使用或不使用的证据中等 推荐使用或不使用的证据不足I II III源于≥1个恰当的随机对照试验源于≥1个设计良好的非随机化临床试验;队列或病例对照研究(应≥1 个中心);多时间序列;非对照试验的戏剧性结果源于权威专家的临床经验,或描述性研究,或专家委员会报道念珠菌属是侵袭性真菌感染最常见的致病菌。
IDSA2009念珠菌病治疗指南美国抗感染疾病协会专家组制定了治疗侵袭性真菌感染患者和粘膜念珠菌感染患者的指南。
这个最新的指南取代了之前于2004年1月15日发表在Clinical Infectious Diseases上的指南,并且也将被医疗工作者使用来指导治疗已经有此类感染或者具有真菌感染高危因素的患者。
从2004年以来,很多抗真菌药物不断涌现出来,很多针对念珠菌治疗的文献也都不断被发表出来,其中也包括各种部位的侵袭性真菌感染,以及口咽部的粘膜感染。
同样也有最新针对预防具高危因素的婴儿和成年人发生侵袭性真菌感染,以及经验性治疗疑似侵袭性念珠菌感染的前瞻性的研究。
这些最新的信息都包括在以下的文献中。
内容提要与2004版指南相比,新版指南针对念珠菌病的治疗有了很多显著的变化。
绝大多数的变化与在治疗念珠菌血症、其他部位侵袭真菌感染和粘膜念珠菌感染时合适的应用棘白菌素类和广谱三唑类药物相关。
对于一些不常见的侵袭性念珠菌病(例如,慢性播散性念珠菌病,念珠菌骨髓炎以及中枢神经系统感染),自2004年以来,相关的研究数据并不多,只有通过零星的经验、病例报告或小样本的研究来提供证据以支持新的治疗方法。
指南的每个章节都会以一个明确的临床问题开头,随后会有推荐信息以及支持这些信息的最相关的证据。
最重要的变化会在以下的内容提要中描述。
其余的题目将会在指南的主体部分中详尽的讨论。
非中性粒细胞缺乏患者的念珠菌血症·氟康唑(首剂负荷剂量800mg[12mg/kg]),维持400mg[6mg/kg] 每日,或棘白菌素类(卡泊芬净:首剂70mg,维持50mg每日;米卡芬净:100mg每日;阿尼芬净:首剂200mg,维持100mg每日)推荐作为绝大部分成年患者初始治疗选择(A-i)。
专家小组主张对于中重度患者或近期使用过三唑类药物的患者使用棘白菌素类药物治疗。
氟康唑推荐用于感染程度较轻的患者以及近期未使用过三唑类药物的患者(A-III)。
同样的治疗方案同样推荐用于儿童,但需要注意不同的给药方案。
·对于分离株可能对氟康唑敏感(白色念珠菌)以及临床症状稳定患者推荐将棘白菌素类药物转换为氟康唑(A-II)·光滑念珠菌感染推荐使用棘白菌素类治疗(B-III)。
在没有敏感性试验证实的情况下,不推荐改为氟康唑或伏立康唑治疗(B-III)。
对于初始接受氟康唑或伏立康唑的患者,如症状改善,患者随后的培养结果阴性,继续使用三唑类药物结束治疗是合理的(B-III)。
·对于由近平滑念珠菌引起的感染,推荐使用氟康唑治疗(B-III)。
初始使用棘白菌素类的患者,若临床症状改善,患者随后的培养结果阴性,继续使用棘白菌素类治疗是合理的(B-III)。
·脱氧胆酸两性霉素B(A mB-d)给药剂量0.5-1.0mg/kg 每日,脂质体两性霉素B给药剂量为3-5mg/kg 每日,如果患者无法耐受其他抗真菌药物或者感染病原体对其他药物活性有限,可任选其一治疗。
若患者分离菌株可能对氟康唑敏感(例如:白色念珠菌)并且患者临床症状稳定,可将脱氧胆酸两性霉素B或脂质体两性霉素B转换为氟康唑治疗(A-I)。
·伏立康唑首剂400mg(6mg/kg)一日两次,以后维持200 mg(3mg/kg)一日两次,对于念珠菌血症有效(A-I),但伏立康唑对于氟康唑优势有限,推荐作为由克柔念珠菌或伏立康唑敏感光滑念珠菌引起念珠菌血症的口服续贯治疗(B-III)。
·推荐无转移病灶念珠菌血症的治疗疗程是,初次血培养阴性,相关症状体征消失后继续治疗14天(A-III)·非中性粒细胞缺乏念珠菌血症患者强烈推荐拔除静脉导管(A-II)。
中性粒细胞缺乏念珠菌血症患者·棘白菌素类(卡泊芬净:负荷剂量70mg,维持50mg 每日;米卡芬净:100mg每日[A-II]);阿尼芬净:负荷剂量200mg,维持100mg每日[A-III],或脂质体两性霉素B(3-5mg/kg每日[A-II])推荐用于大部分患者。
·病情较轻以及近期未使用过氟康唑的患者,可选择氟康唑(负荷剂量800mg[12mg/kg],维持400mg[6mg/kg]每日)治疗(B-III)。
当需要覆盖霉菌时,推荐使用伏立康唑(B-III)。
·光滑念珠菌引起的感染,推荐使用棘白菌素类药物(B-III)。
脂质体两性霉素B有效但是不常选择(B-III)。
已经接受氟康唑或伏立康唑治疗的患者,若临床改善,血培养结果转阴,推荐继续使用三唑类直至疗程结束(B-III)。
·近平滑念珠菌引起的感染,氟康唑和脂质体两性霉素B推荐作为初始治疗的选择(B-III)。
若患者接受棘白菌素类治疗,临床症状稳定,培养结果转阴,推荐继续使用棘白菌素类治疗直至疗程结束。
由克柔念珠菌引起的感染,棘白菌素类、脂质体两性霉素B或者伏立康唑推荐用于治疗(B-III)。
·推荐疗程是除外持续性的真菌血症及转移性病灶,血培养结果转阴,相关症状体征消失,中性粒细胞恢复后继续治疗14天(A-III)。
·可考虑拔除静脉内导管(B-III)。
非中性粒细胞缺乏患者疑似侵袭性念珠菌病的经验性治疗·非中性粒细胞缺乏患者疑似侵袭性念珠菌病的经验性治疗方案与确诊念珠菌病的治疗相似。
氟康唑(首剂负荷剂量800mg[12mg/kg],维持400mg[6mg/kg] 每日),卡泊芬净(负荷剂量70mg,维持50mg每日);阿尼芬净(负荷剂量200mg,维持100mg每日);或米卡芬净(100mg每日)推荐作为初始治疗选择;推荐作为绝大部分成年患者初始治疗选择(B-III)。
棘白菌素类推荐用于近期使用过三唑类药物,中度或重度感染的患者,或具有光滑念珠菌及克柔念珠菌感染的高危因素患者(B-III)。
·脱氧胆酸两性霉素B(A mB-d(0.5-1.0mg/kg 每日),脂质体两性霉素B(3-5mg/kg 每日),在患者无法耐受其他抗真菌药物或者其他药物对病原体活性有限时,可任选其一治疗(B-III)。
·经验性抗真菌治疗应考虑用于具侵袭性念珠菌病高危因素的重度患者及不明原因发热的患者,并且经验性治疗应基于对高危因素、血清学检查以及非无菌部位培养的评估结果(B-III)。
对于中性粒细胞缺乏患者且疑似为念珠菌病的经验性治疗·推荐脂质体两性霉素B(3-5mg/kg 每日),卡泊芬净(负荷剂量70mg,维持50mg每日)(A-I),或伏立康唑(6mg/kg,静脉滴注,每日两次,维持3mg/kg每日两次)(B-I)。
·氟康唑(首剂负荷剂量800mg[12mg/kg],维持400mg[6mg/kg] 每日)以及伊曲康唑(200mg[3mg/kg]每日两次)也是治疗选择(B-I)。
·脱氧胆酸两性霉素B是有效的治疗方案之一,但与脂质体两性霉素B相比,具有更高的毒性风险。
·对于已经使用三唑类预防的患者,不推荐使用三唑类药物进行经验性治疗(B-II)。
新生儿念珠菌病的治疗·新生儿播散性念珠菌病推荐使用脱氧胆酸两性霉素B(1mg/kg每日)治疗(A-II)。
若排除泌尿道感染,可使用脂质体两性霉素B(3-5mg/kg每日)。
同样也可以选择氟康唑(12mg/kg每日)(B-II)。
推荐治疗疗程三三个星期(B-II)。
·对于无菌体液和/或尿培养念珠菌阳性的新生儿,推荐进行腰椎穿刺及散瞳视网膜检查(B-III)。
若无菌体液培养持续阳性,需对泌尿生殖道、肝脏和肾脏进行检查(B-III)。
·棘白菌素类的使用应该谨慎,一般仅限于对氟康唑或脱氧胆酸两性霉素B出现耐药或毒性反应时考虑(B-III)。
·强烈推进拔除静脉导管(A-II)。
·在侵袭性真菌病发生率高的托儿所里,氟康唑推荐用于体重低于1000g的新生儿的预防治疗(A-I)。
用药过程中需关注抗真菌药的耐药,药物相关毒性,以及神经发育(A-III)。
实体器官移植、入住重症监护病房,中性粒细胞缺乏患者接受化疗,以及在念珠菌高危环境下接受干细胞移植患者的预防性抗真菌治疗·实体器官移植患者,氟康唑(200-400mg[3-6mg/kg]每日)或者脂质体两性霉素B(L-A mB)(1-2mg/kg 每日,持续7-14天)推荐作为肝(A-I)、肾(B-II)以及小肠(B-III)移植术后预防念珠菌感染的方案。
·入住ICU的患者,氟康唑(400mg[6mg/kg]每日)推荐用于具侵袭性念珠菌高危因素的患者(B-I)·对于化疗引起的中性粒细胞缺乏患者,推荐氟康唑(400mg[6mg/kg]每日)(A-I),泊沙康唑(200mg一天三次)(A-I),或卡泊芬净(50mg每日)(B-II)。
口服伊曲康唑(200mg一天两次)同样也是有效的选择,但与其他药物无明显优势,而且患者耐受性差。
·干细胞移植患者出现中性粒细胞缺乏,推荐粒缺期间给予氟康唑(400mg[6mg/kg]每日),泊沙康唑(200mg 一天三次),或米卡芬净(50mg每日)(A-I)。
介绍念珠菌是人类发生侵袭性真菌感染最常见的致病菌,引起的感染包括不威胁生命的皮肤粘膜感染到侵袭多脏器的侵袭性感染。
侵袭性念珠菌病随着近几十年来医疗技术的巨大发展而不断涌现。
最常见的高危因素包括广谱抗生素的使用,中心静脉插管,接受全胃肠外营养,ICU患者接受肾脏替代治疗、中性粒缺乏,植入假体装置和接受免疫抑制治疗(包括糖皮质激素、化疗药物以及免疫调节剂)。
念珠菌是美国及很多发达国家院内血流感染第四位病原菌,侵袭性真菌感染对患者的预后具有显著的影响,并且它的死亡率也预计能够达到47%,虽然也有很多作者认为它的归因死亡率在成人为15%-25%,对新生儿和儿童为10%-15%.预计侵袭性念珠菌病导致的额外支出达到$40000专家组列出了以下临床问题:I.对于非中性粒细胞缺乏的念珠菌血症患者如何治疗?II.对于中性粒细胞缺乏的念珠菌血症患者如何治疗?III.对于非中性粒细胞缺乏患者疑似侵袭性念珠菌病如何开展经验性治疗?IV.对于中性粒细胞缺乏患者疑似侵袭性念珠菌病如何开展经验性治疗?V.对于念珠菌引起的泌尿道感染如何治疗?VI.念珠菌阴道炎如何治疗?VII.慢性播散性念珠菌病如何治疗?VIII.对于念珠菌引起的骨关节感染如何治疗?IX.对于成人中枢神经系统念珠菌感染如何治疗?X.念珠菌眼内炎如何治疗?XI.对于念珠菌引起的心血管系统感染如何治疗?XII.新生儿念珠菌病如何治疗?XIII.对于呼吸道分泌物中分离的念珠菌有何意义?XIV.非生殖器官的皮肤粘膜念珠菌病如何治疗?XV.对于实体器官移植患者、入住ICU患者、化疗引起的中性粒细胞缺乏患者以及干细胞移植患者是否需要抗真菌预防治疗?综述念珠菌病治疗的药理学方面考虑系统性念珠菌病显示对以下四种药物有效:多烯类(两性霉素B及其衍生物)、三唑类(氟康唑、伊曲康唑、伏立康唑、泊沙康唑)、棘白菌素类(卡泊芬净、阿尼芬净以及米卡芬净)和氟胞嘧啶。