胸膜腔穿刺术及胸膜活体组织检查术
- 格式:doc
- 大小:41.00 KB
- 文档页数:5



胸膜活组织检查术胸膜活组织检查术(胸膜活检术,pleura biopsy)是指通过各种手段如经皮胸膜腔穿刺、胸腔镜检查和开胸手术等获得胸膜活体组织进行病理检查的一种方法。
胸腔镜检查活检阳性率高,但创伤较大,需特殊的设备和要求。
开胸胸膜活检阳性率高,但创伤更大,临床应用尚不普遍。
通常胸膜活检术指的是经皮肤胸膜腔穿刺活检术,本节就此内容进行介绍。
胸膜活检术是诊断胸膜疾病时的重要检查方法,且对胸膜肿瘤性病变可能获得病理组织学分型,为治疗及预后估计提供重要的依据,是医学生必须掌握的基本技术操作。
一、适应证(一)胸膜腔积液原因未明,疑胸膜受累时。
(二)胸膜腔内局限性肿块或不明原因的胸膜增厚的协助诊断。
二、禁忌证(一)有全身出血性倾向者,如服用抗凝药、血小板减少(少于60×109/L)、凝血时间延长等,且不能用常规治疗方法纠正者。
(二)重度肺功能不全、肺大疱、肺动脉高压。
(三)肺包虫病。
(四)脓胸。
(五)穿刺局部皮肤化脓性感染。
(六)可疑血管病变。
(七)检查不合作或精神病患者。
(八)全身情况极差者。
三、术前准备(一)患者准备1.常规检查血小板计数、出、凝血时间和凝血酶原时间。
2.胸部X线、CT或B超定位检查,并在皮肤上用甲紫(龙胆紫)棉签标记部位。
(二)穿刺用品无菌胸膜活检穿刺包(注射器3付,其中5ml、10ml、50ml各1付,6.5号和7号注射针头各1个。
针尾接橡皮管的12号、16号穿刺针头各1套。
胸膜活检针1套、血管钳1付、洞巾1条、纱布若干)、无菌手套、消毒盘(70%酒精、2%碘酒、无菌棉签若干)、试管、玻片、送检标本用的无菌试管、含4%甲醛溶液标本瓶,以及污水盛器。
2%利多卡因溶液。
(三)抢救用品注射用0.5%阿托品、0.1%肾上腺素、氧气及吸入装置、简易呼吸气囊及面罩等(四)术前谈话向患者及其家属解释操作的必要性和风险,消除顾虑,取得其理解及同意,签署知情同意书。
同时嘱咐患者术中应尽量避免咳嗽。

胸膜腔穿刺术的名词解释胸膜腔穿刺术是一种介入性医疗程序,常用于诊断和治疗胸部疾病。
该术语由两个部分组成,即胸膜腔和穿刺术。
胸膜腔是指位于胸廓和肺之间的间隙,是由两层薄而柔韧的膜组成的。
这两层膜分别包裹在肺和胸廓壁上,并在两层之间形成一个薄弱的间隙,称为胸膜腔。
胸膜腔内含有少量的液体,可起到润滑肺和胸廓壁之间的作用,使其在呼吸运动时能够顺利摩擦。
穿刺术是指通过特殊的医疗器械将针或导管插入人体组织或腔隙中。
胸膜腔穿刺术是将一根细针或导管插入胸膜腔,通常通过皮肤和肌肉组织层进入胸腔,以获取胸腔内的液体样本或进行其他治疗操作。
胸膜腔穿刺术可用于多种情况,包括但不限于以下几种情况:1. 为诊断目的:通过抽取胸腔内液体样本,如胸腔积液,进行病原体分析,以确定疾病的原因,并辅助确诊。
例如,当患者胸腔积液引起呼吸困难、胸痛等症状时,医生可以通过胸腔穿刺术收集液体样本,以确定是感染、肿瘤还是其他疾病引起的。
2. 为治疗目的:通过胸腔穿刺术排除胸腔积液,以达到缓解呼吸困难、胸痛等症状的目的。
在某些情况下,如胸腹腔脏器移植后并发的胸腔积液,胸腔穿刺术还可以用于放置胸腔引流管,以减少积液对心肺功能的干扰。
3. 为监测目的:通过定期胸腔穿刺术,可以监测胸腔内液体的变化。
例如,在恶性胸腔积液的治疗中,医生需要定期抽取液体样本,以评估治疗效果并及时调整治疗方案。
胸膜腔穿刺术需要经验丰富的医生操作,以确保安全性和效果的最大化。
在实施过程中,医生需要准确判断穿刺点位,避开重要血管和器官,以防止出血或其他并发症的发生。
同时,消毒和无菌技术也是非常重要的,以减少感染的风险。
胸膜腔穿刺术是一项重要的医疗技术,在临床实践中被广泛应用。
通过这种技术,医生能够准确诊断并治疗多种与胸腔积液相关的疾病,为患者提供更好的健康护理。
然而,尽管胸膜腔穿刺术有其价值和效用,但其应用仍需谨慎,医生需要充分了解患者的病情和穿刺过程中的风险,以制定出最佳的治疗方案。
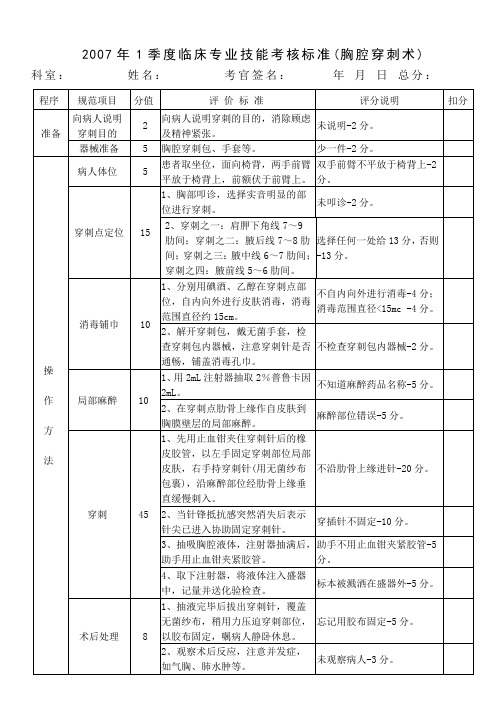

二、胸膜腔穿刺术和胸膜活体组织检查术(一)胸膜腔穿刺术胸膜腔穿刺术(thoracentesis)常用于检查胸腔积液的性质、抽液减压或通过穿刺胸膜腔内给药。
【方法】1_嘱患者取坐位面向椅背,两前臂置于椅背上,前额伏于前臂上。
不能起床者可取半卧位,患侧前臂上举抱于枕部。
2.穿刺点应根据胸部叩诊选择实音最明显部位进行,胸液多时一般选择肩胛线或腋后线第7~8肋间;必要时也可选腋中线第6~7肋间或腋前线第5肋间。
穿刺前应结合X线或超声波检查定位,穿刺点可用蘸甲紫(龙胆紫)的棉签在皮肤上作标记。
3.常规消毒皮肤,戴无菌手套,覆盖消毒洞巾。
4.用2%利多卡因(Lidocaine)在下一肋骨上缘的穿刺点自皮至胸膜壁层进行局部浸润麻醉。
5.术者以左手示指与中指固定穿刺部位的皮肤,右手将穿刺针后的胶皮管用血管钳夹住,然后进行穿刺,再将穿刺针在麻醉处缓缓刺入,当针锋抵抗感突然消失时,再接上注射器,松开止血钳,抽吸胸腔内积液,抽满后再次用血管钳夹闭胶管,尔后取下注射器,将液体注入弯盘中,以便记量或送检。
助手用止血钳协助固定穿刺针,以防针刺入过深损伤肺组织。
也可用带三通活栓的穿刺针(附图1)进行胸膜腔穿刺,进人胸膜腔后,转动三通活栓使其与胸腔相通,进行抽液。
注射器抽满后,转动三通活栓使其与外界相通,排出液体。
根据需要抽液完毕后可注入药物。
6.抽液毕拔出穿刺针,覆盖无菌纱布,稍用力压迫穿刺部位片刻,用胶布固定后嘱患者静卧。
【注意事项】1.操作前应向患者说明穿刺目的,消除顾虑;对精神紧张者,可于术前半小时给地西泮(安定)10mg,或可待因0.03g 以镇静止痛。
2.操作中应密切观察患者的反应,如有头晕、面色苍白、出汗、心悸、胸部压迫感或剧痛、昏厥等胸膜过敏反应;或出现连续性咳嗽、气短。
咳泡沫痰等现象时,立即停止抽液,并皮下注射0.1%。
肾上腺素0.3~0.5ml,或进行其他对症处理。
3.一次抽液不宜过多、过快,诊断性抽液50~100ml即可:减压抽液,首次不超过600ml,以后每次不超过1000ml;如为脓胸,每次尽量抽尽。
胸膜腔穿刺术是对胸膜疾病进行诊断、治疗的基本方法之一,是可以使疾病获得最终诊断的方法,也是呼吸科、胸外科医生应该必须掌握的基本诊疗方法之一。
胸膜活检术是利用 特殊的胸膜活检针通过胸膜穿刺的方法或经过剖胸手术的方法获取病变胸膜组织进行病理 学检查的方法。
通过对胸腔积液或胸膜组织的化验能够使大部分胸膜疾病得到明确诊断,尚 能对胸腔积液、积气进行治疗,临床应用甚为广泛。
本章对胸腔穿刺与胸膜活检术进行介绍。
一.胸腔穿刺术(Thoracentesis )1 .适应证:胸腔穿刺术几乎适用于所有胸腔积液的病例。
具体适应证包括:(1) .诊断性穿刺,以确定胸腔积液的性质;(2) .穿刺抽液、抽气以减轻其对肺脏的压迫;(3) .抽吸脓液治疗脓胸;(4) .胸腔内注射药物治疗(抗癌药、抗感染药、抗结核药等);(5) .人工气胸(虽然现在已经不使用人工气胸治疗结核病,但近几年来兴起的 可曲式胸腔镜术在操作之前有些病例需要进行人工气胸)。
2 .禁忌证:(1) .凝血机能障碍:对于接受抗凝治疗(特别是应用溶栓剂的患者)进行胸腔 穿刺应慎重。
是否决定胸穿应权衡于患者当时的情况,如果必须行此操作,应在严密观 察下,使用较细的针头(22号)进行。
有作者认为凝血酶原时间及部分凝血酶原时间 如果延长至正常值2倍以内,或血小板计数>25,000/mm 3均不增加出血的机会。
对于轻 度的凝血功能障碍,且临床上没有发现有出血的患者,这些作者不建议预防性使用血液 制品。
另外,有作者认为,血肌酐超过6mg/dl ,应注意会增加出血的风险,大概是因 为尿毒症导致血小板机能下降所致;(2) .局部皮肤感染或带状疱疹:应待感染控制后再行胸穿;(3) .机械通气的患者:一般认为对于接受机械通气的患者,胸腔穿刺术必须在 严密监测下进行,因为正压通气会使接近胸腔穿刺针因此从理论上增加了出现张力性气 胸的风险。
胸腔穿刺术对于有严重血流动力学障碍合并肺脏疾病的患者在病变稳定前应 延迟进行。
一、胸膜腔穿刺术及胸膜活体组织检查术
一、填空题:
胸膜活体组织检查术包括、、三种二、判断题:
胸膜腔穿刺抽液,首次应不超过1000ml。
()
三、名词解释:
胸膜过敏反应
一、选择题:
A型题
1.胸膜腔穿刺术进针点应在:()
A.肋间隙的中间
B.上一肋骨的下缘
C.下一肋骨的上缘
D.在肋间隙均可
E.以上都不是
2.胸膜腔穿刺术的原则应除外:()
A.减压抽液,首次不超过600ml
B.每次抽液不超过1000ml
C.检查癌细胞时,至少需要50ml
D.一次抽液不可过多过快
E.诊断性抽液50~100ml即可
3.有关胸膜腔穿刺术,下列哪项是错误的:()
A.出现胸膜过敏反应,应立即停止抽液
B.对精神紧张者,可术前半小时给予安定10mg口服
C.胸穿时发现为脓胸,应尽量抽净
D.应避免在第8肋间以下穿刺,以免损伤膈肌和腹腔脏器
E.严格无菌操作,防止空气进入胸膜腔
B型题
问题4~5
A.600ml
B.1000ml
C.100ml
D.500ml
E.1200ml
4.胸水送检找癌细胞,至少需要多少毫升()
5.首次抽液不超过多少毫升()
C型题
问题6~7
A.结核性胸腔积液
B.不明原因胸膜肥厚
C.两者均可
D.两者均否
6.胸膜腔穿刺术()
7.胸膜活检术()
X型题
8.胸膜腔穿刺术适用于:()
A.抽液减压
B.了解肺部情况
C.纵隔肿瘤鉴别
D.通过穿刺给药
E.检查胸腔积液的性质
二、问答题:
胸膜活体组织检查术的适应症和禁忌症有哪些?
【参考答案与题解】
一、填空题:
经胸壁穿刺活检,胸腔镜胸膜活检,剖胸胸膜活检
二、判断题:×,首次抽液不超过600ml。
三、名词解释:
在胸膜腔穿刺抽液过程中,如患者出现头晕、面色苍白、出汗、心悸、胸部压迫感或剧痛、昏厥等症状,称胸膜过敏反应。
此时应立即停止抽液,并皮下注射0.1%肾上腺素0.3~
0.5ml和对症处理。
四、选择题:
A型题 1.C 2. C 3.D
B型题 4.C 5.A
C型题 6.A 7.C
X型题 8.ADE
五、问答题:
参见内容精要
三、腹膜腔穿刺术
一、填空题
1.膜腔穿刺术的禁忌症有___ __,___ ___,____ ___,___ ____, ___ __,__ ___
2.肝硬化患者一次放液一般不超过___________ml
二、选择题
A型题
3.关于腹膜腔穿刺术的作用,下列那项错误:( )
A 可以协助诊断,明确病因
B 放液可减轻症状
C 局部用药的途径
D作为诊断性穿刺 E 对卵巢囊肿放液治疗
2.腹膜腔穿刺时,下列那项不需要:( )
A 术前应排尿
B 术前须禁食
C 术前选好穿刺点
D术中观察病人反应 E 大量腹水患者,放液后需缚紧腹带
X型题
3.腹膜腔穿刺时,防止腹水从穿刺点外渗的方法有:()
A 迷路穿刺
B 蝶形胶布固定弥合针路
C 涂火棉胶
D 术后按压穿刺点1-2分钟
E 侧卧,使穿刺点朝上方
4.关于穿刺点选择,正确的有:()
A 脐与髂前上棘连线中、外1/3交点,多选左侧
B脐与髂前上棘连线中、外1/3交点,多选右侧
C脐和耻骨联合连线的中点上方1cm,偏左或右1.5cm处
D侧卧位,脐水平线与腋前线或腋中线相交处,常用于诊断性穿刺
E少量积液或有包裹性分隔时,B超引导下定位穿刺
5.大量放腹水可能发生:()
A 水盐代谢失衡
B 血浆蛋白丢失
C 肝性脑病
D虚脱、血压下降 E休克
三、问答题
简述腹膜腔穿刺术的适应症
【参考答案与题解】
一、填空题
1.严重肠胀气、妊娠、包虫病、卵巢囊肿者、腹腔内有广泛粘连者、肝性脑病先兆
2. 3000
二、选择题
1 E
2 B
3 ABCDE
4 ACDE
5 ABCDE
三、问答题
1.抽液化验和病理学检查,以协助诊断,明确病因
2.大量腹水致呼吸困难或腹部胀痛时,适量放液减轻症状
3.行人工气腹作为诊断和治疗手段
4.腹腔内注射药物
5.诊断性穿刺,以明确腹腔内有无积脓、积血
四、肝穿刺活体组织检查术及抽脓术
一、填空题
1.肝穿刺活体组织检查术适应症:____ __,___ __,____ __,
_____ __。
2.肝穿刺活体组织检查术穿刺点定位于:________________
3.肝穿刺活体组织检查术穿刺深度不超过:______cm
二、选择题
1.下列属于肝穿刺活体组织检查术禁忌症的有:()
A大量腹水 B 出血倾向和凝血功能障碍 C右侧胸膜感染
D 肝包虫病 E对检查操作不合作者
2.下列哪些情况,肝穿刺抽脓需慎重:()
A 有出血倾向 B左叶肝脓肿穿刺 C 脓肿邻近肝门
D脓肿邻近大血管 E脓肿位置过深(大于8cm)
3..关于肝穿刺活体组织检查术前检查正确的有:()
A 术前测定血小板、出血时间、凝血时间、凝血酶原时间
B 术前测血压、脉搏 C术前验血型,交叉合血
D术前可服用安定 E 术前需作心肺功能检查
三、问答题
简述肝穿刺活体组织检查术及抽脓术的常见并发症
【参考答案与题解】
一、填空题
1.肝肿大而原因不明、黄疸原因不明、脾肿大原因不明、了解肝病演变过程或观察肝病治疗效果
2.右侧腋中线第8、9肋间
3.6
二、选择题
1 ABCDE
2 ABCDE
3 ABCD
三、问答题
大出血,胆漏、胆汁性腹膜炎,气胸、胸膜过敏反应,膈损伤,脓液外溢致腹腔引起腹膜炎
五、肾穿刺活体组织检查术(肾活检)
一、选择题
A型题
1、下列哪些不能做肾活检?()
A、原因不明的肾小球性蛋白尿
B、原因不明的肾小球性血尿
C、原因不明的急性肾衰
D、多囊肾
E、原发性肾病综合征
二、是非题
肾穿刺术后如果患者无自觉不适则6小时后可下床活动。
()
【参考答案及题解】
一、选择题
A型题 D
二、是非题
×
一、骨髓穿刺术及活体组织检查术
一、填空题
骨髓穿刺术检查内容包括。
二、选择题:
X型题:A胸骨穿刺点 B棘突穿刺点 C髂前上棘 D 额后上棘
1、骨髓穿刺术部位可选择哪些?()
2、骨髓活检术可选择哪些?()
【参考答案及题解】
一、填空题:细胞学原虫及细菌学检查
二、选择题:1、A B C D 2、C D
七、淋巴结穿刺及活检术
一、填空题
淋巴结穿刺术制作涂片可作、检查。
二、选择题
A型题:某患者因发热1周,颈部淋巴结肿大,就诊时结果为Hb90gh,WBC12×109/L,N20%,L50%,幼稚细胞30%,Pt150×109/L,下列检查中应首选哪项以尽快明确。
()
诊断:A、淋巴结穿刺术 B、朕椎穿刺术 C、骨髓穿刺
D、淋巴结活检术
E、颈部淋巴结B超
三、问答题:简述哪些情况下须选择淋巴结活检术
【参考答案及题解】
一、填空题:细胞学及病原学
二、选择题:C
三、临床上有淋巴结肿大,经淋巴结穿刺涂片不能确诊,考虑淋巴瘤、白血病、恶组、免疫母细胞性淋巴结病、结核、肿瘤转移或结节病,应选择淋巴结活检。
八、腰椎穿刺术
一、填空题
1、确定腰椎穿刺术穿刺点时,以髂后上棘连线与后正中线交会处为穿刺点,相当于第腰椎棘空间隙。
2、正常脑脊液压力为 mmH2o或滴/分
二、选择题 A型题
反映蛛网膜下腔是否梗阻应选择:()
A Pandy试验
B Rivalfa试验
C Kernig征
D Babinski征
E Queckenstedf试验
三、问答题
腰椎穿刺术检查的禁忌征:
【参考答案及题解】
一、填空题
1、3—4
2、70—90 40—50
二、选择题 E
三、问答题
凡疑有颅内升高者,若有明显视乳头水肿或脑癌先兆者及凡处于休克、衰竭或濒危状态及局部皮肤有炎症、颅后窝有占位性病变者均为禁忌。
九、膝关节腔穿刺
填空题:
1.膝关节腔穿刺的禁忌证为、。
2.膝关节腔穿刺常用的穿刺点为、、、。
【参考答案与题解】
1.局部皮肤破溃或感染,严重的凝血机制障碍
2.髌骨上方,股四头肌腱的外侧,髌骨下方,髌韧带外侧。
十、前列腺检查及按摩术
一、填空题
前列腺检查的内容包括、、、、、
二、判断题
按摩前列腺时必须按一定的方向进行,不应往返按摩。
()
【参考答案及题解】
一、填空题
大小、形态、硬度、有无结节、触痛、波动感、正中沟的情况。
二、判断题
√。
(注:可编辑下载,若有不当之处,请指正,谢谢!)。