床病例看急性胰腺炎病情评估与分类
- 格式:pdf
- 大小:1.26 MB
- 文档页数:10

一文搞定急性胰腺炎分级与诊断医脉通导读急性胰腺炎(acute pancreatitis,AP)是指多种病因(如共同通道梗阻、暴饮暴食及酒精因素、血管因素、感染因素、手术及外伤因素及其他因素等)引起的胰酶激活,继以胰腺局部炎症反应为主要特征的疾病。
一、严重程度分级根据最新指南急性胰腺炎诊治指南,将AP严重度分为以下3级:轻度AP(mild acute pancreatitis,MAP):具备AP的临床表现和生物化学改变,不伴有器官功能衰竭及局部或全身并发症,通常在1~2周内恢复,病死率极低。
中度AP(moderately severe acute pancreatitis,MSAP):具备AP的临床表现和生物化学改变,伴有一过性的器官功能衰竭(48h内可自行恢复),或伴有局部或全身并发症而不存在持续性的器官功能衰竭(48h内不能自行恢复)。
有重症倾向的AP患者,要定期监测各项生命体征并持续评估。
重度AP(severe acute pancreatitis,SAP):具备AP的临床表现和生物化学改变,须伴有持续的器官功能衰竭(持续48h以上,不能自行恢复的呼吸系统、心血管或肾脏功能衰竭,可累及一个或多个脏器),SAP病死率较高,为36%~50%,如后期合并感染则病死率极高。
二、急性胰腺炎临床表现特点腹痛是AP的主要症状,位于上腹部,常向背部放射,多为急性发作,呈持续性,少数无腹痛,可伴有恶心、呕吐。
发热常源于全身炎性反应综合征(SIRS)、坏死胰腺组织继发细菌或真菌感染。
发热、黄疸者多见于胆源性胰腺炎。
临床体征方面,轻症者仅表现为轻压痛,重症者可出现腹膜刺激征、腹水、Grey-Tumer征、Cullen征(因胰酶、坏死组织及出血沿腹膜间隙与肌层渗入腹壁下,致两侧胁腹部皮狀呈暗灰蓝色,称Grey-Tumer征;可致脐周围皮肤青紫,称Cullen征)。
腹部因液体积聚或假性囊肿形成可触及肿块。
其他可有相应并发症所具有的体征。

胰腺炎是一种常见的消化系统疾病,其严重程度可以根据不同的分级标准进行评估。
以下是常用的胰腺炎分级标准:
1. 急性胰腺炎的Ranson 评分法:该评分法是根据患者的年龄、体重、白细胞计数、血糖水平、血清淀粉酶和脂肪酶水平等因素进行评估,总分越高表示病情越严重。
2. 急性胰腺炎的APACHE II 评分法:该评分法是根据患者的年龄、性别、慢性疾病史、器官功能衰竭情况等因素进行评估,总分越高表示病情越严重。
3. CT 影像学分级法:根据CT 影像学表现将急性胰腺炎分为轻度、中度和重度三个等级,其中轻度表现为胰腺局限性水肿和炎症,中度表现为胰腺坏死和脓肿形成,重度表现为广泛性胰腺坏死和腹膜炎等并发症。
4. Bedside Index for Severity in Acute Pancreatitis (BISAP)评分法:该评分法是根据患者的生命体征、腹痛程度、恶心呕吐等症状进行评估,总分越高表示病情越严重。
5. Atlanta 分级法:该分级法是根据患者的临床表现、实验室检查和影像学表现进行评估,分为轻度、中度和重度三个等级,其中轻度表现为无症状或仅有轻微症状,中度表现为有明显症状但无并发症,重度表现为有严重症状并伴有多种并发症。
以上是常用的胰腺炎分级标准,医生会根据患者的具体情况选择合适的评分方法进行评估,以便制定合理的治疗方案。
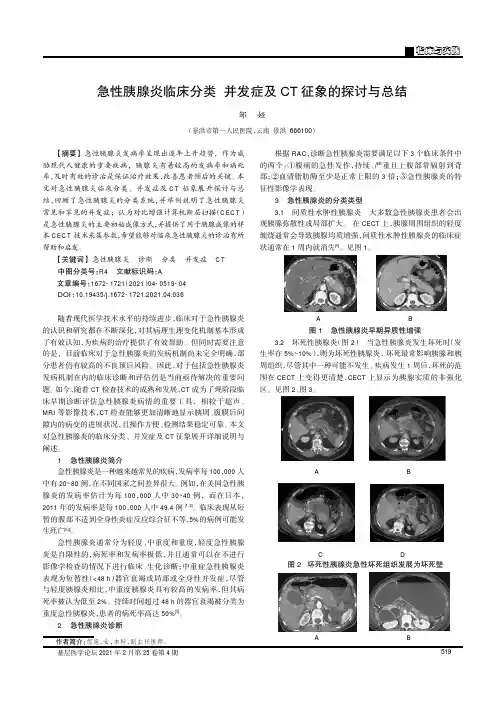
【摘要】急性胰腺炎发病率呈现出逐年上升趋势,作为威胁现代人健康的重要疾病,胰腺炎有着较高的发病率和病死率,及时有效的诊治是保证治疗效果,改善患者预后的关键。
本文对急性胰腺炎临床分类、并发症及CT征象展开探讨与总结,回顾了急性胰腺炎的分类系统,并举例说明了急性胰腺炎常见和罕见的并发症;认为对比增强计算机断层扫描(CECT)是急性胰腺炎的主要初始成像方式,并提供了用于胰腺成像的样本CECT技术采集参数,希望能够对临床急性胰腺炎的诊治有所帮助和启发。
【关键词】急性胰腺炎诊断分类并发症CT中图分类号:R4文献标识码:A文章编号:1672-1721(2021)04-0519-04DOI:10.19435/j.1672-1721.2021.04.036随着现代医学技术水平的持续进步,临床对于急性胰腺炎的认识和研究都在不断深化,对其病理生理变化机制基本形成了有效认知,为疾病的治疗提供了有效帮助。
但同时需要注意的是,目前临床对于急性胰腺炎的发病机制尚未完全明确,部分患者仍有较高的不良预后风险。
因此,对于包括急性胰腺炎发病机制在内的临床诊断和评估仍是当前亟待解决的重要问题。
如今,随着CT检查技术的成熟和发展,CT成为了现阶段临床早期诊断评估急性胰腺炎病情的重要工具,相较于超声、MRI等影像技术,CT检查能够更加清晰地显示胰周、腹膜后间隙内的病变的进展状况,且操作方便、检测结果稳定可靠。
本文对急性胰腺炎的临床分类、并发症及CT征象展开详细说明与阐述。
1急性胰腺炎简介急性胰腺炎是一种越来越常见的疾病,发病率每100,000人中有20~80例,在不同国家之间差异很大。
例如,在美国急性胰腺炎的发病率估计为每100,000人中30~40例,而在日本,2011年的发病率是每100,000人中49.4例[1,2]。
临床表现从短暂的腹部不适到全身性炎症反应综合征不等,5%的病例可能发生死亡[3,4]。
急性胰腺炎通常分为轻度、中重度和重度,轻度急性胰腺炎是自限性的,病死率和发病率极低,并且通常可以在不进行影像学检查的情况下进行临床、生化诊断;中重症急性胰腺炎表现为短暂性(<48h)器官衰竭或局部或全身性并发症,尽管与轻度胰腺炎相比,中重度胰腺炎具有较高的发病率,但其病死率被认为低至2%。


急性胰腺炎分类新标准
急性胰腺炎是一种常见的急腹症,临床上常见的病因包括胆道结石、酒精性肝病、高脂血症等。
随着医学研究的不断深入,对急性胰腺炎的分类标准也在不断更新,以更好地指导临床诊断和治疗。
本文将介绍急性胰腺炎的新分类标准,以便临床医生和研究人员更好地理解和应用。
根据最新的研究成果,急性胰腺炎可分为轻、中、重三个等级。
轻型急性胰腺
炎的临床表现为轻度腹痛、发热、轻度腹胀等,通常不伴有明显的全身症状和并发症。
中型急性胰腺炎的患者病情较重,常出现持续性腹痛、明显的腹胀、恶心、呕吐等症状,部分患者可出现轻度的全身症状。
而重型急性胰腺炎则是病情最为严重的一种,患者常出现剧烈的持续性腹痛、明显的全身症状(如高热、休克等),并可能出现多器官功能障碍和并发症。
在临床实践中,对急性胰腺炎的分类有助于医生更好地评估患者的病情和预后,并制定相应的治疗方案。
对于轻型急性胰腺炎,一般采取保守治疗,包括禁食、静脉输液、镇痛等,预后良好。
而中、重型急性胰腺炎则需要及时入院治疗,可能需要行胰腺外科手术干预,严密监测病情变化,预防并发症的发生。
除了临床治疗外,对于急性胰腺炎的分类还有助于科学研究的开展。
不同类型
的急性胰腺炎可能存在不同的病因、发病机制和预后,因此对其进行精准分类有助于更好地开展病因研究、病理生理学研究以及新治疗方法的探索。
总之,急性胰腺炎的新分类标准为临床医生和研究人员提供了更精准的诊断和
治疗依据,有助于改善患者的治疗效果和预后,也为相关科学研究提供了更好的方向和基础。
希望本文能够为大家对急性胰腺炎的认识有所帮助,也希望未来能有更多的研究成果为临床实践提供更好的支持。



急性胰腺炎有哪些体征及临床分类一、急性胰腺炎有哪些体征?1.腹部压痛及腹肌紧张其范围在上腹或左上腹部,由于胰腺位于腹膜后,故一般较轻,轻型者仅有压痛,不一定肌紧张,部分病例左肋脊角处有深压痛。
当重型者腹内渗出液多时,则压痛、反跳痛及肌紧张明显、范围亦较广泛,但不及溃疡穿孔那样呈“板状腹”。
2.腹胀重型者因腹膜后出血刺激内脏神经引起麻痹性肠梗阻,使腹胀明显,肠鸣音消失,呈现“安静腹”,渗出液多时可有移动性浊音,腹腔穿刺可抽出血性液体,其淀粉酶含量甚高,对诊断很有意义。
3.腹部包块部分重型者,由于炎症包裹粘连,渗出物积聚在小网膜腔等部位,导致脓肿形成、或发生假性胰腺囊肿,在上腹可扪及界限不清的压痛性包块。
4.皮肤瘀斑部分病人脐周皮肤出现兰紫色瘀斑(Cullen征)或两侧腰出现棕黄色瘀斑(Grey Turner 征),此类瘀斑在日光下方能见到,故易被忽视。
其发生乃胰酶穿过腹膜、肌层进入皮下引起脂肪坏死所致,是一晚期表现。
二、急性胰腺炎有何特点?腹痛是急性胰腺炎的主要症状,95%以上的病人均有不同程度的腹痛。
多数发作突然,疼痛剧烈,但老年体弱者腹痛可不突出,少数病人无腹痛或仅有胰区压痛,称为无痛性急性胰腺炎。
发病初期,腹痛一般位于上腹部,其范围常与病变的范围有关。
腹痛以剑突下区为最多;右季肋部次之;左季肋部第三;全腹痛约6%,如病变主要在胰头部,腹痛偏右上腹,并可向右肩或右背部放射;病变主要在胰颈和体部时,腹痛以上腹和剑突下为著;尾部病变者腹痛以左上腹为突出,并可向左肩背部放射;病变累及全胰时,呈上腹部束腰带样痛,可向背部放射。
随着炎症发展,累及腹膜,扩大成弥漫性腹炎时,疼痛可涉及全腹,但仍以上腹部为著。
胰腺的感觉神经为双侧性支配,头部来自右侧,尾部来自左侧,体部则受左右两侧神经共同支。
Bliss用电刺激人的胰头产生由剑突下开始至右季肋部移行的疼痛,刺激胰体部仅产生剑突下区痛,刺激胰尾部则产生剑突下开始向左季肋部移行的疼痛。


急性胰腺炎分型和严重度评估一般将急性胰腺炎分为急性水肿型(轻型)胰腺炎(占88~97%)和急性出血坏死型(重型)胰腺炎两种。
急性水肿型(轻型)胰腺炎:病理变化为胰腺局限或弥漫性水肿、肿大变硬、表面充血、包膜张力增高。
镜下可见腺泡、间质水肿,炎性细胞浸润,少量散在出血坏死灶,血管变化常不明显,渗液清亮。
临床表现为上腹痛,向腰背部放射,伴有恶心、呕吐;上腹部明显压痛,轻度肌紧张,轻度腹胀;体温38度左右;腹腔穿刺液为淡黄色;血尿淀粉酶增高;CT提示胰腺略肿胀伴胰周少量渗出液,经及时的内科治疗,在短期内即可好转.死亡率很低;急性出血坏死型(重型)胰腺炎:病理变化为高度充血水肿,呈深红、紫黑色。
镜下见胰组织结构破坏,有大片出血坏死灶、大量炎细胞浸润。
继发感染可见脓肿,胰周脂肪组织出现坏死,可形成皂化斑。
(系为胰脂肪酶分解脂肪为脂肪酸和甘油,脂肪酸与血中钙结合成此斑,所以血钙下降)。
腹腔内有混浊恶臭液体,液中含有大量胰酶,吸收入血后各种酶含量增高,具有诊断意义。
除轻型急性胰腺炎的症状外,腹痛范围可扩及全腹,呈弥漫性腹膜炎,明显腹胀,肠鸣音减弱或消失;体温38.5度以上;增强CT提示胰腺有不规则低密度坏死灶,胰周大量渗出;出现全身中毒症状及代谢障碍,如脱水、电解质紊乱、酸中毒、上消化道出血,其至意识模糊或昏迷;腹腔穿刺液呈血性;实验室检查:白细胞增多(≥16×109/L),血糖升高(>11.1mmol/L),血钙降低(<1.87 mmol/L),血尿素氮及肌酐升高,PaO2下降(<60mmHg),出现急性肾功能衰竭,ARDS及DIC,虽经积极的非手术治疗及手术治疗抢救,死亡率仍较高;严重度评估:1992年在英国亚特兰大国际胰腺会议上将急性生理和慢性健康评分标准APACHEⅡ(acute physiology and chronic health evaluation)作为急性胰腺炎严重度的评估标准,凡APACHEⅡ在8分或8分以上规定为重型急性胰腺炎。

【tips】本文由王教授精心编辑整理,学知识,要抓紧!
急性胰腺炎病理分类
急性胰腺炎的病理变化一般分为两型。
(一)急性水肿型
大体上见胰腺肿大、水肿、分叶模糊, 质脆, 病变累及部分或整个胰腺, 胰腺周围有少量脂肪坏死。
组织学检查见间质水肿、充血和炎症细胞浸润, 可见散在的点状脂肪坏死, 无明显胰实质坏死和出血。
(二)急性坏死型
大体上表现为红褐色或灰褐色, 并有新鲜出血区, 分叶结构消失。
有较大范围的脂肪坏死灶, 散落在胰腺及胰腺周围组织如大网膜, 称为钙皂斑。
病程较长者可并发脓肿、假性囊肿或瘘管形成。
显微镜下胰腺组织的坏死主要为凝固性坏死医学|教育网搜集整理, 细胞结构消失。
坏死灶周围有炎性细胞浸润包绕。
常见静脉炎、淋巴管炎、血栓形成及出血坏死。
由于胰液外溢和血管损害, 部分病例可有化学性腹水、胸水和心包积液, 并易继发细菌感染。
发生急性呼吸窘迫综合征时可出现肺水肿、肺出血和肺透明膜形成, 也可见肾小球病变、肾小管坏死、脂肪栓塞和弥散性血管内凝血等病理变化。
急性胰腺炎分型与病情评估的研究进展
钱家鸣;赖雅敏
【期刊名称】《临床肝胆病杂志》
【年(卷),期】2013(029)007
【摘要】急性胰腺炎(AP)是消化科常见急症.由于预后的不同,早期发现急性重症胰腺炎并及时干预非常重要,因此许多临床进展与之有关.介绍了AP两方面的进展,一方面,2012年的亚特兰大分型将重症胰腺炎(SAP)改为中度重症急性胰腺炎(MASP)和重症急性胰腺炎(SAP),是否存在持续48 h的器官衰竭是鉴别MSAP及SAP的关键.另一方面,床旁AP严重度评分作为一种新的AP评分在国内外的研究中得到了肯定的结果.这两方面的进展均体现了人们对AP认识的深入,并可能在将来提高AP患者的预后.
【总页数】3页(P481-483)
【作者】钱家鸣;赖雅敏
【作者单位】中国医学科学院,北京协和医学院,北京协和医院消化内科,北京100730;中国医学科学院,北京协和医学院,北京协和医院消化内科,北京100730【正文语种】中文
【中图分类】R657.51
【相关文献】
1.超声背向散射积分技术在非酒精性脂肪性肝病分型及病情评估中的意义 [J], 周学刚;谢科;张怡;张琳
2.外周血TGF-β1及IL-18 mRNA表达水平在儿童原发性肾病综合征的临床诊断分型及病情评估中的作用 [J], 程力平;张群威;高小玲;高珊
3.重症急性胰腺炎新分型对病情评估的临床价值研究 [J], 马许辉;索智敏;康玉华;余玲
4.中性粒细胞碱性磷酸酶染色对淋巴瘤病理分型及病情评估的意义 [J], 刘景华;周凡;刘彦琴;郭步云;白清宇;王吉刚;白颖;张晓琳
5.肌萎缩侧索硬化的临床分型、分期及病情评估 [J], 李晓光;刘明生;崔丽英
因版权原因,仅展示原文概要,查看原文内容请购买。