2018高血压指南
- 格式:pptx
- 大小:1.74 MB
- 文档页数:41

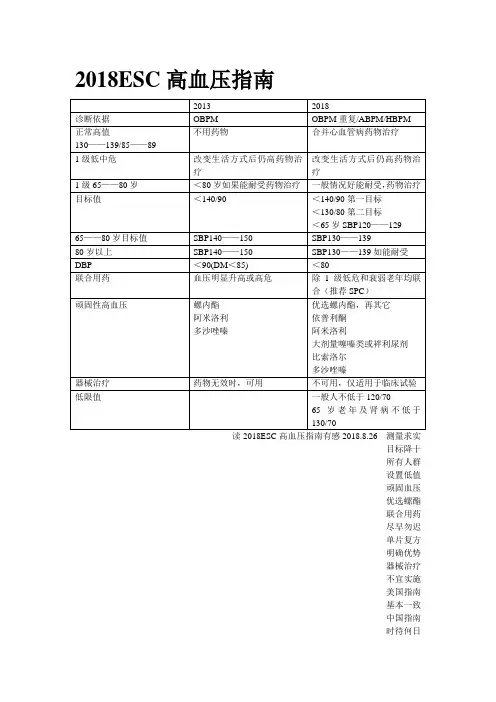

2018esc高血压指南解读一、指南更新的背景与目的。
随着高血压领域研究的不断进展,2018 ESC高血压指南旨在综合最新证据,为临床医生提供更精准、更全面的高血压管理策略。
这有助于改善高血压患者的血压控制水平,减少心血管疾病等并发症的发生风险。
二、高血压的诊断标准。
1. 血压分级。
- 高血压的定义仍为诊室血压≥140/90 mmHg。
指南更强调了准确测量血压的重要性,包括测量前患者的准备(如安静休息5分钟以上等)、测量设备的规范使用等。
- 血压分级方面,继续沿用之前的分级系统:- 1级高血压:收缩压140 - 159 mmHg或舒张压90 - 99 mmHg。
- 2级高血压:收缩压160 - 179 mmHg或舒张压100 - 109 mmHg。
- 3级高血压:收缩压≥180 mmHg或舒张压≥110 mmHg。
2. 家庭血压监测和动态血压监测的意义。
- 家庭血压监测(HBPM)受到更多重视。
HBPM的正常参考值为<135/85 mmHg。
它有助于发现隐匿性高血压(诊室血压正常但家庭血压升高)和白大衣高血压(诊室血压高但家庭血压正常)。
- 动态血压监测(ABPM)对于评估血压的昼夜节律、诊断夜间高血压等特殊类型高血压有重要价值。
其正常参考值为白天<135/85 mmHg,夜间<120/70 mmHg。
三、高血压的风险评估。
1. 心血管风险分层。
- 指南采用了新的心血管风险分层系统,综合考虑了血压水平、危险因素(如年龄、吸烟、血脂异常、糖尿病等)、靶器官损害(如左心室肥厚、肾功能损害等)和临床并发症(如冠心病、脑血管疾病等)。
- 与以往相比,更加细化和准确地评估了患者未来发生心血管事件的风险,以便制定个体化的治疗策略。
例如,对于高危患者,需要更积极的血压控制和心血管危险因素的综合管理。
2. 特殊人群的风险评估。
- 在老年人高血压方面,考虑到老年人常伴有多种合并症,指南强调了综合评估的重要性,不仅关注血压数值,还要考虑到血压降低的速度和幅度对老年人身体机能的影响。

中国高血压防治指南(2018年修订版)中国高血压防治指南(2018年修订版)导言:高血压是一种常见的慢性病,严重危害人们的健康,已经成为全球公共卫生问题。
根据现有研究,高血压与心血管疾病、肾脏疾病等严重疾病密切相关。
为了引导中国各级医疗机构和医务人员在高血压的防治过程中作出正确的诊断及治疗,中国高血压学会与国家心血管疾病防控中心等单位联合发布了《中国高血压防治指南(2018年修订版)》。
一、高血压概述高血压是一种慢性疾病,主要表现为动脉压力持续升高。
根据收缩压和舒张压的不同组合,高血压分为不同的级别,即正常、正常高值、高血压一级、高血压二级和高血压三级。
二、高血压的早期预防早期预防是高血压防治的重要环节。
通过改善生活习惯来减少高血压的发生,包括控制饮食、增加体力活动、减轻体重、限制饮酒和戒烟等。
此外,降低钠盐的摄入也是预防高血压的关键措施之一。
三、高血压患者的诊断及分类高血压的诊断主要是根据血压测量结果和患者的病史进行判断。
在诊断过程中,需要排除其他疾病的可能性。
高血压可分为原发性高血压和继发性高血压两种类型。
原发性高血压是最常见的形式,其发病机制复杂多样,包括环境因素、遗传因素以及生活习惯等。
四、高血压的治疗原则治疗高血压的原则包括非药物治疗和药物治疗两部分。
非药物治疗主要包括控制饮食、增加体力活动、减轻体重、限制饮酒和戒烟等。
对于需要药物治疗的患者,应根据患者的具体情况选用适当的药物,并遵循适宜的用药原则。
五、高血压并发症的防治高血压患者容易出现多种并发症,包括心脑血管疾病、肾脏疾病、视网膜病变等。
预防和治疗高血压并发症是高血压防治的重要环节。
除了正确的药物治疗,患者还应遵循健康的生活方式,如定期运动、健康饮食、规律作息等。
六、高血压的长期管理与随访高血压患者需要进行长期的管理和随访,以保持良好的血压控制。
医务人员应定期对患者进行血压监测,评估疗效,并指导患者改善生活习惯。
此外,还应关注患者的心理健康,加强对患者的教育和支持。





中国高血压防治指南(2018年修订版)1我国人群高血压流行情况要点1我国人群高血压流行情况我国人群高血压的患病率仍呈升高趋势。
我国人群高血压流行有两个比较显著的特点:从南方到北方,高血压患病率递增;不同民族之间高血压患病率存在差异。
我国高血压患者的知晓率、治疗率和控制率(粗率)近年来有明显提高,但总体仍处于较低的水平,分别达51.6%、45.8%和16.8%。
高钠、低钾膳食,超重和肥胖是我国人群重要的高血压危险因素。
1.1我国人群高血压患病率、发病率及其流行趋势中国高血压调查最新数据显示[1],2012—2015年我国18岁及以上居民高血压患病粗率为27.9%(标化率23.2%),与1958—1959年、1979—1980年、1991年、2002年和2012年进行过的5次全国范围内的高血压抽样调查[2]相比,虽然各次调查总人数、年龄和诊断标准不完全一致,但患病率总体呈增高的趋势,详见表1。
表1 我国六次高血压患病率调查结果人群高血压患病率随年龄增加而显著增高,但青年高血压亦值得注意,据2012—2015年全国调查,18~24岁、25~34岁、35~44岁的青年高血压患病率分别为4.0%、6.1%、15.0%[1]。
男性高于女性,北方高南方低的现象仍存在,但目前差异正在转变,呈现出大中型城市高血压患病率较高的特点,如北京、天津和上海居民的高血压患病率分别为35.9%、34.5%和29.1%[1]。
农村地区居民的高血压患病率增长速度较城市快,2012—2015年全国调查[1]结果显示农村地区的患病率(粗率28.8%,标化率23.4%)首次超越了城市地区(粗率26.9%,标化率23.1%)。
不同民族间比较,藏族、满族和蒙古族高血压的患病率较汉族人群高,而回、苗、壮、布依族高血压的患病率均低于汉族人群[3]。
高血压发病率的研究相对较少,一项研究对我国10 525名40岁以上的非高血压患者于1991—2000年进行了平均8.2年的随访[4],研究结果如图1所示,男性和女性的累计高血压发病率分别为28.9%和26.9%,发病率随着年龄的增长而增加。

2018高高血压诊断标准全文共四篇示例,供读者参考第一篇示例:高血压,又称为高血压病,是一种常见的慢性疾病,是指在心脏搏动时血液对血管壁施加的压力超过正常范围,长期高血压会对心脏、脑血管、肾脏等器官造成严重的损害,甚至危及生命。
及早发现和有效控制高血压至关重要。
为了更好地诊断高血压,国际和国内专家们不断努力,不断修订高血压的诊断标准。
本文将介绍2018年的高血压诊断标准。
根据2018年的《中国高血压防治指南》,高血压的诊断标准如下:1. 血压的测量高血压的诊断首先要进行血压的测量。
一般情况下,应该在安静状态下连续测量三次,每次测量间隔至少1分钟。
测量血压时应该坐姿,腿不交叉,胳膊平举,袖口松紧适中,袖管不限,收缩压和舒张压的平均值应该记录。
2. 分级根据测量结果,将高血压患者分为以下几个级别:正常血压:收缩压<120mmHg,舒张压<80mmHg;正常高值:收缩压120-129mmHg,舒张压<80mmHg;高血压阶段1:收缩压130-139mmHg,舒张压80-89mmHg;高血压阶段2:收缩压≥140mmHg,舒张压≥90mmHg。
3. 高危分层根据患者的其他危险因素和脏器损害情况,将高血压患者分为以下几个高危分层:低危组:无任何危险因素和脏器损害;中危组:有1个或2个危险因素或无靶器官损害;高危组:有3个或以上危险因素或有靶器官损害。
4. 靶器官损害在诊断高血压的还需要检查靶器官的损害情况,主要包括心脏、脑血管、肾脏、视网膜等。
这些器官的损害情况会直接影响病情的严重程度和治疗方案的选择。
5. 诊断标准的依据高血压的诊断主要依据患者的血压测量结果,同时还需要考虑患者的其他危险因素和靶器官损害情况。
只有全面评估了这些因素,才能给出准确的诊断和治疗建议。
2018年的高血压诊断标准主要包括血压的测量、分级、高危分层、靶器官损害和诊断标准的依据等内容。
通过全面综合患者的各项指标,及早发现和有效控制高血压,可以降低心血管事件的发生率,提高生活质量。

2018中国高血压指南:8特殊人群高血压的处理9月20日下午,《中国高血压防治指南2018年修订版(征求意见稿)》在京发布。
本文选取“特殊人群高血压的处理”部分,介绍高血压伴冠心病、心力衰竭、卒中、糖尿病等8种临床情况的处理要点。
高血压伴冠心病要点:➤推荐<140/90 mmHg作为合并冠心病的高血压患者的降压目标(I,A),如能耐受,可降至<130/80 mmHg(IIa,B),应注意DBP不宜降得过低(IIb,C)。
➤稳定性心绞痛的降压药物应首选β受体阻滞剂或CCB(I,A)。
1.降压治疗的目标推荐<140/90 mmHg作为合并冠心病的高血压患者的降压目标,如能耐受,可降至<130/80 mmHg,DBP不宜降至60 mmHg以下。
高龄、存在冠脉严重狭窄病变的患者,血压不宜过低。
2.药物选择图1 高血压伴冠心病的药物选择高血压伴心力衰竭要点:➤对于高血压合并心力衰竭的患者,推荐的降压目标为<130/80 mmHg(I,C)。
➤高血压合并慢性射血分数降低的心力衰竭(HFrEF)首先推荐应用ACEI(不能耐受者可使用ARB)、β受体阻滞剂和醛固酮拮抗剂(I,A)。
1.降压目标推荐的降压目标为<130/80 mmHg,这一推荐尚缺乏随机对照试验证据支持。
高血压合并左心室肥厚但尚未出现心力衰竭的患者,可先将血压降至140/90 mmHg,如果能良好耐受,进一步降至<130/80 mmHg。
2.高血压伴心力衰竭的处理图2 高血压伴心力衰竭药物的选择高血压伴脑卒中要点:➤病情稳定的脑卒中患者,血压≥140/90 mmHg时应启动降压治疗,降压目标为<140/90 mmHg(IIa,B)。
➤急性缺血性卒中并准备溶栓者的血压应控制在<180/110 mmHg。
➤急性脑出血的降压治疗:SBP>220 mmHg时,应积极使用静脉降压药物降低血压。
患者SBP>180 mmHg时,可使用静脉降压药物控制血压,160/90 mmHg可作为参考的降压目标值(IIb,B)。
降压药的联合应用---中国高血压防治指南(2018)摘录展开全文联合应用降压药物已成为降压治疗的基本方法。
为了达到目标血压水平,大部分高血压患者需要使用2 种或2 种以上降压药物。
(1)联合用药的适应证血压≥160/100 mmHg 或高于目标血压20/10 mmHg 的高危人群,往往初始治疗即需要应用2 种降压药物。
如血压超过140/90 mmHg,也可考虑初始小剂量联合降压药物治疗。
如仍不能达到目标血压,可在原药基础上加量,或可能需要3 种甚至4 种以上降压药物。
CHIEF 研究表明,初始联合治疗对国人心血管中高危的中老年高血压患者有良好的降压作用,明显提高血压控制率。
(2)联合用药的方法两药联合时,降压作用机制应具有互补性,同时具有相加的降压作用,并可互相抵消或减轻不良反应。
例如,在应用ACEI 或ARB 基础上加用小剂量噻嗪类利尿剂,降压效果可以达到甚至超过将原有的ACEI 或ARB 剂量倍增的降压幅度。
同样加用二氢吡啶类CCB 也有相似效果。
(3)联合用药方案1)ACEI 或ARB 噻嗪类利尿剂:ACEI 和ARB 可使血钾水平略有上升,能拮抗噻嗪类利尿剂长期应用所致的低血钾等不良反应。
ACEI 或ARB 噻嗪类利尿剂合用有协同作用,有利于改善降压效果。
2)二氢吡啶类CCB ACEI 或ARB:CCB 具有直接扩张动脉的作用,ACEI 或ARB 既扩张动脉、又扩张静脉,故两药合用有协同降压作用。
二氢吡啶类CCB 常见的不良反应为踝部水肿,可被ACEI 或ARB 减轻或抵消。
CHIEF 研究表明,小剂量长效二氢吡啶类CCB ARB 用于初始治疗高血压患者,可明显提高血压控制率。
此外,ACEI 或ARB 也可部分阻断CCB 所致反射性交感神经张力增加和心率加快的不良反应。
3)二氢吡啶类CCB 噻嗪类利尿剂:FEVER 研究证实,二氢吡啶类CCB 噻嗪类利尿剂治疗,可降低高血压患者脑卒中发生的风险。
中国高血压防治指南2018年修订版要点中国高血压防治指南2018年修订版于2018年12月由中国医药科技出版社正式出版发行。
指南共分为10个章节,并对重要章节和段落进行了要点总结。
现将指南所有的要点汇总如下,供广大读者在最短时间内学习和了解新版指南的核心内容。
要点1 我国人群高血压流行情况- 我国人群高血压的患病率仍呈升高趋势。
- 我国人群高血压流行有两个比较显著的特点:从南方到北方,高血压患病率递增;不同民族之间高血压患病率存在差异。
- 我国高血压患者的知晓率、治疗率和控制率(粗率)近年来有明显提高,但总体仍处于较低的水平,分别达51.6%、45.8%和16.8%。
- 高钠、低钾膳食,超重和肥胖是我国人群重要的高血压危险因素。
要点2 高血压与心血管风险- 血压水平与心血管风险呈连续、独立、直接的正相关关系。
- 脑卒中仍是目前我国高血压人群最主要的并发症,冠心病事件也有明显上升,其他并发症包括心力衰竭、左心室肥厚、心房颤动、终末期肾病。
要点3A 诊室血压测量步骤- 要求受试者安静休息至少5分钟后开始测量坐位上臂血压,上臂应置于心脏水平。
- 推荐使用经过验证的上臂式医用电子血压计,水银柱血压计将逐步被淘汰。
- 使用标准规格的袖带(气囊长22~26 cm、宽12 cm),肥胖者或臂围大者(>32 cm)应使用大规格气囊袖带。
- 首诊时应测量两上臂血压,以血压读数较高的一侧作为测量的上臂。
- 测量血压时,应相隔1~2分钟重复测量,取2次读数的平均值记录。
如果SBP或DBP的2次读数相差5 mmHg以上,应再次测量,取3次读数的平均值记录。
- 老年人、糖尿病患者及出现体位性低血压情况者,应该加测站立位血压。
站立位血压在卧位改为站立位后1分钟和3分钟时测量。
- 在测量血压的同时,应测定脉率。
要点3B 各种血压测量方法评价- 诊室血压是我国目前诊断高血压、进行血压水平分级以及观察降压疗效的常用方法。
- 有条件者应进行诊室外血压测量,用于诊断白大衣高血压及隐蔽性高血压,评估降压治疗的疗效,辅助难治性高血压的诊治。
3级高血压的诊断标准
根据中国高血压防治指南2018年修订版,以下是3级高血压的诊断标准:
收缩压(SBP)≥180mmHg和/或舒张压(DBP)≥110mmHg。
在这些测量结果持续两次或以上的情况下,都被认为是3级高血压。
但是,如果有严重的器官损害(例如心脏、肾脏、脑血管等),即使血压结果只是一次符合3级高血压的标准,也可以被诊断为3级高血压。
需要注意的是,这些指南可能会根据不同的医疗机构和医生的实践而有所不同。
因此,如果您怀疑自己有高血压,请及时咨询医生进行详细的评估和诊断。