阿尔茨海默病诊断标准及诊断流程
- 格式:ppt
- 大小:2.39 MB
- 文档页数:46


阿尔茨海默症诊断金标准阿尔茨海默症(Alzheimer's disease,AD)是一种常见的神经退行性疾病,其诊断对于及早治疗以及患者的生活质量至关重要。
为了准确诊断阿尔茨海默症,国际上制定了一系列诊断标准,被称为阿尔茨海默症诊断金标准(Alzheimer's Disease Diagnostic Guidelines)。
本文将以此为基础,探讨阿尔茨海默症的诊断标准及其在临床实践中的应用。
一、临床特征1.1 认知功能损害根据阿尔茨海默症诊断金标准,认知功能损害是确立AD最重要的临床特征之一。
患者在多个认知领域中出现进行性退化,主要包括记忆、注意力、执行功能、语言和空间能力等。
这种认知功能损害应当影响到患者日常生活中的工作和社交能力。
1.2 认知功能损害程度评估根据AD诊断金标准,在评估认知功能损害程度时应当综合使用多种评估工具,包括临床问诊、认知评估量表、神经心理学测试等。
其中,Mini-Mental State Examination(MMSE)是一种常用的评估工具,用于评估患者的认知功能损害程度。
此外,还可以使用Alzheimer's Disease Assessment Scale-Cognitive(ADAS-Cog)等工具进行评估。
二、神经影像学表现2.1 结构性神经影像学结构性神经影像学是诊断AD的重要手段之一。
通过使用磁共振成像(MRI)等技术,可以观察到患者大脑结构的变化。
在AD患者中,常见的结构性改变包括海马体萎缩、颞叶萎缩和脑室扩大等。
2.2 功能性神经影像学功能性神经影像学可以帮助研究人员观察到大脑在不同认知任务下的活动情况。
通过使用功能磁共振成像(fMRI)等技术,可以发现AD患者在进行记忆任务时大脑活动异常。
此外,正电子发射计算机断层扫描(PET)技术也常用于观察AD患者脑内淀粉样斑块和tau蛋白的沉积情况。
三、生物标志物3.1 β-淀粉样蛋白β-淀粉样蛋白是AD的重要生物标志物之一。

阿尔茨海默病诊断阿尔茨海默病诊断临床诊断是根据患者及家属提供的详细病史、神经科查体和神经心理功能检查而做出,同时进行其他检查包括血液学、CT和MRI等检查排除痴呆的其他病因。
(一)、诊断标准1、痴呆:临床检查和认知量表测查确定有痴呆。
2、两个或两个以上认知功能缺损,且进行性恶化。
3、无意识障碍。
4、40-90岁起病,多见于65岁以后。
5、排除其他引起进行性记忆和认知功能损害的系统性疾病和脑部疾病。
(二)、支持标准1、特殊性认知功能如言语(失语症)、运动功能(失用症)、知觉(失认症)的进行性损害。
2、日常生活功能损害或行为方式的改变。
3、家庭中有类似疾病史,特别是有神经病理学或实验室证据者。
4、实验室检查腰穿压力正常;脑电图正常或无特殊性的改变如慢波增加;CT或MRI证实有脑萎缩,且随诊检查有进行性加重。
(三)、排除标准1、突然起病或脑卒中样发作。
2、早期有局限性神经系统体征,如偏瘫、感觉丧失、视野缺损、共济失调。
3、起病或疾病早期有癫痫发作或步态异常。
(四)、鉴别诊断1、谵妄:起病较急,常有系统性疾病引起,表现为注意力不集中,意识水平波动,定向力障碍。
可有幻觉。
病程波动,夜间较重。
可能存在可逆的病因,应予以纠正。
2、抑郁丧失:典型症状为抑郁情绪和对日常活动的兴趣丧失。
抑郁可迅速出现,记忆力下降认知量表、抑郁量表的检测有利于诊断。
3、其他疾病所致的痴呆:(1)血管性痴呆:发病急,症状有波动性,既往有高血压、动脉硬化,有脑卒中史,出现记忆力下降,情感不稳,与卒中部位一致的局灶神经功能缺损,CT 和MRI检查发现局部病灶。
(2)额颞叶痴呆;较少见,起病隐袭,比阿尔茨海默病进展快。
表现为情感失控,冲动行为或退缩,不适当的待人接物和礼仪举止,不停地把能拿到的可吃的或不可吃的东西放在口中试探,食欲亢进,模仿行为等。

阿尔兹海默症诊断流程
阿尔茨海默症的确诊需要经过全面的评估和多种检查,以下为常见的阿尔茨海默症诊断流程:
1.收集病史
医生首先会询问病人的病史,了解病人的症状、病程及家族历史等。
以了解病人身体和精神状态的变化。
2.进行身体和神经系统检查
医生会对病人的体格和神经系统进行检查,以初步判断是否存在神经功能异常。
3.认知和神经心理学测试
认知和神经心理学测试旨在评估认知能力,例如注意力、记忆、语言和空间定向等。
测试可以有助于识别与认知功能损伤相关的问题。
4.影像学检查
影像检查将有助于确定脑部任何异常或其他问题,例如脑部MRI (磁共振成像)。
5.血液检查
血液检查用于排除其他情况,如感染或颅内出血等病因。
6.其他检查
其他检查包括脑电图(EEG)和神经心理测试等。
以上是常见的阿尔茨海默症诊断流程,诊断最好在早期进行以获得最佳治疗结果。

阿尔茨海默病及其他类型痴呆临床路径(最全版)一、阿尔茨海默病及其他类型痴呆临床路径标准住院流程(一)适用对象。
第一诊断为阿尔茨海默病性痴呆(ICD-10:F00)、血管性痴呆(ICD -10:F01)、见于在他处归类的其他疾病的痴呆(ICD-10:F02)、非特异性痴呆(ICD-10: F03)(二)诊断依据。
根据《国际精神与行为障碍分类第10版》(人民卫生出版社)。
1.存在痴呆的临床表现(出现多种高级皮层功能的紊乱,包括记忆、思维、定向、理解、计算、学习能力、语言和判断功能)。
2.上述表现妨碍个人日常生活。
3.上述表现和功能损害至少存在6个月。
4.除外抑郁、谱妄、精神发育迟滞等。
(三)治疗方案的选择。
根据《中国痴呆与认知障碍诊治指南》(中华医学会神经病学分会痴呆与认知障碍学组编著,人民卫生出版社)、《老年期痴呆防治指南》(卫生部疾病预防控制局、中国疾病预防控制中心精神卫生中心和中华医学会精神病学分会牵头,北京大学医学出版社出版)。
1.进行系统的病史采集,体格检查和神经系统检查,评估患者认知功能、精神行为症状及日常生活能力,并分析影响因素,制定治疗策略。
2.认知改善治疗。
3.精神行为症状的药物治疗。
4.非药物干预。
(四)标准住院日为435天。
(五)进入路径标准。
1.第一诊断必须符合阿尔茨海默病性痴呆(ICD-10:F00)、血管性痴呆(ICD-10:F01)、见于在他处归类的其他疾病的痴呆(ICD-10: F02 )、非特异性痴呆(ICD-10:F03)疾病编码。
2.当患者合并其他疾病,但住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)住院后的检查项目。
1.必需的检查项目:(1 )血常规、尿常规、便常规(潜血);(2 )肝肾功能、电解质、血糖、血脂、心肌酶、凝血功能、乙肝抗体、丙肝抗体、梅毒抗体、艾滋病抗体、甲状腺功能、叶酸、维生素B12、同型半胱氨酸;(3)胸片、心电图、脑电图、头颅CT或核磁。

阿尔茨海默症的确诊标准
阿尔茨海默症是一种进行性神经退行性疾病,主要表现为记忆障碍、认知功能障碍、日常生活和社会功能明显受损等症状。
以下是确诊阿尔茨海默症的标准:
1. 记忆障碍和认知功能障碍
阿尔茨海默症患者通常会出现记忆力下降、学习新事物困难、注意力和集中力减退、语言和沟通障碍等问题。
这些症状会逐渐恶化,影响患者的日常生活和社会功能。
2. 逐渐恶化的进行性障碍
阿尔茨海默症是一种进行性疾病,患者的症状会随着时间的推移逐渐恶化。
患者可能会出现日益严重的记忆问题、认知功能障碍、日常生活能力下降和社会功能受损等症状。
3. 排除其他原因引起的认知功能障碍
确诊阿尔茨海默症前,需要排除其他原因引起的认知功能障碍,如脑血管疾病、头部外伤、代谢性疾病等。
医生会通过详细的病史、体格检查和必要的辅助
检查来排除这些病因。
4. 有病理学诊断的依据
确诊阿尔茨海默症的金标准是病理学诊断,即通过脑组织活检或死后脑组织检查发现淀粉样蛋白和神经元纤维缠结等病理特征。
医生通常会根据患者的临床表现和辅助检查结果,结合病理学诊断结果进行确诊。
5. 日常生活和社会功能明显受损
阿尔茨海默症会对患者的日常生活和社会功能造成严重影响,如无法自理生活、社交能力下降、失去工作能力等。
这些症状会随着疾病的进展而加重,影响患者的生存质量。
综上所述,确诊阿尔茨海默症需要综合考虑患者的临床表现、辅助检查结果和病理学诊断结果。
医生需要排除其他原因引起的认知功能障碍,并观察患者的日常生活和社会功能是否明显受损。
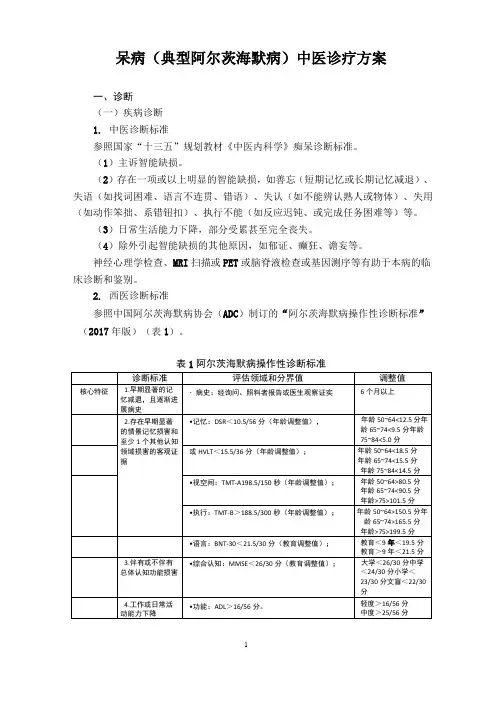
呆病(典型阿尔茨海默病)中医诊疗方案一、诊断(一)疾病诊断1.中医诊断标准参照国家“十三五”规划教材《中医内科学》痴呆诊断标准。
(1)主诉智能缺损。
(2)存在一项或以上明显的智能缺损,如善忘(短期记忆或长期记忆减退)、失语(如找词困难、语言不连贯、错语)、失认(如不能辨认熟人或物体)、失用(如动作笨拙、系错钮扣)、执行不能(如反应迟钝、或完成任务困难等)等。
(3)日常生活能力下降,部分受累甚至完全丧失。
(4)除外引起智能缺损的其他原因,如郁证、癫狂、谵妄等。
神经心理学检查、MRI扫描或PET或脑脊液检查或基因测序等有助于本病的临床诊断和鉴别。
2.西医诊断标准参照中国阿尔茨海默病协会(ADC)制订的“阿尔茨海默病操作性诊断标准”(2017年版)(表1)。
表1阿尔茨海默病操作性诊断标准注:AD:阿尔茨海默病;ADL:日常生活活动量表;ApoE:载脂蛋白E;APP:淀粉样前体蛋白基因;BNT:波士顿命名测试;CDR:临床痴呆评定量表;CSF:欧脑脊液;DLB:路易体痴呆;DSR:延迟故事回忆;FDG-PET:使用[F-18F]-氟脱氧葡萄糖检测脑内葡萄糖代谢和血流量的变化;FTD:额颞叶痴呆;HV:海马体积;HVLT:霍普金斯词语学习测试;MMSE:简易精神状态检查;MRI:核磁共振成像,结构MRI检测灰质、白质和脑脊液中的组织变化。
这种技术对于由于神经元损失和萎缩引起的灰质体积变化特别敏感;MTA:内侧颞叶萎缩;Plasma:血浆;PPA:原发性进行性失语;PSEN:早老素基因;TMT:连线测试;VaD:血管性痴呆。
典型AD临床诊断应以病史和检查证实有早期显著的情景记忆损害且MRI显示内侧颞叶萎缩或海马萎缩为核心临床特征,并采用本土化诊断性参数,以减少因语言、文化和种族不同而产生的偏差。
非典型AD不具备早期显著的情景记忆损害和内侧颞叶萎缩的特征,以此鉴别。
虽然AD生物标志物检测有助于提高诊断的确证性水平,但检测技术及其分界值还缺乏本土化的统一标准。

中国阿尔茨海默病诊治指南(全文版)中国阿尔茨海默病诊治指南(全文版)前言阿尔茨海默病(Alzheimer's disease,AD)是一种以进行性认知功能衰退和行为异常为特征的中枢神经系统退行性疾病。
随着全球老龄化的加剧,阿尔茨海默病的发病率不断上升,给社会和家庭带来了沉重的负担。
为了提高我国阿尔茨海默病的诊疗水平,制定规范化诊治流程,我们编写了中国阿尔茨海默病诊治指南。
本指南旨在为临床医生提供关于阿尔茨海默病诊断、评估和治疗的最新共识,以提高我国阿尔茨海默病的早期诊断率、治疗有效性和生活质量。
1. 诊断标准1.1 临床诊断阿尔茨海默病的临床诊断需符合以下标准:1)进行性认知功能减退,包括记忆力、注意力、执行功能、语言能力和视空间能力等方面;2)病程至少持续6个月;3)排除其他原因导致的认知功能减退,如血管性痴呆、路易体痴呆、额颞叶痴呆等。
1.2 生物学诊断生物学诊断主要包括神经心理学评估、生物标志物检测和影像学检查等方面。
1)神经心理学评估:通过一系列标准化测试评估患者的认知功能、行为和日常生活能力;2)生物标志物检测:包括脑脊液中的淀粉样蛋白(Aβ)42/40比值、总tau蛋白(t-tau)和磷酸化tau蛋白(p-tau)水平等;3)影像学检查:主要包括结构磁共振成像(MRI)和正电子发射断层扫描(PET)等,用于评估脑萎缩、淀粉样斑块和神经元纤维缠结等情况。
2. 评估方法2.1 临床评估临床评估包括病史采集、症状和体征检查、神经心理学评估等。
1)病史采集:了解患者的人口学特征、病史、家族史、药物史和生活方式等;2)症状和体征检查:观察患者的精神状态、认知功能、行为异常、神经系统体征等;3)神经心理学评估:采用标准化工具评估患者的认知功能,如MMSE、ADAS-Cog、CDR等。
2.2 生物标志物检测生物标志物检测主要包括脑脊液检测和血液检测。
1)脑脊液检测:检测淀粉样蛋白(Aβ)42/40比值、总tau蛋白(t-tau)和磷酸化tau蛋白(p-tau)水平等;2)血液检测:检测循环中的淀粉样蛋白、tau蛋白、炎症标志物等。

阿尔兹海默症国际诊断标准
阿尔茨海默病的国际诊断标准通常包括以下几点:
1. 症状:出现进行性认知障碍,尤其是记忆障碍、智力减退、定向障碍和人格改变等症状。
2. 排除其他疾病:体格和神经系统检查排除其他器质性疾病所致的认知障碍,以及血液、脑脊液、脑电图及影像学检查不能揭示其他疾病可能。
3. 病程:起病隐袭,病程缓慢且呈进行性发展。
4. 严重标准:日常生活和社会功能明显受损。
确诊的金标准为病理诊断(包括活检和尸检)。
除世界卫生组织(WHO)
国际疾病诊断分类(ICD)、美国精神疾病诊断标准(DSM)、中国精神疾病诊断标准(CCMD)外,还有美国国立神经病语言障碍卒中研究所AD及相关疾病协会(NINCDS-ADRDA)、国际工作组(IWG)和美国国家衰老研究所和阿尔茨海默病学会(NIA-AA)推出的诊断标准。
以上内容仅供参考,阿尔茨海默病的诊断复杂,如有相关疑虑,建议寻求专业医疗人员的帮助。

阿尔茨海默病诊断标准
阿尔茨海默病(Alzheimer Disease,AD)的诊断标准主要包括以下几个方面:
隐袭性起病,进行性智能衰退,记忆障碍、认知障碍与精神症状明显,神经功能缺失症状轻微和典型影像学改变。
确诊依据特征性病理改变(老年斑、神经元纤维缠结、海马锥体细胞颗粒空泡变形和神经元缺失)。
患者可以进行头颅磁共振的检查,会发现患者大脑半球萎缩,如海马结构及后扣带回萎缩。
做脑电图会表现为弥漫性的慢波,可以明确的诊断阿尔茨海默症。
让患者做精神量表检查,如阿尔茨海默病行为病理评定量表、蒙特利尔认知评估、简易精神量表等相关认知量表,以判断患者是否存在进行性认知功能障碍。
NIA-AA诊断标准是阿尔茨海默病临床诊断的“核心标准”。
该标准以病史和检查证实的认知或行为症状为依据,除符合痴呆诊断外,应具备:隐袭起病;报告或观察有明确的认知恶化病史;病史和检查证实早期和显著的认知损害具有以下之一:遗忘症状和非遗忘症状;符合排除标准。
一般情况下,阿尔茨海默病患者的临床表现从轻微的健忘、逐渐丧失语言能力,到喜怒无常,出现妄想症,最终发展为生活不能自理。

阿尔兹海默病诊治流程
《阿尔兹海默病诊治流程》
阿尔兹海默病是一种进行性的神经退行性疾病,主要表现为记忆丧失和认知功能下降。
该疾病目前尚无有效治愈方法,但对症治疗和病情管理可以有效延缓病情的恶化。
一般来说,阿尔兹海默病的诊治流程包括以下几个步骤:
1. 早期诊断:对于患有记忆问题和认知障碍的患者,需要及时进行神经系统检查、认知功能评估和影像学检查,以确定是否患有阿尔兹海默病。
2. 确诊与分级:经过全面评估和检查,如果患者被诊断出患有阿尔兹海默病,还需要确定疾病的分级和严重程度,以便进行针对性的治疗。
3. 对症治疗:针对患者的症状和病情,可以采取药物治疗、康复训练和心理干预等方法,帮助患者缓解症状和延缓病情进展。
4. 病情管理:管理阿尔兹海默病患者的生活和病情,需要全面的护理和照料,包括营养支持、生活协助和安全保障等措施。
5. 定期复查:对阿尔兹海默病患者进行定期复查和评估,以监测病情的进展和调整治疗方案,以期最大程度地延缓病情的恶化。
总之,阿尔兹海默病的诊治流程需要多学科的合作和综合治疗,以期为患者提供最佳的医疗服务和生活照料,帮助他们尽可能地保持生活质量和自理能力。
阿尔兹海默症mri诊断标准
阿尔茨海默症(Alzheimer's Disease,简称AD)是一种神经系统退行性疾病,其MRI诊断标准主要包括以下几个方面:
1. 海马萎缩:海马是大脑中与记忆和认知功能相关的区域,当阿尔茨海默症发生时,海马会出现萎缩。
因此,通过MRI可以观察到海马的体积减小。
2. 颞叶萎缩:颞叶也是与认知和记忆功能相关的区域,阿尔茨海默症患者的颞叶也可能出现萎缩。
3. 脑室扩大:随着阿尔茨海默症的进展,脑室可能会扩大,这是因为脑脊液的量增加。
MRI可以观察到脑室的扩大。
4. 脑白质病变:阿尔茨海默症患者的脑白质可能会发生病变,如脱髓鞘等。
这些病变可以在MRI上观察到。
5. 代谢异常:通过MRI观察阿尔茨海默症患者的代谢情况,可以发现某些区域的代谢异常,如葡萄糖代谢降低等。
需要注意的是,这些标准并不是绝对的,因为其他疾病也可能导致类似的表现。
因此,诊断阿尔茨海默症需要综合考虑患者的临床表现、影像学检查结果以及其他相关因素。
阿尔茨海默症诊断金标准
阿尔茨海默症诊断金标准是指通过严格的临床评估和神经心理测试,确认患者的认知功能障碍符合阿尔茨海默症的标准,并排除其他可能导致认知功能障碍的疾病或因素。
诊断阿尔茨海默症的金标准包括以下几个方面:
1. 临床评估:医生通过对患者的面谈和体格检查,了解其病史、症状和生理情况,以排除其他可能的疾病或因素。
2. 神经心理测试:对患者进行认知和神经心理测试,以评估其记忆、语言、空间意识、思维和执行功能等方面的表现。
3. 影像学检查:进行脑部核磁共振(MRI)或正电子发射计算机断层扫描(PET)等检查,以排除其他脑部疾病或损伤。
4. 生物标志物检测:通过检测血液或脑脊液中的生物标志物,如β-淀粉样蛋白、tau蛋白等,以评估患者的病情和预后。
以上几个方面共同构成了阿尔茨海默症诊断的金标准,可以帮助医生更精准地诊断和治疗患者,提高患者的生活质量和预后。
- 1 -。
ad诊断标准AD诊断标准是指阿尔茨海默病(Alzheimer's Disease,AD)的诊断标准,它是医学上用于诊断AD的一系列标准和程序。
AD是一种常见的神经退行性疾病,多见于老年人,主要表现为记忆、认知和行为方面的障碍。
以下是AD诊断标准的相关知识。
一、AD的诊断标准症状标准AD患者通常表现为记忆、认知和行为方面的障碍,如记忆力减退、语言障碍、定向力障碍、判断力障碍、注意力障碍等。
此外,患者还可能出现人格改变、情绪异常等症状。
这些症状通常逐渐出现,并随着时间的推移逐渐加重。
临床标准临床标准包括以下几个方面:(1)患者出现了两种以上的认知功能缺损,包括记忆、定向、判断、计算、语言等;(2)患者出现了社交或家庭功能的障碍,如无法独立生活、需要他人照顾等;(3)患者出现了症状至少六个月以上;(4)患者的症状不是由于其他原因导致的,如脑外伤、脑血管疾病、内分泌系统疾病、中毒等。
神经心理测试标准神经心理测试是诊断AD的重要手段之一,包括记忆、认知、行为等方面的测试。
通过这些测试,可以评估患者的认知功能状况,并与其他神经退行性疾病进行鉴别诊断。
影像学标准AD患者的脑部影像学检查通常会出现一些异常表现,如脑萎缩、神经元纤维缠结、斑块等。
通过脑部CT、MRI等检查手段,可以观察到这些异常表现,从而辅助诊断AD。
二、AD的诊断流程初步诊断医生会询问患者的症状、病史、家族史等信息,并进行一些基本的检查,如血压、血糖、心电图等,以排除其他可能导致认知功能障碍的疾病。
神经心理测试医生会进行一些神经心理测试,如记忆、认知、行为等方面的测试,以评估患者的认知功能状况。
影像学检查医生会进行一些影像学检查,如脑部CT、MRI等,以观察患者的脑部结构异常表现,从而辅助诊断AD。
确诊根据上述诊断标准和流程,医生会综合评估患者的症状、临床标准、神经心理测试和影像学检查等方面,最终确诊患者是否患有AD。
三、AD的诊断注意事项早期诊断AD通常在老年期发病,但症状往往比较隐匿,容易被忽视。
中国常用的阿尔茨海默病诊断标准
阿尔茨海默症通常是指阿尔茨海默病,其诊断标准较多,临床常用的有美国制定的痴呆诊断标准,以及阿尔茨海默病临床常用诊断标准,包括临床很可能阿尔茨海默病、临床可能阿尔茨海默病、肯定阿尔茨海默病,需要结合患者的表现具体判断。
一、美国制定的痴呆诊断标准:
出现多个认知领域障碍,如学习新知识、回忆以前学到的知识能力损伤,或出现无法正常言语,无法正常认清周围人,日常活动无法正常功能进行,或是肢体瘫痪等其中一项。
同时日常社交、工作能力明显下降,出现进展性的认知功能下降,同时能够排除神经病变、脑部病变、全身疾病等引起痴呆的情况。
二、阿尔茨海默病临床常用诊断标准:
1、临床很可能阿尔茨海默病:发病在老年阶段,以记忆障碍为主要表现,影响日常工作、生活。
出现认知功能障碍,无法辨认熟人、家人,而且言语、运动、知觉等某项功能逐渐减弱,排除骤然发病,或脑卒中后出现以上情况,另外排除早期发生肢体抽搐的患者;
2、临床可能阿尔茨海默病:出现痴呆表现,如记忆力减退、智力下降等,但是没有可能引起痴呆的神经、精神、身体疾病。
还可能有病因不明的认知功能障碍,如记忆力、辨别方向的能力出现问题;
3、肯定阿尔茨海默病:符合临床很可能标准,并存在病理结果支持,如脑脊液中β淀粉样蛋白水平下降,总Tau蛋白或磷酸化Tau蛋白升高等。
如果出现明显记忆力受损、无法正常工作等表现时,建议及时前往的神经内科就诊,通过脑电图、脑脊液检查等明确病情,在医生指导下使用阿普唑仑、劳拉西泮等抗焦虑药物,同时使用促进脑代谢的药物,如奥拉西坦、吡拉西坦等,改善脑细胞功能。
阿尔茨海默症的诊断标准
当前针对阿尔茨海默病患者的治疗,主要采用胆碱酯酶抑制剂等药物来改善轻度至中度患者的症状。
而在临床诊断上,AD最典型的病理特征是细胞外β-淀粉样斑块沉积,以及细胞内神经元过磷酸化Tau 蛋白纤维缠结,因此β淀粉样蛋白(amyloidβ,Aβ)和tau蛋白为典型AD诊断靶点,并且成为目前AD诊断产品的主流标志物。
在传统MRI诊断上,因为依据两项AD诊断靶点进行诊断的结果与正常衰老情况相似,往往对AD早期症状的产生难以做出判断,需要联合脑髓液CSF 检查来进行进一步判定。
因此,核磁共振(MRI)与脑脊液CSF联合的病理学诊断成为业内认可的阿尔茨海默病的临床诊断金标准。