各级医疗机构医院脑出血临床路径(2019年版)
- 格式:docx
- 大小:21.73 KB
- 文档页数:4

脑出血后遗症临床路径一、脑出血后遗症临床路径标准住院流程(一)适用对象第一诊断为脑出血后遗症(ICD-10 编码:I69.101)(二)诊断依据1.疾病诊断诊断标准:参照2010年中华医学会神经病学分会脑血管病学组制定的《中国急性脑出血诊治指南2010》。
2.疾病分期(1)急性期:发病2周以内。
(2)恢复期:发病2周至6个月。
(3)后遗症期:发病6个月以上。
(三)治疗方案的选择1.诊断明确,第一诊断为脑出血后遗症。
2.患者适合并接受中西医结合治疗。
(四)标准住院日为≤28天。
(五)进入路径标准1.第一诊断必须符合脑出血后遗症的患者。
2. 患者同时具有其他疾病诊断,但在住院期间既不需特殊处理,也不影响第一诊断的临床路径流程实施时,可以进入本路径。
3.由脑肿瘤、脑外伤、血液病等引起的脑血管病患者可不进入本路径。
(六)入院检查项目1.必需的检查项目(1)血常规、尿常规、大便常规+潜血。
(2)血生化、电解质。
(3)凝血功能检查。
(4)心电图。
(5)胸部X线透视或胸部X线片。
(6)头颅影像学检查(CT/MRI)2.可选择的检查项目:根据病情需要而定,如经颅多普勒超声(TCD)、血管功能评价(颈动脉B超)、C反应蛋白、超声心动、高同型半胱氨酸、D-2聚体、24小时动态血压监测、心理测评及智能测评、双下肢血管B超等。
(七)治疗方法1.静脉滴注脑代谢改善及神经营养药(奥拉西坦、脑蛋白水解物、长春西汀等),中药注射液(血塞通注射液、血栓通注射液、丹红注射液等。
)2.口服中药汤剂或中成药3.针灸治疗:多数可以应用针灸治疗,可根据不同证型选用不同的治疗方法。
4.推拿治疗:根据不同分期选用不同的治疗方法。
5.其他疗法:根据病情需要选择微波、超声、红外线等治疗。
6.内科基础治疗:主要包括并发症的预防和治疗、血压血糖的调整、合并感染及发热的处理原则与方法等。
7.康复训练:帮助指导合理进行康复训练。
8.护理:辨证施护。
脑出血后遗症临床路径表单适用对象:第一诊断为脑出血后遗症(ICD-10编码为:I69.101);患者姓名: 性别: 年龄: 住院号:脑出血后遗症临床路径表单适用对象:第一诊断为脑出血后遗症(ICD-10编码为:I69.101);患者姓名: 性别: 年龄: 住院号:脑出血后遗症临床路径表单适用对象:第一诊断为脑出血后遗症(ICD-10编码为:I69.101);患者姓名: 性别: 年龄: 住院号:。


脑出血临床路径脑出血临床路径标准住院流程(一)适用对象。
第一诊断为脑出血(ICD10:I61)(二)诊断依据。
根据中国脑出血诊治指南(2014)1.临床表现:急性起病,出现头痛伴或不伴意识障碍,并伴有局灶症状和体征者。
2.头颅CT证实脑内出血改变。
(三)选择治疗方案的依据。
根据中国脑出血诊治指南(2014)1.一般治疗:卧床休息,维持生命体征和内环境稳定,防治感染。
2.控制血压。
3.控制脑水肿、降低颅内压。
4.控制体温。
5.防治癫痫。
6.必要时外科手术。
7.早期康复治疗。
(四)临床路径标准住院日为14-21天。
(五)进入路径标准。
1.第一诊断必须符合脑出血。
2.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)住院后检查的项目。
1.必需检查的项目:(1)血常规、尿常规;(2)肝肾功能、心肌酶谱、电解质、血糖、血脂、凝血功能;感染性疾病筛查(乙肝、丙肝、梅毒、艾滋病等);(3)头颅CT 、心电图。
2.根据具体情况可选择的检查项目:头颅MRI,CTA、MRA 或DSA,骨髓穿刺(继发于血液系统疾病脑出血者)。
(七)选择用药。
1.神经保护剂:结合患者具体情况选择2.脱水药物:甘露醇、甘油果糖、速尿等。
3.降压药物:结合患者具体情况选择。
4.缓泻药:乳果糖、酚酞片、番泻叶等。
5. 并发症治疗:根据患者具体情况选择抗感染、控制癫痫发作及预防深静脉血栓形成药物。
6.继发于出血性疾病的脑出血酌情应用止血药7.根据实际情况选用胰岛素、抑酸剂等对症治疗药物。
(八)监测神经功能和生命体征。
1.生命体征监测。
2.NIHSS卒中量表和GCS量表评分。
(九)出院标准。
1.患者病情稳定。
2.没有需要住院治疗的并发症。
(十)变异及原因分析。
当患者出现以下情况时退出路径1.脑出血病情危重者需转入ICU或NICU或手术治疗,转入相应路径。
2.辅助检查结果异常,需要复查,导致住院时间延长和住院费用增加。

各级医疗机构医院创伤性闭合性硬膜外血肿临床路径(2019年版)一、创伤性闭合性硬膜外血肿临床路径标准住院流程(一)适用对象。
第一诊断为创伤性闭合性硬膜外血肿(ICD-10:S06.401)行硬脑膜外血肿清除术(ICD-9-CM-3:01.245)。
(二)诊断依据。
根据《临床诊疗指南-神经外科学分册》(中华医学会编著,人民卫生出版社)、《临床技术操作规范-神经外科分册》(中华医学会编著,人民军医出版社)等。
1.临床表现:(1)病史:一般均有外伤史,临床症状较重,并迅速恶化,尤其是特急性创伤性闭合性硬膜外血肿,伤后短时间内可发展为濒死状态;(2)意识障碍:伤后多数为原发性昏迷与继发性昏迷相重叠,或昏迷的程度逐渐加深;较少出现中间清醒期;(3)颅内压增高表现:颅内压增高症状出现较早,呕吐和躁动较常见,生命体征变化明显(Cushing’s反应);(4)脑疝症状:出现较快,尤其是特急性创伤性闭合性硬膜外血肿,一侧瞳孔散大后短时间内出现对侧瞳孔散大,并出现去脑强直、病理性呼吸等症状;(5)局灶症状:较多见,早期即可因脑挫伤或/和血肿压迫引起偏瘫、失语。
2.辅助检查:(1)头颅CT扫描(含骨窗像):典型CT表现为颅骨内板与脑表面间有一双凸镜形或梭形高密度影。
CT检查可明确诊断、确定血肿部位、评估血肿量。
骨窗像对诊断颅骨骨折具有重要意义;(2)头颅X线平片:约90%的病例合并有颅骨骨折;(3)实验室检查:血常规。
(三)选择治疗方案的依据。
根据《临床诊疗指南-神经外科学分册》(中华医学会编著,人民卫生出版社)、《临床技术操作规范-神经外科分册》(中华医学会编著,人民军医出版社)等。
1.创伤性闭合性硬膜外血肿诊断明确,选用骨瓣开颅血肿清创术:(1)临床有颅内压增高症状或局灶性症状;(2)幕上血肿>30ml,颞区血肿>20ml,幕下血肿>10ml;(3)患者意识障碍进行性加重或出现昏迷者。
2.需向家属交待病情及围术期可能出现的并发症;3.手术风险较大者(高龄、妊娠期、合并较严重内科疾病),需向患者或家属交待病情;如不同意手术,应当充分告知风险,履行签字手续,并予严密观察。

脑出血临床路径标准住院流程一、适用对象:第一诊断为脑出血(ICD10:I61.9)二、诊断依据:根据《中国脑血管病防治指南》(卫生部疾病预防控制中心.中华医学会神经病学分会编著,人民卫生出版社2007年1月第1版),脑出血分类及临床诊断要点:1、高血压性脑出血:①常于活动状态下发病;②大多数发病时有明显头痛和呕吐;③发病较急,多迅速进展,多与高血压有关;④可意识清楚或有意识障碍;⑤有颈内动脉系统和/或椎-基底动脉系统症状和体征;⑥应做头颅CT或MRI检查;⑦必要时腰穿,脑脊液一般可能含血。
2、脑动静脉畸形破裂出血:①多为急骤发病;②多数无前驱症状;③意识清楚或有意识障碍,可有明显头痛和呕吐;④有颈动脉系统和/或椎-基底动脉系统症状和体征;⑤必要时腰穿,脑脊液可能含血;⑥应做头颅CT或MRI检查。
3、脑动脉淀粉样血管病并出血:①发病多由于脑动脉淀粉样血管病引起,呈急性或亚急性起病;②意识清楚或有意识障碍,可有明显头痛和呕吐;③应进行头颅CT或MRI检查,以明确诊断;④必要时腰穿,脑脊液可有红细胞。
4、脑肿瘤并出血5、脑梗死并出血6、其他:继发于凝血功能障碍的疾病如白血病、血小板减少性紫癜、应用抗凝剂、溶栓剂等导致的脑出血7、原因未明三、选择治疗方案的依据:根据《中国脑血管病防治指南》(卫生部疾病预防控制中心,中华医学会神经病学分会编著,人民卫生出版社2007年1月第1版)1、外科手术治疗(开颅血肿清除术、立体定向血肿清除术、脑室外引流术)(1)适应证①头颅CT证实脑出血,占位明显;②患者有明显意识障碍;③有脑干受损、脑疝或急性脑积水表现者;④患者或家属签署知情同意书。
(2)禁忌证①有明显凝血功能障碍且不能纠正者;②呼吸、心跳、血压等基本生命体征极不稳定者;③患者家属拒绝手术者;④恶性肿瘤晚期、严重心、肺、肝、肾功能不全者。
(3)手术方法①开颅血肿清除术;②立体定向血肿清除术;③脑室外引流术。
2、内科药物治疗,建议:(1)稳妥运送;(2)控制脑水肿、降颅内压;(3)控制血压;(4)肾上腺皮质激素的应用;(5)止血剂的使用;(6)脑出血致内脏综合征的处理;(7)营养支持治疗;(8)康复治疗。

一.脑出血临床路径标准住院流程(一)适用对象。
第一诊断为脑出血(ICD—10:161)(二)诊断依据:根据《临床诊疗指南—神经病学分册》(中华医学会编著,人民卫生出版社)1. 临床表现:急性起病。
出现头痛伴或不伴意识障碍,并伴有局灶症状和体征者。
2. 头颅CT证实脑内出血改变。
(三)选择治疗方案的依据。
根据《临床诊疗指南—神经病学分册》(中华医学会编著,人民卫生出版社)1. 一般治疗:卧床休息,维持生命体征和内环境稳定,防治感染。
2. 控制血压、控制体温。
3. 营养脑细胞4. 控制脑水肿、降低颅内压。
5. 防治癫痫。
6. 必要时外科手术。
7. 早期康复治疗。
(四)临床路径标准住院日为8—14天(五)进入路径标准。
1.第一诊断必须符合ICD10:I61脑出血疾病编码。
2.当患者同时具有其它疾病诊断,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时。
可以进入路径。
(六)住院后检查的项目。
1.必须检查的项目:(1)血常规、尿常规、大便常规;(2)血大生化、凝血系列、病毒性肝炎、艾滋病抗体、梅毒抗体。
(3)头CT、胸片、心电图。
2.根据具体情况可选择的检查项目:头颅MRI、CTA、MRA或DSA,骨髓穿刺(继发于血液系统病脑出血者)(七)选择用药。
1.脱水药物:甘露醇、甘油果糖、速尿等。
2.降压药物:按照《中国脑血管病防治指南》执行。
3.抗菌药物:按照《抗菌药物临床应用指导原则》(卫医发[2004] 285号)执行。
4.缓泻药。
5.纠正水、电解质紊乱药物。
6.继发于出血性疾病的脑出血酌情应用止血药,根据实际情况选用胰岛素、抑酸剂等对症治疗(八)监测神经功能和生命体征。
(九)出院标准。
1.患者病情稳定。
2.没有需要住院治疗的并发症。
(十)变异及原因分析。
1.脑出血病情危重需转入ICU或NICU,转入相应路径。
2.辅助检查结果异常,需要复查,导致住院时间延长和住院费用增加。
3.住院期间病情加重,出现并发症,需要进一步诊治,导致住院时间延长和住院费用增加。


脑出血康复临床路径一、脑出血康复临床路径标准住院流程(一)适用对象。
第一诊断为脑出血(ICD-261: 900 )(二)诊断依据。
依照《临床诊疗指南-物理医学与康复分册》(中华医学会编著,人民卫生出版社)1.临床表现:急性起病,显现局灶性神经功能缺失者。
2.头颅影像学检查发觉相应脑部出血灶。
(三)选择医治方案的依据。
依照《临床诊疗指南-物理医学与康复分册》(中华医学会编著,人民卫生出版社)1.临床医治:维持生命体征和内环境稳固,降低血压、操纵颅内压、预防并发症和其他对症支持处置,必要时外科手术医治。
2.康复评定及康复医治:增进运动功能、言语、吞咽、认知功能恢夏,改善生活自理能力,避免并发症。
(四)临床路径标准住院日为10・30天。
(五)进入路径标准1.第一诊断必需符合ICD-261 : 900脑出血疾病编码。
2.生命征平稳,病情稳固,神志清醒,症状无进展。
3.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处置也不阻碍第一诊断的临床路径流程实施时,能够进入路径。
4.排除外科手术指证患者。
(六)住院后检查的项目。
1.必需检查的项目:(1)血常规、尿常规、大便常规;(2)肝肾功能、电解质、血糖、血|录凝血功能;(3)头颅CT、胸片、心电图。
2.依照具体情形可选择的检查项目:头颅MRI、MRA。
(七)选择用药。
1・1降压药物:依照《中国脑血管病防治指南》执行。
3.操纵颅内压:20%甘露醇脱水医治。
4.依照病情可选用营养神经药物、抗癫痫及制酸药物等辅助医治。
(八)监测生命体征和康复评定。
1.生命体征监测。
2.康复评定:1)脑血管病临床神经功能缺损评定量表2)运动功能评定:Brunnstrom分级评息Fugl-Meyer躯体功能量表(上肢、下肢、关节活动度测评、平稳功能评定、感觉功能评测1步行功能评定3)语言功能评定:汉语标准失语症评定、构音障碍评定4)吞咽功能评定5)认知功能评定:如MMSE评定6)Barthel指数评定7)心理状况评定:焦虑、抑郁量表评定8)生存质量量表。

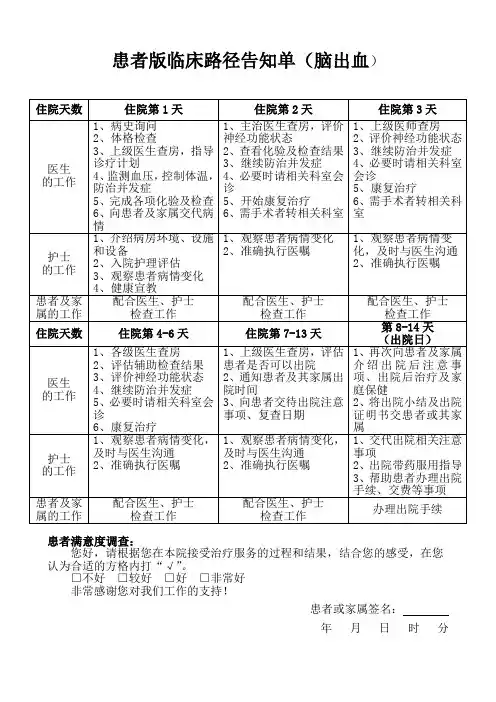
脑出血临床路径脑出血-临床路径脑出血临床路径表单适用于对象:第一确诊为脑出血(icd-10:i61)患者姓名:性别:年龄:门诊号:住院号:住院日期:年月日出院日期:年月日标准住院日:8-14天时住院第1天(急诊室至病房或轻易至间卒中单元)□查问病史与体格检查(包含nihss评分、gcs评分及bathel评分)□健全病历□医患沟通交流,交代病情主□监测并管理血压(必要时升压)必须□气道管理:预防误吸,必要时经鼻诊插管及机械通气疗□掌控体温,可以考量低温化疗、冰帽、冰毯工作□预防病毒感染、症候群性溃疡等并发症□合理采用水解药物□早期脑疝积极主动考量手术化疗□记录诊治意见长期医嘱:□神经内科疾病护理常规□一级护理□高盐低脂饮食□安静卧床□监测生命体征□依据病情下发轻临时医嘱:□血常规、尿常规、大便常规点□肝肾功能、电解质、血糖、血脂、医心肌酶五音、心肌功能、血气分析、襄助感染性疾病筛查□头颅ct、胸片、心电图□根据病情挑选:头颅mri,cta、mra或dsa,骨髓外科手术、血型(例如手术)□根据病情下发病危通告□神经外科诊治主□入院传教及护理评估必须□恰当继续执行医嘱护□观测患者病情变化理工作住院第2天□主治医师验血,书写上级医师验血记录□评价神经功能状态□评估辅助检查结果□稳步预防并发症□必要时多科诊治□已经开始康复化疗□须要手术者转回神经外科□记录诊治意见长期医嘱:□神经内科疾病护理常规□一级护理□高盐低脂饮食□安静卧床□监测生命体征□基础疾病用药□依据病情下发临时医嘱:□复查异常化验□复查头ct(必要时)□依据病情须要□恰当继续执行医嘱□观测患者病情变化住院第3天□主任医师验血,书写上级医师验血记录□评价神经功能状态□稳步预防并发症□必要时诊治□康复化疗□须要手术者转回神经外科长期医嘱:□神经内科疾病护理常规□一级护理□高盐低脂饮食□安静卧床□监测生命体征□基础疾病用药□依据病情下发临时医嘱:□异常化验复查□依据病情须要下发□恰当继续执行医嘱□观测患者病情变化1病□无□有,原因:情1.变2.异记录护士签名医师签名时间第4-6天□各级医生查房□评估辅助检查结果□评价神经功能状态□继续防治并发症□必要时相关科室会诊□康复治疗长期医嘱:□神经内科疾病护理常规□一~二级护理□低盐低脂饮食□安静卧床□基础疾病用药□依据病情下达临时医嘱:□异常检查复查□复查血常规、肾功能、血糖、电解质□必要时复查ct□依据病情需要下达□无□有,原因:1.2.□无□有,原因:1.2.第7-13天□通知患者及其家属明天出院□向患者交待出院后注意事项,预约复诊日期□如果患者不能出院,在“病程记录”中说明原因和继续治疗的方案长期医嘱:□神经内科疾病护理常规□二~三级护理□低盐低脂饮食□安静卧床□基础疾病用药□依据病情下达临时医嘱:□异常检查复查□必要时行dsa、cta、mra检查□明日出院□正确执行医嘱□观察患者病情变化2第8-14天(出院日)□再次向患者及家属了解病出院后注意事项,出院后化疗及家庭保健□患者办理出院相关手续,出院主要用药工作重点医嘱出院医嘱:□通告出院□依据病情给与出院猛猛及建议□出院猛猛□恰当继续执行医嘱主要□观测患者病情变化护理工作□出院带药服用指导□特殊护理指导□告知复诊时间和地点□交待常见的药物不良反应□嘱其定期门诊复诊病情□无□有,原因:变异1.记录2.护士签名医师签名□并无□存有,原因:1.2.□并无□存有,原因:1.2.主要护理工作病情变异记录护士签名医师签名□观察患者病情变化□严格执行医嘱□肢体、吞咽功能评价□患者宣教□无□有,原因:1.2.□观察患者病情变化□严格执行医嘱□肢体、吞咽功能评价□患者宣教□无□有,原因:1.2.□出院带药服用指导□特殊护理指导□告知复诊时间和地点□交待常见的药物不良反应,嘱其定期门诊复诊□无□有,原因:1.2.3。

各级医疗机构医院脑出血临床路径标准住院流程及表单(2020年版)(一)适用对象。
第一诊断为脑出血(ICD10:I61)(二)诊断依据。
根据中国脑出血诊治指南(2014)1.临床表现:急性起病,出现头痛伴或不伴意识障碍,并伴有局灶症状和体征者。
2.头颅CT证实脑内出血改变。
(三)选择治疗方案的依据。
根据中国脑出血诊治指南(2014)1.一般治疗:卧床休息,维持生命体征和内环境稳定,防治感染。
2.控制血压。
3.控制脑水肿、降低颅内压。
4.控制体温。
5.防治癫痫。
6.必要时外科手术。
7.早期康复治疗。
(四)临床路径标准住院日为14-21天。
(五)进入路径标准。
1.第一诊断必须符合脑出血。
2.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)住院后检查的项目。
1.必需检查的项目:(1)血常规、尿常规;(2)肝肾功能、心肌酶谱、电解质、血糖、血脂、凝血功能;感染性疾病筛查(乙肝、丙肝、梅毒、艾滋病等);(3)头颅CT 、心电图。
2.根据具体情况可选择的检查项目:头颅MRI,CTA、MRA 或DSA,骨髓穿刺(继发于血液系统疾病脑出血者)。
(七)选择用药。
1.神经保护剂:结合患者具体情况选择2.脱水药物:甘露醇、甘油果糖、速尿等。
3.降压药物:结合患者具体情况选择。
4.缓泻药:乳果糖、酚酞片、番泻叶等。
5.并发症治疗:根据患者具体情况选择抗感染、控制癫痫发作及预防深静脉血栓形成药物。
6.继发于出血性疾病的脑出血酌情应用止血药7.根据实际情况选用胰岛素、抑酸剂等对症治疗药物。
(八)监测神经功能和生命体征。
1.生命体征监测。
2.NIHSS卒中量表和GCS量表评分。
(九)出院标准。
1.患者病情稳定。
2.没有需要住院治疗的并发症。
(十)变异及原因分析。
当患者出现以下情况时退出路径1.脑出血病情危重者需转入ICU或NICU或手术治疗,转入相应路径。
2.辅助检查结果异常,需要复查,导致住院时间延长和住院费用增加。
出血性中风(脑出血)中医临床路径路径说明:本路径适用于西医诊断为脑出血的住院患者。
一、出血性中风(脑出血)中医临床路径标准住院流程(一)适用对象中医诊断:第一诊断为中风病(TCD编码:BNG080)。
西医诊断:第一诊断为脑出血(ICD-10:I61.902)。
(二)诊断依据1.疾病诊断(1)中医诊断标准:参照国家中医药管理局脑病急症科研协作组《中风病中医诊断疗效评定标准》(试行,1995年)。
(2)西医诊断标准:参照中华医学会神经病学分会制定的《中国脑血管病防治指南》(饶明俐主编,中国脑血管病防治指南,人民卫生出版社,2007年)。
2.病类诊断(1)中经络:中风病无意识障碍者。
(2)中脏腑:中风病有意识障碍者。
3.证候诊断参照国家中医重点专科出血性中风(脑出血)协作组制定的“出血性中风(脑出血)中医诊疗方案”。
出血性中风(脑出血)临床常见证候:痰热内闭证元气败脱证肝阳暴亢,风火上扰证痰热腑实,风痰上扰证气虚血瘀证阴虚风动证(三)治疗方案的选择参照国家中医重点专科出血性中风(脑出血)协作组制定的“出血性中风(脑出血)中医诊疗方案”、中华中医药学会《中医内科常见病临床诊疗指南》(ZYYXH/T121-2008)。
1. 诊断明确,第一诊断为出血性中风(脑出血)。
2. 患者适合并接受中医治疗。
(四)标准住院日为≤28天(五)进入路径标准1.第一诊断必须符合出血性中风(脑出血)的患者。
2.适合内科保守治疗,无手术指征者,即壳核出血≤30ml,丘脑出血≤15ml,小脑出血≤10ml或直径≤3ml,无合并重症全脑室出血(脑室铸形)。
3.继发于脑梗死的出血,颅内-颅外血管交通性动静脉畸形、肿瘤性出血,血液病、淀粉样脑血管病、感染性动脉性、动脉炎引起大动脉炎、药的引起、系统性红斑狼疮、脑血管畸形或动脉瘤引起的脑出血患者,不进入本路径。
4.患者同时具有其他疾病,但在住院期间既不需要特殊处理,也不影响第一诊断的临床路径流程实施时,可以进入本路径。
NICU脑出血临床路径一、脑出血临床路径标准住院流程:(一)适用对象。
第一诊断为脑出血(ICD10: 161.)(二)诊断依据根据《临床诊疗指南-神经病学分册》(中华医学会编著,人民卫生出版社)1.临床表现:急性起病,出现头疼、伴或不伴意识障碍,并伴局灶性症状和体征者;2.头颅CT可见岀血改变;(三)选择治疗方案的依据。
根据《临床诊疗指南-神经病学分册》(中华医学会编著,人民卫生岀版社)1 •一般治疗:卧床休息,维持生命体征稳定,防止感染;2.吸氧、心电监护:吸痰;维持呼吸逍通畅:3.控制血压;镇静;止血;防治血肿扩大;4.控制脑水肿,脱水降颅压治疗:防治高血糖:维持酸碱、水、电解质平衡;5•控制体温:防治应激性溃疡;防治卒中相关性肺炎:营养支持治疗:6.癫痫发作的预防和处理:7.脑出血的微创治疗:&早期康复:9.辩证施治中药治疗。
(四)临床路径标准住院日为14-21天。
(五)进入路径标准。
1.第一诊断必须符合ICD10: 161.脑岀血疾病编码:2.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)住院后所必须检查的项目。
2.生化全项、凝血四项、术前八项、CRP、血淸前白蛋白、载脂蛋白Al、B;3.胸部CT、心电图、必要时颈动脉血管超声。
4.头颅CT,根据具体情况可再选择的检査项目头颅MRI、CTA、(七)选择用药1•脱水药物,脑保护治疗;2.降压、止痛、镇静治疗;3.抗菌药物:4.缓泻药;5.抑酸药物:6.补液、纠正水电解质紊乱;7.可酌情选用止血药。
(A)监测神经功能和生命体征。
1.生命体征监测。
2.NIH卒中量表和GCS量表评分、APACHE-IL(九)出院标准。
1.患者病情稳泄,出血吸收,症状减轻。
2.没有需要住院治疗的并发症。
(十)有无变异及原因分析。
1•化验检査异常,需要复查,从而延长治疗时间和增加住院费用;2.住院期间病情加重,岀现并发症,需要进一步诊治,导致住院时间延长和住院费用增加。
脑出血临床路径一、脑出血临床路径标准住院流程(一)适用对象第一诊断为脑出血(ICD10:I61. 902)皮质下I61.0脑叶I61.1脑半球未特指部位I61.2小脑I61.4(二)诊断依据根据《神经病学》第二版(卫生部“十一五”规划教材,全国高等学校教材,人民卫生出版社)50岁以上中老年患者,有长期高血压病史,活动中或情绪激动时起病,发病突然,血压明显升高,出现头痛、恶心、呕吐等颅内压升高的表现,有偏瘫、失语等局灶性神经功能缺损症状和脑膜刺激征,可伴有意识障碍,应高度怀疑脑出血。
头颅CT检查有助于明确诊断。
(三)治疗方案1.一般治疗:卧床休息2-4周,维持生命体征稳定,维持水、电解质平衡,保持大小便通畅,预防和及时治疗褥疮、泌尿道和呼吸道感染等;2.控制血压;3.控制脑水肿、降低颅内压;4.控制体温;5.癫痫发作的预防和处理:如出现癫痫发作,应给予苯妥英钠或卡马西平等一线抗癫痫药处理;6.手术治疗:适应症:大脑半球血肿30ml以上、小脑半球血肿10ml以上者,在患者家属的要求和同意下,可作神经外科手术治疗;原发性脑室出血可考虑脑室引流治疗。
禁忌证:症状较轻、病情稳定者;7.早期康复治疗。
(四)临床路径标准住院日为14-21天。
(五)进入路径标准。
1.第一诊断必须符合ICD10:I61. 902脑出血疾病编码;2.当患者同时具有其他疾病诊断时,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)住院后所必须检查的项目1.血、尿、大便常规2.血肝肾功能、血糖、血脂、电解质、凝血功能3.胸片、心电图4.头颅CT(七)选择用药1.脱水药物2.选择口服缓泻药3.抗菌药物4.抑酸药物5.胰岛素(八)辨证论治中医诊断要点主症:神志恍惚、迷蒙,甚至昏迷或昏聩,半身不遂,口舌歪斜,舌强言謇或不语,偏身麻木。
发病特点:大多数急性起病。
好发年龄:好发于50岁以上。
具有两个以上主症,结合年龄、诱因、先兆症状等方面的特点即可确定诊断。
各级医疗机构医院脑出血临床路径
(2019年版)
一、脑出血临床路径标准住院流程
(一)适用对象。
第一诊断为脑出血( ICD-l0:161)。
(二)诊断依据。
根据《临床诊疗指南-神经病学分册》(中华医学会编著,人民卫生出版社)。
1.临床表现:急性起病,出现头痛,伴或不伴意识障碍,并伴有局灶症状和体征者。
2.头颅CT证实颅内出血改变。
(三)选择治疗方案的依据。
根据《临床诊疗指南-神经病学分册》(中华医学会编著,人民卫生出版社)。
1.一般治疗:卧床休息,维持生命体征和内环境稳定,防治感染。
2.控制血压。
3控制脑水肿、降低颅内压。
4.控制体温。
5.防治癫痫。
6.必要时外科手术。
7.早期康复治疗。
(四)临床路径标准住院日为14-21天。
(五)进入路径标准。
1.第一诊断必须符合ICD-10: 161脑出血疾病编码。
2.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)住院后检查的项目。
1.必需的检查项目:
( 1 )血常规、尿常规;
( 2 )肝功能、肾功能、电解质、血糖、凝血功能;
( 3 )头颅CT、胸片、心电图。
2.根据患者具体情况,可选择的检查项目: 心肌酶谱、血脂,骨髓穿刺(继发于血液系统疾病脑出血者)。
(七)选择用药。
1.脱水药物:甘露醇、呋塞米等。
2.降压药物:可选用卡托普利、依那普利、尼群地平、硝苯地平等。
3.抗菌药物:按照《抗菌药物临床应用指导原则》(卫医发〔2004〕285号)执行,无感染者不需要使用抗菌药物。
明确感染患者,可根据药敏试验结果调整抗菌药物。
4.缓泻药。
5.纠正水、电解质紊乱药物。
6.继发于出血性疾病的脑出血酌情应用止血药,根据实际情况选用胰岛素、抑酸剂等对症治疗药物。
(八)监测神经功能和生命体征。
1.生命体征监测。
2.NIH卒中量表和GCS量表评分。
(九)出院标准。
1.患者病情稳定。
2.没有需要住院治疗的并发症。
(十)变异及原因分析。
1.脑出血病情危重者如呼吸、循环功能不全,多脏器功能不全等需转入lCU,转入相应路径。
2.辅助检查结果异常,需要复查,导致住院时间延长和住院费用增加。
3.住院期间病情加重,出现并发症,需要进一步诊治,导致住院时间延长和住院费用增加。
4.既往合并有其他系统疾病,脑出血可能导致既往疾病加重而需要治疗,导致住院时间延长和住院费用增加。
(十一)参考费用标准:4000-5000元左右。
二 . 脑出血临床路径表单
适用对象:第一诊断为脑出血(ICD-10:I61)
患者姓名:性别:年龄:住院号:。