妇产科笔记 总结:女性生殖系统解剖
- 格式:docx
- 大小:247.15 KB
- 文档页数:4


妇产科学女性生殖系统解剖女性生殖系统是人体内一个复杂而又神奇的系统,它包括了多个器官以及相互联系的组织结构。
妇产科学是研究和治疗女性生殖系统疾病的专业学科,对于理解女性生殖系统的结构和功能至关重要。
本文将从解剖学的角度介绍女性生殖系统的结构及其功能,让读者更加全面地了解这一神秘而又重要的系统。
**1. 外阴部**外阴部是女性生殖系统的外部组成部分,包括大阴唇、小阴唇、阴蒂等。
大阴唇外观呈现为两片覆盖皮肤的组织,其内层为黏膜。
小阴唇位于大阴唇内侧,呈两片红色的结构,两者之间有一小裂口,称为阴道裂。
阴蒂位于小阴唇交界处,是女性的性敏感带之一。
**2. 阴道**阴道是女性生殖系统中的一条管状结构,连接外阴与子宫。
其主要功能是作为生殖道和月经排泄道,同时也是性交的通道之一。
阴道壁由黏膜、肌肉和结缔组织构成,具有较强的伸展性和弹性。
**3. 子宫**子宫是女性生殖系统中的重要器官,位于盆腔底部,呈倒置的梨形。
子宫主要分为上部的体部和下部的宫颈部,两者之间称为宫体颈部交界。
子宫内膜是子宫壁内覆盖的黏膜层,具有周期性变化,定期脱落形成月经。
**4. 输卵管**输卵管是连接卵巢与子宫的管状结构,呈弯曲的螺旋状。
输卵管内腔覆盖有纤毛和腺体,主要功能是输送卵子和精子,完成受精过程。
输卵管的健康与否对于女性生育有着重要的影响。
**5. 卵巢**卵巢是女性生殖系统中产生卵子和激素的重要器官,位于盆腔两侧。
卵巢表面呈多结构的外观,内部有着成熟卵泡和黄体等结构。
卵巢的功能随着年龄的增长而逐渐减退,是女性生殖系统保持健康的重要组成部分。
通过本文的介绍,读者可以更加深入地了解女性生殖系统的结构及其功能。
妇产科学致力于保护和维护女性生殖系统的健康,对于妇女的身体健康和生育功能有着重要的意义。
希望每位女性都能够关注和重视自己的生殖健康,及时进行体检和治疗,保持身体的健康和活力。
谢谢!。

第二章女性生殖系统解剖第一节外生殖器阴阜大阴唇外阴小阴唇阴蒂阴道前庭前庭球前庭大腺:阴道前庭后方小阴唇与处女膜之间的沟内尿道外口阴道口及处女膜第二节内生殖器一、阴道1、位置和形态后穹窿最深,与盆腔最低的直肠子宫陷凹紧密相邻,临床可经此穿刺或引流。
2、组织结构阴道壁无腺体,受性激素影响有周庆幸变化。
二、子宫1、形态重50g,(7~8)X(4~5)X(2~3),容量5mL宫体:宫颈女童1:2 成年妇女2:1 老年期1:1宫腔子宫峡(宫体与宫颈交界处):未孕时1cm,妊娠末期7~10cm宫颈以阴道为界,上2/3,下1/3,未产妇,宫颈外口圆形;经产妇,鱼口形2、组织结构(1)宫体:由内向外:子宫内膜层、肌层、浆膜层1)子宫内膜层:致密层、海绵层和基底层,致密层+海绵层=功能层2)子宫肌层:内环、外纵、中交叉,收缩时可有效控制子宫出血3)子宫浆膜层(2)宫颈宫颈管黏膜分泌粘液栓,受性激素影响。
宫颈外口柱状上皮与鳞状上皮交接处是宫颈癌的好发部位3、位置宫底——骨盆入口平面以下宫颈外口——坐骨棘水平稍上方4、子宫韧带1)圆韧带:维持子宫前倾位置2)阔韧带3)主韧带:固定宫颈位置,防止子宫下垂的主要结构4)宫骶韧带三、输卵管形态(由内向外):1)间质部:管腔最窄2)峡部3)壶腹部4)伞部:具“拾卵”作用组织结构:1)浆膜层2)平滑肌层:协助拾卵、运送受精卵、一定程度组织经血逆流和宫腔内感染向腹腔内扩散的作用3)黏膜层输卵管肌肉的收缩和黏膜上皮细胞的形态、分泌及纤毛摆动,均受性激素影响有周期变化。
四、卵巢卵巢表面无腹膜第三节血管、淋巴及神经一、动脉女性内外生殖器血供:卵巢动脉、子宫动脉、阴道动脉及阴道内动脉1、卵巢动脉2、子宫动脉3、阴道动脉阴道上段:子宫动脉宫颈-阴道支阴道中段:阴道动脉阴道下段:阴部内动脉和痔中动脉4、阴部内动脉二、静脉盆腔静脉易蔓延,左侧盆腔静脉曲张较多见三、淋巴1、外生殖器淋巴腹股沟浅淋巴结腹股沟神淋巴结2、盆腔淋巴髂淋巴组骶前淋巴组腰淋巴组阴道上段淋巴:大部汇入髂内及闭孔淋巴结、小部汇入髂外淋巴结阴道下段淋巴:主要汇入腹股沟淋巴结四、神经第四节骨盆一、骨盆组成1、骨盆的骨骼骶骨+尾骨+髋骨+骶岬是骨盆内测量对角径的重要据点2、关节3、骨盆韧带骶棘韧带即坐骨切迹宽度,判断中骨盆是否狭窄的重要指标。


⼀、⾻盆1、⾻骼构成:骶⾻、尾部、左右两块髂⾻2、关节:耻⾻联合、骶髂关节、骶⾻关节3、韧带:骶尾⾻与坐⾻结节之间的骶结节韧带和骶尾⾻与坐⾻棘之间的骶棘韧带。
4、平⾯:⼊⼝平⾯:前后径11cm出⼝平⾯⾻盆平⾯⾻盆最⼩平⾯(中⾻盆平⾯)――与分娩关系最密切横径10cm(坐⾻棘间距离)前耻⾻联合下缘,两侧坐⾻棘,后骶⾻下端。
5、后⽮状径:坐⾻结节连线中点⾄骶尾关节间的距离。
6、骶耻外径的距离:耻⾻联合上缘中点⾄第5腰椎棘突7、直结合径:耻⾻联合上缘中点⾄骶岬上缘中点间的距离⼆、内外⽣殖器(⼀)⼦宫及韧带1、⼦宫(1)组织结构⼦宫内膜:功能层――有周期变化基底层――⽆周期变化⼦宫肌层:外层多纵⾏,内层环⾏,中层多各⽅交织⼦宫浆膜层(2)⼦宫颈主要构成:结缔组织⼦宫颈管――粘膜上⽪细胞呈⾼柱状,有脉体宫颈阴道部――鳞状上⽪覆盖宫颈癌的好发部位:宫颈外⼝柱状上⽪与鳞状上⽪交界处⼦宫峡部 上端――解剖学内⼝下端――组织学内⼝(3)阴道:复层鳞状上⽪细胞,⽆腺体,上宽上窄,前短后长。
2、韧带维持⼦宫正常位置:⼦宫4对韧带及盆底肌⾁,筋膜⽀托(1)圆韧带:起于⼦宫双⾓的前⾯,输卵管近端的下⽅→向前下⽅达两侧⾻盆壁。
穿过腹股沟终于⼤阴唇前端――维持⼦宫前位的主要韧带(2)阔韧带:由⼦宫两侧开始,达⾻盆壁――⼦宫动静脉和输尿管从此基底穿过(3)主韧带:横⾏于宫颈两侧和⾻盆侧壁――为固定宫颈位置的重要组织(4)宫骶韧带:从宫颈后⾯的上侧⽅,向两侧绕过直肠到达第2、3骶椎前⾯的筋膜。
――间接维持⼦宫前位的韧带(5)⾻盆漏⽃韧带(卵巢悬韧带):卵巢功静脉穿过(6)卵巢韧带(卵巢固有韧带):卵巢内侧与⼦宫⾓间的韧带⼦宫全切并双附件切除时,易损伤输尿管的是(主韧带、骶⾻韧带、漏⽃韧带、后腹膜)(⼆)输卵管全长8-14cm由内向外:间质部、峡部、壶腹部、伞部组织构成(外→内):浆膜层,平滑肌层,粘膜层(三)卵巢⼤⼩:4*3*1cm 重5-6g表⾯⽆腹膜,由单层⽴⽅上⽪覆盖。

(1)女性生殖系统解剖六、骨盆底(pelvic floor)作用封闭骨盆出口;盆腔脏器赖以承载并保持正常位置。
若骨盆底结构和功能发生异常,可影响盆腔脏器位置与功能,甚至引起分娩障碍;而分娩处理不当,亦可损伤骨盆底。
范围前方耻骨联合下缘后方尾骨尖两侧为耻骨降支、坐骨升支及坐骨结节会阴(perineum,广义)封闭骨盆出口的所有软组织。
会阴体(perineal body)狭义会阴:阴道口与肛门间的软组织。
厚3~4cm,由外向内逐渐变窄呈梭状,表面为皮肤及皮下脂肪,内层为中心腱。
两侧坐骨结节前缘的连线将骨盆底分为前、后两部:前部尿生殖三角,又称尿生殖区,有尿道和阴道通过后部肛门三角,又称肛区,有肛管通过。
组成由多层肌肉和筋膜所组成, 3层组织:(一)外层浅层筋膜与肌肉。
在外生殖器、会阴皮肤及皮下组织的下面有一层会阴浅筋膜,其深面由3对肌肉及一括约肌组成浅肌肉层。
1.球海绵体肌(阴道缩肌):位于阴道两侧,覆盖前庭球及前庭大腺,向后与肛门外括约肌互相交叉而混合2.坐骨海绵体肌从坐骨结节内侧沿坐骨升支内侧与耻骨降支向上最终集合于阴蒂海绵体(阴蒂脚处)。
3.会阴浅横肌自两侧坐骨结节内侧面中线会合于中心健。
4.肛门外括约肌为围绕肛门的环形肌束,前端会合于中心健。
(二)中层泌尿生殖隔由上、下两层坚韧筋膜及一层薄肌肉组成覆盖于由耻骨弓与坐骨结节所形成的骨盆出口前部三角形平面上,又称三角韧带。
其上有尿道与阴道穿过。
在两层筋膜间有一对由两侧坐骨结节至中心健的会阴深横肌及位于尿道周围的尿道括约肌。
(三)内层即盆隔(pelvic diaphragm)为骨盆底最里面最坚韧层由肛提肌及其内、外面在一层筋膜所组成,亦为尿道、阴道及直肠贯通。
肛提肌(levator ani muscle)是位于骨盆底的成对扁肌,向下向内合成漏斗形。
每侧提肌由前内向后外由3部分组成①耻尾肌:为肛提肌主要部分,位于最内侧肌纤维从耻骨降支内面沿阴道、直肠向后,终止于尾骨其中有小部分肌纤维止于阴道和直肠周围经产妇的此层组织易受损伤而导致膀优、直肠膨出;②髂尾肌:为居中部分从腱弓(即闭孔内肌表面筋膜的增厚部分)后部开始,向中间及后走行,与耻尾肌会合,再经肛门两侧至尾骨③坐尾肌:为靠外后方的肌束,两侧坐骨棘至尾骨与骶骨。

妇产科学知识点总结第二章女性生殖系统解剖1、女性外生殖器:阴阜、大阴唇、小阴唇、阴蒂、阴道前庭(前庭球、前庭大腺、尿道外口、阴道口、处女膜)2、女性内生殖器:阴道、子宫、输卵管、卵巢。
3、阴道●阴道复层扁平上皮,:没有腺体,受雌、孕激素影响有周期性变化。
●阴道壁富有静脉丛,损伤后易形成血肿。
●阴道后穹窿深12cm,顶端与子宫直肠陷窝相邻(腹腔最低点),可用于诊断穿刺(宫外孕)或引流。
●自洁作用:月经前半期,鳞状上皮,受雌激素影响,增生,在生理正常菌阴道杆菌作用下分解糖原,乳酸增加, PH↓抑制致病菌. 月经后半期,孕激素↑,鳞状上皮脱落,PH↑, 自洁作用下降, 月经后易感染, 平时不要频繁清洗阴道。
4、子宫●子宫峡部(isthmus uteri):为子宫体与子宫颈之间形成的最狭窄的部分,在非孕期长1cm,其下端与子宫颈内口相连,上端为解剖学内口,下端为组织学内口,孕期可长达7—lOcm。
●子宫内膜:基底层:内1/3,贴近子宫肌层,不受激素影响,不发生周期性变化,手术过度损伤后易导致闭经;功能层:外2/3,靠近宫腔,受激素影响周期性变化,可剥脱、出血。
(分为致密层和海绵层)●子宫的4对韧带:①圆韧带:保持前倾。
②宫骶韧带:拉向后方,维持前倾。
③阔韧带:保持子宫呈中间位置。
④主韧带:固定宫颈位置、防止子宫下垂5、输卵管:间质部;峡部(宫外孕好发部位);壶腹部(正常受精部位);伞部(拾卵作用)6、卵巢功能:产生卵子,内分泌功能。
7、子宫动脉:髂内动脉前支,后外方走向前内方,在宫颈内口处2cm,跨越输尿管(桥下有水)至子宫侧缘,手术时应靠内,避免损伤输尿管。
8、骨盆的组成:●髋骨2(髂骨、坐骨、耻骨),骶骨1、尾骨1。
●关节3个:左、右骶髂关节;骶尾关节、耻骨联合●韧带2个:骶棘韧带、骶结节韧带(骶骨一坐骨结节)9、骨盆分界:以骶骨岬,髂耻线,耻骨联合上缘分为大骨盆(假)、小骨盆(真)10、会阴体(perineal body):肛门与阴道之间的契形软组织,厚约3-4cm, 由皮肤、皮下脂肪筋膜、会阴中心腱、提肛肌组成。


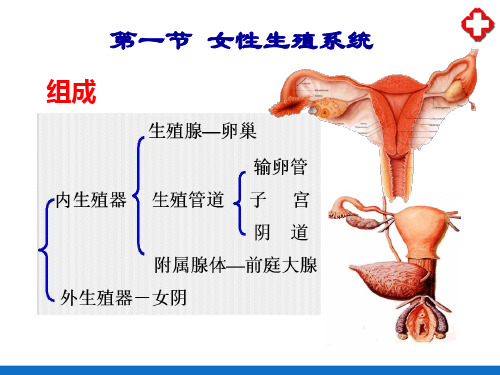
妇产科解剖生理要点一、女性生殖系统解剖女性生殖系统包括内生殖器和外生殖器。
内生殖器包括阴道、子宫、输卵管和卵巢。
外生殖器包括阴阜、大阴唇、小阴唇、阴蒂、阴道前庭。
二、女性生殖系统生理1.卵泡的发育和排卵:每个月经周期,卵巢中的一个卵泡逐渐发育成熟并排卵。
排卵后,卵子被输卵管伞部捡拾,进入输卵管等待受精。
2.月经周期:月经周期为21-35天,平均28天。
月经期一般持续3-5天,主要由于子宫内膜剥脱和出血所致。
3.子宫内膜周期:子宫内膜周期分为月经期(剥脱期)、增殖期(卵泡期)和分泌期(黄体期)。
在增殖期,子宫内膜逐渐增厚,为受精卵着床做准备;在分泌期,子宫内膜进一步增厚,并富含营养物质,有利于受精卵着床和发育。
三、妊娠生理1.受精与着床:精子和卵子在输卵管结合形成受精卵,受精卵逐渐移动到宫腔,并在子宫内膜着床。
2.胚胎与胎儿发育:胚胎和胎儿在子宫内逐渐发育成熟,形成妊娠。
3.胎盘与胎膜:胎盘是胎儿与母体之间进行物质交换的重要器官,胎膜则提供胎儿生长所需的环境。
四、分娩生理1.分娩动因:分娩动因尚未完全明了,可能与内分泌、机械性刺激等多种因素有关。
2.分娩机制:分娩机制包括衔接、下降、俯屈、内旋转、仰伸、复位和外旋转等步骤。
3.分娩过程:分娩过程分为第一产程(宫口扩张期)、第二产程(胎儿娩出期)和第三产程(胎盘娩出期)。
五、盆底解剖与生理盆底由骨盆膈、尿生殖膈和盆膈筋膜等结构组成,对维持盆腔脏器正常位置和功能具有重要作用。
盆底肌肉和神经的损伤可能导致尿失禁、性功能障碍等问题。
六、妇科疾病病理生理学妇科疾病病理生理学涉及多种疾病,如感染性疾病(细菌性阴道炎、子宫颈炎等)、肿瘤(子宫肌瘤、宫颈癌等)、炎症(附件炎、盆腔炎等)等。
这些疾病的发病机制和病理生理过程各不相同,需要针对不同疾病制定相应的治疗方案。
七、妊娠期并发症病理生理学妊娠期并发症包括流产、妊娠期高血压疾病、妊娠期肝内胆汁淤积症等。
这些疾病的发病机制和病理生理过程各有不同,需要针对不同疾病进行相应的治疗。

医学基础知识:女性生殖系统的解剖结构妇产科作为单独的一门学科独立于内、外科之外。
因此对于女性生殖系统这一块的解剖知识点,也是需要各位考生好好去掌握的内容。
女性的生殖系统可分为外生殖器和内生殖器,而在考试中,主要需要学习的为内生殖器,包括了阴道、子宫、输卵管和卵巢四部分。
1.阴道:为性交、月经血排出及胎儿娩出的通道。
前方、后方均以结缔组织与尿道和直肠紧密连接,上端连接子宫颈,下部穿过尿生殖膈,开口于阴道前庭。
阴道环绕子宫颈部分形成阴道穹窿,阴道后穹隆最深,其顶端为直肠子宫凹底部,为腹腔最低点,当盆腔内脏器官出血或积液时,可经后穹隆穿刺或引流,对疾病的诊断与治疗有意义。
2.子宫:位于盆腔中央,膀胱与直肠之间,呈倒置梨形的空腔器官,呈前倾前屈位。
腔内覆以黏膜,称为子宫内膜。
子宫体与子宫颈之间形成的最狭窄部分称为子宫峡部,在非孕期长约1cm。
孕期逐渐拉长变薄,形成子宫下段,临产时长7~10cm,成为产道的一部分。
子宫韧带包括:①圆韧带:直接维持子宫前倾位置;②阔韧带:维持子宫在盆腔正中位置;③主韧带:固定子宫颈,保证子宫不下垂;④宫骶韧带:将子宫向后上方牵引,间接维持子宫前倾位置。
子宫体壁分三层,内为黏膜层(子宫内膜),中为肌层,外为浆膜层。
宫颈管黏膜为单层高柱状上皮,宫颈阴道部为复层鳞状上皮(复层扁平上皮),宫颈外口柱状上皮与鳞状上皮交界处是子宫颈癌的好发部位。
3.输卵管:一对细长而弯曲的管,内侧与子宫角相连,外端游离,而与卵巢接近,全长约8~14cm,是精子和卵子相遇的场所。
其由外侧向内侧可分为4部分:(1)输卵管漏斗:为输卵管外端漏斗状扩大的部分,漏斗的基底部有输卵管腹腔口。
游离缘有许多指状突起,称输卵管伞,覆盖于卵巢表面。
(2)输卵管壶腹:是由输卵管漏斗向内延续的部分,管径较粗,是输卵管最长的一段,卵细胞在此受精。
(3)输卵管峡:是由输卵管壶腹向内侧延续的狭窄部,短而直,约占输卵管全长的1/3。


第一单元女性生殖系统解剖第一节外生殖器外生殖器指生殖器官的外露部分,称为外阴(一)阴阜为耻骨联合前方的皮肤隆起.青春期开始生长呈倒三角形分布的阴毛。
(二)大阴唇为两股内侧一对纵行隆起的皮肤皱襞,内侧面湿润似黏膜.皮下为疏松结缔组织和脂肪组织,含丰富血管、淋巴管和神经,外伤后易形成血肿。
(三)小阴唇为位于两侧大阴唇内侧一对薄皮肤皱襞。
表面湿润,无毛,富含神经末梢。
四)阴蒂由海绵体构成,可勃起。
阴蒂头富含神经末梢,为性反应器官。
(五)阴道前庭为菱形区域,前为阴蒂,后为阴唇系带,两侧为小阴唇。
阴道前庭有:1.前庭球 2。
前庭大腺向内侧开口予阴道前庭后方小阴唇与处女膜之间的沟内。
性兴奋时,分泌黏液起润滑作用.正常情况下不能触及此腺,若腺管口闭塞,形成前庭大腺囊肿或前庭大腺脓肿。
3。
尿道外口 4.阴道口及处女膜阴道口位于尿道外口后方的前庭后部。
其周缘覆有一层较薄黏膜皱襞,称处女膜。
处女膜孔可因性交或剧烈运动而破裂,并受分娩影响,产后仅留处女膜痕。
女性内生殖器位于真骨盆内,包括阴道、子宫、输卵管和卵巢。
(一)阴道是性交器官,月经血排出及胎儿娩出通道.位于真骨盆下部中央,为上宽下窄的管道,前壁长7~9cm,与膀胱和尿道相邻;后壁长10~12cm,与直肠贴近。
上端包绕宫颈阴道部,下端开口于阴道前庭后部。
宫颈与阴道间的圆周状隐窝称阴道穹隆,分前、后、左、右4部分,后穹隆最深,与直肠子宫陷凹紧密相邻,临床上可经此处穿刺或引流。
阴道壁自内向外由黏膜、肌层和纤维组织膜构成。
黏膜层由复层鳞状上皮覆盖,无腺体;有许多横行皱襞,伸展性较大;受性激素影响有周期性变化.肌层由内环和外纵两层平滑肌构成。
纤维组织膜与肌层紧密粘贴。
阴道壁富有静脉丛,损伤后易出血或形成血肿。
二)子宫是孕育胚胎、胎儿和产生月经的器官。
位于盆腔中央,前为膀胱,后为直肠,下端接阴道,两侧有输卵管和卵巢。
宫底位于骨盆入口平面以下,宫颈外口位于坐骨棘水平稍上方。

女性生殖系统解剖女性生殖系统包括内、外生殖器官及其相关组织与邻近器官。
骨盆与分娩有密切关系。
第一节骨盆女性骨盆是躯干和下肢之间的骨性连接,可支持躯干并保护盆腔脏器,也是胎儿娩出时必经的骨性产道,其大小、形状对分娩有直接影响。
通常女性骨盆较男性骨盆宽而浅,有利于胎儿娩出。
( 一)骨盆的组成1.骨盆的骨骼骨盆由骶骨、尾骨及左右两块髋骨组成。
每块髋骨又由髂骨、坐骨及耻骨融合而成;骶骨由5-6块骶椎合成,其前面呈凹形,上缘向前方突出,形成骶岬,骶岬为骨盆内测量对角径的重要据点;尾骨由4-5块尾椎合成。
2.骨盆的关节包括耻骨联合、骶髂关节和骶尾关节。
在骨盆的前方两耻骨之间有纤维软骨连接,称耻骨联合。
骶髂关节位于骶骨和髂骨之间,在骨盆后方。
骶尾关节为骶骨与尾骨的联合处。
有一定的活动度。
3.骨盆的韧带骨盆各部之间的韧带中有两对重要的韧带,一对是骶、尾骨与坐骨结节之间的骶结节韧带,另一对是骶、尾骨与坐骨棘之间的骶棘韧带,骶棘韧带宽度即坐骨切迹宽度,是判断中骨盆是否狭窄的重要指标。
妊娠期受性激素影响,韧带较松弛,各关节的活动性略有增加,有利于分娩时胎儿通过骨产道。
(二)骨盆的分界以耻骨联合上缘、髂耻缘及骶岬上缘的连线为界,将骨盆分为假骨盆和真骨盆两部分。
假骨盆又称大骨盆,位于骨盆分界线之上,为腹腔的一部分,其前为腹壁下部,两侧为髂骨翼,其后为第5腰椎。
假骨盆与产道无直接关系,但假骨盆某些径线的长短关系到真骨盆的大小,测量假骨盆的这些径线可作为了解真骨盆的参考。
真骨盆又称小骨盆,位于骨盆分界线之下,是胎儿娩出的骨产道。
真骨盆有上、下两口,即骨盆人口与骨盆出口。
两口之间为骨盆腔。
骨盆腔的后壁是骶骨与尾骨,两侧为坐骨、坐骨棘、骶棘韧带,前壁为耻骨联合。
坐骨棘位于真骨盆中部,肛诊或阴道诊可触及,在分娩过程中是衡量胎先露部下降程度的重要标志。
耻骨两降支的前部相连构成耻骨弓。
骨盆腔呈前浅后深的形态。
其中轴为骨盆轴,分娩时胎儿循此轴娩出。

女性生殖系统解剖
一、外生殖器
生殖器官的外露部分,位于两股内侧间
阴阜
大阴唇
小阴唇
阴蒂
阴道前庭:前庭球前庭大腺尿道口阴道口处女膜
1 阴阜
位于耻骨联合前面;脂肪垫;阴毛倒三角
2 大阴唇
皮下疏松结缔组织、脂肪组织;丰富的血管、淋巴和神经——骑跨伤时易形成血肿
3 小阴唇
大阴唇内侧;薄皮肤皱褶;褐色无毛;富含神经末梢——伤及疼痛敏感
4 阴蒂
小阴唇顶端下方;海绵体;性兴奋时勃起;与男性阴茎同源
5 阴道前庭:小阴唇之间的菱形区域
前庭球:勃起性的静脉丛
前庭大腺:巴氏腺
位于大阴唇后部
如黄豆大小,左右各一
腺管开口:阴道前庭后方——小阴唇与处女膜之间的沟内
性兴奋时分泌粘液润滑
腺管口闭塞——前庭大腺囊肿、脓肿
尿道口
阴道口
处女膜
二、内生殖器
女性内生殖器位于真骨盆内,包括阴道、子宫、输卵管、卵巢
子宫附件:输卵管+卵巢
1 阴道
位置:位于真骨盆下部中央;上宽下窄;前与膀胱和尿道相邻;后壁与直肠贴近
功能:胎儿娩出通道;月经血排出通道;性交器官
上端包绕子宫颈阴道部;下段开口于阴道前庭后部
阴道穹隆:
宫颈与阴道间的圆周状隐窝;后穹窿最深,与直肠子宫陷凹紧密相连,可进行穿刺或引流2 子宫
大小:厚2-3 宽4-5 长7-8
重量:50g
容积:5ml
位置:盆腔中央;膀胱直肠之间;下端接阴道;两侧有附件;轻度前倾前屈位;宫颈位于坐
骨棘水平上方——靠子宫韧带、盆底肌、筋膜维持
2.1 子宫体:
宫体壁:浆膜层;肌层;内膜层
浆膜层:子宫前-膀胱子宫陷凹;子宫后-直肠子宫陷凹
肌层:外纵内环中交叉
内膜层:功能层(表面1/3)周期变化脱落
基底层(内1/3)不发生周期变化
2.2 宫颈:分为宫颈阴道部和宫颈阴道上部;未产妇外口呈圆形;已产妇外口呈“一”形;颈管黏膜为单层高柱状上皮;宫颈阴道部为复层鳞状上皮;鳞柱交界处为宫颈癌好发部位2.3 子宫峡部:
子宫体与子宫颈之间形成的最狭窄的部分;
非孕期:长1cm;上端为解剖学内口,下端为组织学内口
孕期:妊娠末期7-10cm;称为子宫下段;是软产道的一部分;常为剖宫产切口的位置
2.4 子宫韧带:4对
圆韧带:维持子宫前倾位置
阔韧带:保持子宫位于盆腔中央
主韧带:固定宫颈、保持子宫不脱垂
宫骶韧带:维持子宫处于前倾位置
2.5 输卵管:卵子与精子结合的场所;运送受精卵的通道
一堆细长而弯曲的肌性管道;位于阔韧带上缘
由内而外分为:
- 间质部
- 峡部
- 壶腹部:受精常发生于此
- 伞部:“拾卵”功能
2.6 卵巢
Ø一对扁椭圆形的性腺
Ø由骨盆漏斗韧带和卵巢固有韧带悬于盆壁与子宫之间
Ø神经血管通过骨盆漏斗韧带经卵巢系膜在卵巢门出入卵巢
大小:育龄期4cm×3cm×1cm
重量:约5~6g
颜色:灰白色
生殖功能:产生、排出卵子
分泌功能:分泌甾体激素
结构:
Ø皮质:各级卵泡、黄体、白体
Ø髓质:血管、神经、淋巴管
三、骨盆
骨盆是躯干和下肢之间的骨性连接
作用:Ø支持躯干Ø保护盆腔脏器Ø胎儿娩出时的骨性产道
骨盆
• 髋骨(一对)髂骨坐骨耻骨
• 骶骨:5-6块骶椎
• 尾骨:4-5块尾椎
Ø骶结节韧带:骶、尾骨与坐骨结节之间
Ø骶棘韧带:骶、尾骨与坐骨棘之间
骶棘韧带宽度——判断中骨盆是否狭窄• 正常:5.5-6cm
坐骨棘
• 位于真骨盆中部
• 肛诊或阴道诊可触及
• 衡量胎先露部下降程度的重要标志
坐骨棘间径——衡量中骨盆大小的重要径线• 正常:≧10cm
耻骨弓角度——反映骨盆出口横径的宽度
坐骨结节间径——出口横径的宽度:两坐骨结节内侧缘的距离;正常值为8.5-9.5cm
总结
Ø真骨盆是胎儿娩出的骨产道
Ø中骨盆大小标志
• 坐骨棘间径(≥10cm)
• 骶棘韧带宽度(5.5-6cm)
Ø骨盆出口横径大小标志
• 耻骨弓角度(大于90°)
• 坐骨结节间径(8.5-9.5cm)
Ø坐骨棘:衡量胎先露部下降程度的重要标志
四、邻近器官
Ø尿道
短而直,与阴道邻近;容易引起泌尿系统感染
Ø膀胱
膀胱底部与宫颈及阴道前壁相连;阴道前壁脱垂(膀胱脱垂)
Ø输尿管
一对圆索状肌性管道,起自肾盂
• 腰段:在腹膜后下行
• 盆段:在骶髂关节处跨髂外动脉起点的前方进入骨盆腔
• 在宫颈部外侧约2.0cm于子宫动脉下方穿过
• 在位于宫颈阴道上部的外侧1.5~2.0cm处斜向前内穿越输尿管隧道进入膀胱
Ø直肠
前面与阴道后壁相连;盆底肌肉与筋膜受损伤,常与阴道后壁一并脱出
肛管长2~3cm;借会阴体与阴道下段分开;阴道分娩时应保护会阴,避免损伤肛管
Ø阑尾
常位于右髂窝内;炎症可累及右侧附件及子宫;右侧宫外孕可能误诊为急性阑尾炎;黏液性肿瘤最常见原发部位,卵巢黏液性癌手术时应常规切除阑尾。