
.
糖尿病眼底分期表现
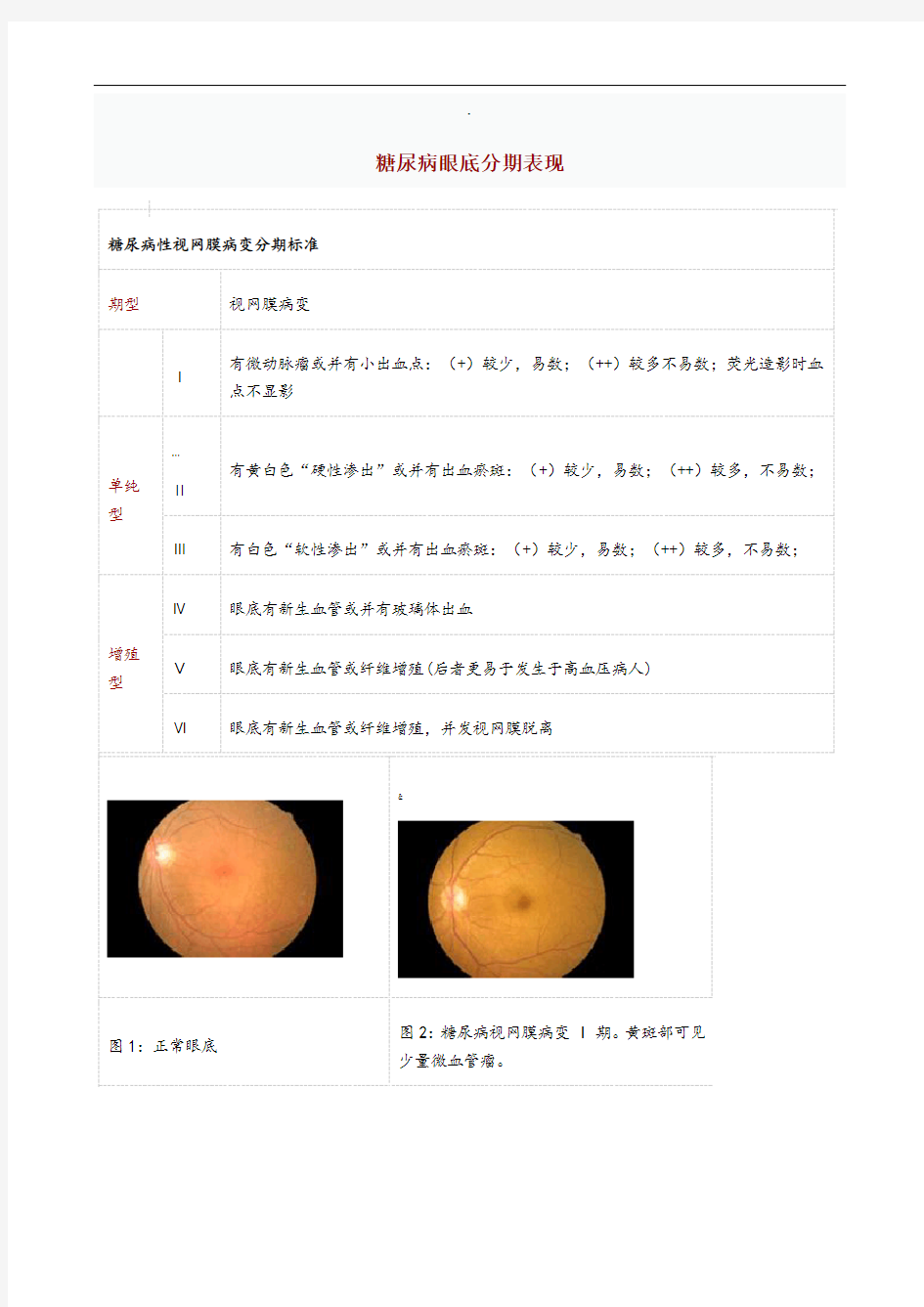
糖尿病性视网膜病变分期标准
期型视网膜病变
Ⅰ
有微动脉瘤或并有小出血点:(+)较少,易数;(++)较多不易数;荧光造影时血
点不显影
单纯
型
…
Ⅱ
有黄白色“硬性渗出”或并有出血瘀斑:(+)较少,易数;(++)较多,不易数;
Ⅲ有白色“软性渗出”或并有出血瘀斑:(+)较少,易数;(++)较多,不易数;
增殖
型
Ⅳ眼底有新生血管或并有玻璃体出血
Ⅴ眼底有新生血管或纤维增殖(后者更易于发生于高血压病人)
Ⅵ眼底有新生血管或纤维增殖,并发视网膜脱离
&
图1:正常眼底
图2:糖尿病视网膜病变 I 期。黄斑部可见
少量微血管瘤。
图3:糖尿病视网膜病变 II 期。视网
膜可见小出血,微血管瘤,硬性渗出。
图4:糖尿病视网膜病变 III 期。视网膜可
见出血点,微血管瘤,硬性渗出和棉绒斑。
是视网膜缺氧的表现。
\
图5:糖尿病视网膜病变 IV 期。视网
膜开始出现新生血管。
图 6 :糖尿病视网膜病变 V 期。新生血管
引起玻璃体出血。
图7:糖尿病视网膜病变VI期。玻璃体
增殖膜引起视网膜牵引性脱离。
图8:糖尿病视网膜病变激光治疗后,病变
处于稳定。
糖尿病视网膜病变 朱苏东 江苏省中西医结合医院眼科 随着我国广大人民群众生活水平的提高,生活方式的改变,人均 寿命的延长,近年来糖尿病患病率呈逐年上升趋势。糖尿病已成为我国中老年人的常见病、多发病,据统计,目前我国糖尿病患者约3500万人。糖尿病可引起白内障、视网膜病变、暂时性屈光不正、眼外肌 麻痹等眼部病变,其中糖尿病视网膜病变最为常见。 目前糖尿病视网膜病变在世界范围内被公认为致盲的重要原因 之一,据国内报道,糖尿病发病5年内眼底视网膜病变不常见,5年后视网膜病变发生率约为25%,10年后增至50%,20年后可高达80%~90%。糖尿病视网膜病变多见于患糖尿病时间较久者,患病时 间越长,眼底变化的可能性越大。自从胰岛素(1922)应用以来,由于延长了糖尿病患者的生命,发生糖尿病视网膜病变的病例也趋于增多。眼底病变一般多见于50岁左右,但在20-30岁患者也可见到。常双侧发病,也可仅见于单侧。其致盲的三大因素是玻璃体出血、视 网膜脱离、虹膜新生血管及新生血管性青光眼。 一.糖尿病视网膜病变发生的相关因素 1. 糖尿病的类型和病程 I型胰岛素依赖型糖尿病患者比II型胰岛素依赖型糖尿病患者更多见。此外,随糖尿病病程加长,糖尿病视网膜病变发病率逐渐升高。 2.血糖的控制
糖尿病视网膜病变的病因尚无明确定论,但是高血糖肯定是糖尿 病视网膜病变的重要原因。已经有多项国际大规模研究证实,良好的血糖控制可以使糖尿病视网膜病变的发生率降低。但并不能预防而只能延迟视网膜病变的发生,而且良好的血糖控制对视网膜病变的影响 在于糖尿病发展过程中的早期。一旦病变发展到达一个“无逆转点”,一系列体内生物化学、血液动力学、内分泌激素等作用被激活,严格 的血糖控制便不再能对糖尿病视网膜病变的发生和进展起任何作用。 3.高血压的作用 高血压对糖尿病视网膜病变发生、发展的作用已基本得到肯定。 高血压病人由于血压长期持续性升高,血管管腔内压力增大可增加血 液成分外渗进入细胞间隙,加重视网膜水肿;慢性高血压伴随慢性视网膜动脉收缩变细又引起血流减少,促使血栓形成,加重视网膜缺血,进而导致视网膜病变加重。有人认为收缩压高可加快视网膜病变的发生,而舒张压高可加重视网膜病变的病情。 4.生长激素水平 生长激素水平增高也是促使糖尿病视网膜病变发生、发展的因素 之一。如妊娠期间视网膜病变迅速恶化,血糖控制不良可能与妊娠时 体内胎盘催乳素水平增高,具有生长激素类似的升高血糖和抗胰岛素 作用的活性有关。 5.其他 此外,肾脏病变、贫血、高血脂、吸烟等也被认为对视网膜病变 有一定影响。
糖尿病性视网膜病变分期标准 I ■ ■ ■ ■ ■ f H ■ H ■■ 视网膜病变 有微动脉瘤或并有小出血点:(+)较少,易数;(点不显影 有白色软性渗出”或并有出血瘀斑:(+)较少,易数;( 眼底有新生血管或纤维增殖(后者更易于发生于高血压病人) 眼底有新生血管或纤维增殖,并发视网膜脱离 图3:糖尿病视网膜病变II期。视网膜图4:糖尿病视网膜病变III期。视网膜可 糖尿病眼底分期表现 图1:正常眼底 图2 :糖尿病视网膜病变I期。黄斑部可见 少量微血管瘤。 期型 ++)较多不易数;荧光造影时血 n 单纯 型 有黄白色硬性渗出”或并有出血瘀斑:(+)较少,易数;(++)较多,不易数; ++)较多,不易数; _____ I IV 眼底有新生血管或并有玻璃体出血 增殖 V
I ■ arUTH ■ W ■ ■ ■ ■ !B-H ■ -H ■ ■ ■ ■ ■ ■ ■ ■ V ■ ■ ■ ■ ― ■ ■■ ■ ■ ■■■■■!■■■■■■■ TH ■ W ■ ■ ■ ■ iB-BTH H-W ■ ■ ■ ■见出血点,微血管瘤,硬性渗出和棉绒斑。 是视网膜缺氧的表现。 I ■ 1 ■■■>■■ ■ !■ ■ ■ ■一■;■ ■:■■■■ 一U ■ ■ H ■ ■ ■ M ■ M ? ■ ■ ■ ■ ■ ■. ■■■■■■■■■ ■■■■?■■■■■ .KB ■ M ■=■:■■ ■ ■ ■ ;■>■ ■ !■ 1 ■■ ■ ? ■ ■ M ■ ■ ■.■ iB-K ■ ■ ■ ■ ■ —>■ ■ U 图5:糖尿病视网膜病变IV期。视网图6 :糖尿病视网膜病变V期。新生血管 膜开始出现新生血管。引起玻璃体出血。 图7 :糖尿病视网膜病变VI期。玻璃体增殖膜 引起视网膜牵引性脱离。 卜:■ KriM ■ K* .■ K* ■ ■ ■ ■ ■ ■ N 图&糖尿病视网膜病变激光治疗后,病变处于稳定。 ■ ■ ■ ■ n-BTM ■ ■ .■ ■ ■ H! ■ W ■ ■■ ■ ■ ■ ■ ■ H- ■■ INI ■ ■■ I 可见小出血,微血管瘤,硬性渗出。
糖尿病视网膜病变相关问题及答案 1、糖尿病的诊断标准是什么 答:(1)空腹血糖≥L。 (2)OGTT试验2小时血糖≥L。 (3)有糖尿病症状,随机血糖≥L。 (4)糖化血红蛋白≥%。 2、糖尿病患者眼科筛查时间和内容是什么 答:首次确诊的2型糖尿病患者,应立即进行眼底检查,未发现眼底病变者每年随访1次。有眼底病变者,应进行眼底照相、FFA、OCT检查。如只有微血管瘤者,每年随访一次。轻、中度NPDR不伴有黄斑水肿者6-12个月复查一次,伴有黄斑水肿症状不明显者4-6个月复查一次;症状明显者3个月复查一次。重度NPDR患者3个月复查一次。 3、糖尿病视网膜病变通过什么手段能使90%以上的糖尿病患者减少失明的风险 答:提高高危人群和糖尿病患者早期筛查率及并发症危害的知晓率,通过早期发现、及时治疗、定期复查,控制血糖、血压、血脂达标,定期复查眼底,行眼底检查、眼底照相、FFA、OCT检查,决定DR的治疗方案,采用药物治疗、视网膜激光光凝术、玻切术等治疗方法,能使90%以上的糖尿病患者减少失明的风险。 4、糖尿病视网膜病变的国际分期标准是什么 答:无明显DR:眼底无异常。 轻度NPDR:仅有微血管瘤,属低危病变。
中度NPDR:不仅有微血管瘤,病变轻于重度DPDR。 重度NPDR:具有下列任何一项(421):(1)4个象限有20个以上的视网膜出血点。(2)2个以上象限有明显的静脉串珠样改变。(3)1个以上象限有明确的视网膜内微血管异常。无PDR体征,属于高危病变。 PDR:新生血管形成,玻璃体积血,视网膜前出血。 5、重度NPDR的诊断标准是什么 答:具有下列任何一项(421):(1)4个象限有20个以上的视网膜出血点。(2)2个以上象限有明显的静脉串珠样改变。(3)1个以上象限有明确的视网膜内微血管异常。 6、何谓视网膜内微血管异常的表现 答:FFA表现为视网膜视网膜内无灌注区周围出现毛细血管迂曲、扩张的节段,或视网膜内早期的新生血管,视网膜动静脉短路等异常血管,分为芽状、发夹样环状、珊瑚树状3类。是视网膜新生血管出现的前期标志,是糖尿病性视网膜病变由非增殖期转向增殖期的重要标志,也是眼底激光治疗的重要参考指标。 7、糖尿病黄斑水肿的国际临床分期标准是什么 答:DME不明确存在:后极无明显视网膜增厚和硬性渗出。 DME明确存在:后极明显视网膜增厚和硬性渗出。 轻度DME:后极有一定程度的视网膜增厚和硬性渗出,但距黄斑中心较远。 中度DME:后极有一定程度的视网膜增厚和硬性渗出,接近黄斑中心,但未累及黄斑中心。
参考医学 糖尿病眼底分期表现 糖尿病性视网膜病变分期标准 期型视网膜病变 单纯 增殖 有微动脉瘤或并有小出血点:( 点不显影 + )较少,易数;( 有黄白色“硬性渗出”或并有出血瘀斑:( 有白色“软性渗出”或并有出血瘀斑:( 眼底有新生血管或并有玻璃体出血 ++)较多不易数;荧光造影时血 +)较少,易数;(++)较多,不易数; +)较少,易数;(++)较多,不易数; 眼底有新生血管或纤维增殖(后者更易于发生于高血压病人 ____ I 眼底有新生血管或纤维增殖,并发视网膜脱离 图1 :正常眼底 图2:糖尿病视网膜病变I期。黄斑部可见 少量微血管瘤。 图3 :糖尿病视网膜病变II期。视网图4:糖尿病视网膜病变II I 期。视网膜可
参考医学 ■ ■' ■ ■ 1■-BTM W-H ■.?■ ■ LB HJ ■ W ■ ■■ ■ ■ ■ ■ ■ H - ■ ■■■=■!■■■■■■■?■■■ ■ WH ■ W ■ W ■ ■?=BrH ■ W ■ _■ ■ ■ B -H ■ -H ■ Z ■ ■ H ■ ■ V ■ ■ ■ ■ ― ■ ■■ ■ ■ ■■■■■!■■■■■ BTKH ■ W ■ ■ ■ ■ I■-BTH H-H ■ .■ ■ ■ 膜可见小出血,微血管瘤,硬性渗出。 见出血点,微血管瘤,硬性 渗出和棉绒斑。 是视网膜缺氧的表现。 I ■■ ■■■ ?■■■!■ IB ■ ■■■■ ■ ■ IB -K M ■ M T ■ ■ ■ ■ M. ■ ■ K K ■ ■■—Mt ■ ■ ■ —AM ■ IB iB-M ■ ■ 1 ■ KAM ■ ■ H -K ■N ■■■■ ■ ■??■■■■?■>*■!■■? ■ ■ M ■ AM ■ *■! 图5:糖尿病视网膜病变IV 期。视网 图6 :糖尿病视网膜病变 V 期。新生血管 膜开始出现新生血管。 引起玻璃体出血。 (注:表格素材和资料部分来自网络,供参考。只是收取少量整理收集费用,请预览后才下 载,期待你的好评与关注) 图7:糖尿病视网膜病变 VI 期。玻璃体 增殖膜引 起视网膜牵引性脱离。 卜:■ KriM ■ K* .■ K* ■ ■ ■ ■ ■ ■ N 图&糖尿病视网膜病变激光治疗后,病变 处于稳定。
龙源期刊网 https://www.doczj.com/doc/86757360.html, 糖尿病视网膜病变的早期筛查分析 作者:张畅 来源:《中国实用医药》2010年第23期 【摘要】目的讨论糖尿病视网膜病变的筛查及早期诊断意义。方法采用数码照相技术采集2张50度后极部、中周部的清晰眼底像及眼底荧光血管造影对341例(682眼)糖尿病患者进行筛查及对视网膜病变进行分期,并根据分期指导治疗。结果根据我国现行的DR分期标准,341例DM患者中病程 【关键词】糖尿病视网膜病变;筛查 作者单位:124000辽宁省盘锦市第二人民医院眼科 随着生活水平的提高,糖尿病(DM)的发病率明显提高,糖尿病视网膜病变(DR)已成为当今眼科主要致盲眼病之一,对社会及医疗支出造成了重大影响。而我国在对DR早期诊断、早期治疗方面做得还远远不够,患者对DM的发展趋势不甚了解,对视网膜并发症的认知不足,出现早期DR时,DM患者不知或不愿接受检查及治疗,最终常因视力严重减退,眼底出血和(或)并发的视网膜脱离而去看眼科医生,但已错过单纯激光治疗的最佳时期,必须联合手术治疗,增加了患者的痛苦和花费,效果远不及前期病变时进行治疗。给个人、家庭、社会加重负担。加大糖尿病眼底 检查的宣传力度,应用适当的筛查方法,对做到早期发现、早期诊治及长期随访具有重要意义,并可保护视功能、减少DR致盲率的发生。我们于2008年12月至2010年2月对341例(682眼)糖尿病患者进行详细的筛查并指导治疗,现报告如下。 1 资料与方法 1.1 一般资料对2008年12月至2010年2月来院的341例(682眼)糖尿病患者进行筛查,男198例,女143例,年龄37~71岁,病程2个月~20年,全部为DM 2型患者。 1.2 方法所有患者均为确诊后的2型DM,筛查项目(1)矫正视力、眼压测量及裂隙灯检查;(2)散瞳查眼底,包括直接检眼镜和间接检眼镜;(3)眼底照相:用TOPCON 50EX眼底血管造影机行眼底摄片,分别为以视盘和黄斑为中心,采集后极部及中周部50度眼底像2张,并行视网膜病变分期;(4)眼底荧光血管造影及B超仅对黄斑水肿或DR III期以上患者进行检查,不作为筛查的指标,仅作为指导激光及手术治疗和疗效评定的指标。筛查者均由一位经验丰富的的眼科医师完成, 同时记录患者筛查时的空腹血糖、血压、血脂及有无其他系统的并发症。 2 结果
糖尿病视网膜病变的分期及治疗 糖尿病患者视网膜病变的发生率为21%~36%。糖尿病病程>10年者发生眼底病变的几率>50%,特别是在血糖失控的情况下更易导致并发症。患者早期可能全无症状,但随着病情的发展,可出现视力减退、视野缩小、屈光改变、对比敏感度降低等。视网膜病变发展到最后,会出现新生血管性增殖膜、牵引性视网膜脱离、新生血管性青光眼,最终失明。 据世界卫生组织公布,糖尿病视网膜病变是全世界导致视力缺损和失明的主要原因。据统计,在30~39岁失明者中,糖尿病视网膜病变者占16%。糖尿病病程>5年,99%的糖尿病患者都有不同程度的视网膜病变。尤其是中青年患者,更是“脆弱型”群体,在并发症中最容易受攻击的就是眼睛。 糖尿病视网膜病变的分期 根据患者眼底视网膜病变程度的不同,临床将糖尿病视网膜病变分为背景性视网膜病变和增殖性视网膜病变2种类型。背景性视网膜病变又分为3期:①Ⅰ期:眼底出现小米粒大小的微血管瘤。这是糖尿病患者特有的眼底改变,有经验的眼科医生可据此诊断患者有糖尿病。②Ⅱ期:眼底出现边缘清楚、形状不规则的白斑。这种白斑的形成与视网膜神经组织病变引起脂肪组织堆积有关。③Ⅲ期:眼底出现棉絮状白斑。这种白斑的形成与神经组织局灶性缺血、坏死有关。 如果背景性视网膜病变进一步加重,可发展为增殖性视网膜病变。增殖性视网膜病变患者的眼底可出现纤维组织增生、玻璃体出血、视网
膜剥离等严重病变。 糖尿病视网膜病变的预防 由于病变损害的不可逆性,预防是最重要的一环,而且早期预防的花费要远远低于晚期治疗的费用,疗效也更佳。 预防糖尿病视网膜病变最重要的措施是严格控制血糖。对于1型糖尿病患者来说,需要植入胰岛素泵来减少血糖的大幅度波动,但是,多数 1 型糖尿病患者还没有条件植入胰岛素泵;而2型糖尿病患者由于无症状未被发现,或自觉症状轻微而治疗不彻底,或只能做间断性治疗,因此,能将血糖控制在目标范围的患者<20%,大多数糖尿病患者都存在视网膜病变的潜在威胁。 1型糖尿病患者发病5年后应每年检查1次,2型糖尿病患者从发病起应每年检查1次。如有眼部异常感觉,则应缩短眼科随诊时间,如每3个月或6个月检查1次。同时要严格控制血糖和血压,调节血脂,尽量延缓糖尿病视网膜病变的出现。 糖尿病视网膜病变的治疗 强化控制血糖血糖控制可延缓糖尿病视网膜病变的进程,对减轻病情是有益的。血糖升高时,血中糖化血红蛋白与氧的亲和力增强且不易释放,血糖控制在正常水平对缓解视网膜缺氧有一定作用,因此控制血糖能防止和逆转早期视网膜病变。若能使血糖控制在正常水平,可有效地防止糖尿病视网膜病变的发生和发展。因而控制血糖是预防和治疗糖尿病视网膜病变的最重要措施。若患者的视网膜病变发展迅速,应及时改用胰岛素治疗。
糖尿病视网膜病变分期 由于我国糖尿病患者越来越多,所以因糖尿病导致视网膜发生病变的患者也越来越多了。糖尿病是影响全身各个脏器和组织血管的糖代谢紊乱疾病,其中糖尿病视网膜病变为糖尿病的严重并发症之一,也是欧美各国四大致盲眼病中占第一位的眼病。糖尿病视网膜病变分期都有哪些呢? 我国眼底病学组于1984年制订了我国的《糖尿病视网膜病变分期标准》,分为单纯型和增生型共六期。早期单纯型视网膜病变可不引起视力下降,但视网膜小片出血可引起局部视野缺失、如果出血累及黄斑部,视力将明显下降。与单纯型视网膜病变相比,增殖性视网膜病变对视力的危害性更大,其可导致严重视力下降甚至完全失明。 糖尿病视网膜病变的发生发展是一个很长的临床过程。根据血糖水平、血糖控制情况、合并全身其他病变及个体差异等,其病情发展快慢各有不同。诊断依据:糖尿病史、.视力下降伴眼底表现、眼底荧光血管造影、暗适应和电生理检查也有助于早期诊断。临床诊断以眼底照相与眼底荧光血管造影为主要手段。根据眼底改变,目前将糖尿病视网膜病变分为六期。 糖尿病视网膜病变分型及分期: Ⅰ期:视网膜有微动脉瘤或并有小出血点(+)极少量,易数(++)较多,不易数; Ⅱ期:视网膜有黄白“硬性渗出”或并有出血斑(+)极少量,易数(++) 较多,不易数; Ⅲ期:视网膜有白色“软性渗出”或并有出血斑(+)极少量,易数(+ +)较多,不易数增殖型。 此3期统称为单纯型糖尿病视网膜病变。眼底表现为视网膜微血管瘤,视网膜出血斑,软性及硬性视网膜渗出物,视网膜动脉病变和静脉病变。 Ⅳ期:视网膜有新生血管和/或玻璃体出血; Ⅴ期:视网膜有新生血管和纤维增殖; Ⅵ期:视网膜有新生血管和纤维增殖并发现网膜脱离。
糖尿病视网膜病变 糖尿病性视网膜病(diabetic retinopathy,DR)是糖尿病性微血管病变中最重要的表现是一种具有特异性改变的眼底病变是糖尿病的严重并发症之一。临床上根据是否出现视网膜新生血管为标志,将没有视网膜新生血管形成的糖尿病性视网膜病变称为非增殖性糖尿病性视网膜病变(nonproliferative diabetic retinopathy,NPDR)(或称单纯型或背景型),而将有视网膜新生血管形成的糖尿病性视网膜病变称为增殖性糖尿病性视网膜病变 (proliferative diabetic retinopathy,PDR)。 1 流行病学 糖尿病性视网膜病变的发生与糖尿病病程和控制程度关系密切而与糖尿病的发病年龄、性别及类型关系不大糖尿病病程越长或控制越差,其糖尿病性视网膜病变的发病率越高。一般来说,约25%的糖尿病患者有糖尿病性视网膜病变,约5%为增殖性病变。其发病率在糖尿病病程<10年组为7%;10~14年组为26%;15年以上组为63%;而30年组高达95%,约25%为增殖性病变2%~7%因视网膜病变而失明 糖尿病视网膜病变是糖尿病的严重并发症之一,它是工作年龄段的成年人致盲的主要原因之一。在青少年中86%的失明是糖尿病视网膜病变所致;在成年中,1/3法定失明的原因是糖尿病视网膜病。糖尿病患者致盲危险性比正常人高25倍根据ADA(2003)的数据,在首诊的2型糖尿病病人中21%有视网膜病变,70%的2型糖尿病最终将出现增殖性视网膜病变致盲率极高。因此对糖尿病视网膜病变进行流行病学调查、早期筛查、预防及干预治疗是提高糖尿病患者生存质量的重要环节。 2 发病现状 北京同仁医院内分泌科与眼科共同参与1995年全国DM流行病学调查,OGTT检查1566人中,DM患者325人,其中DR 32人(占9.84%);BDR 27人(8.3%);PDR 5人(1.54%)5年后即2000年北京地区的糖尿病患者的流行病调查显示,2型糖尿病其视网膜病变的患病率为 18.78%,其中BDR患病率为13.0%,PDR患病率为5.78%。北京同仁医院内分泌科与眼科研究所于2002年11月~2003年4月对门诊就诊的1035例2型糖尿病患者进行彩色眼底照相检查发现,有423例患者有背景型视网膜病变(占40.9%),48例患者有增殖型视网膜病变(占4.6%)。1996~1997年,北京同仁医院眼科眼底病门诊先后2次对DR患者136例的视力情况作了调查,260只眼中,<0.05者(盲)66只眼占25.3%,0.05~0.2者(低视力)65只眼占25%,≥0.3者129只眼占49.6%。由上可见患者就诊时间偏晚,故应重视糖尿病视网膜病变的筛查,以便早防、早治避免失明。 3 病因 糖尿病患者主要是胰岛素激素及细胞代谢异常,引起眼组织神经及血管微循环改变造成眼的营养和视功能的损坏。微血管是指介于微小动脉和微小静脉之间,管腔小于100~150μm 的微小血管及毛细血管网,是组织和血液进行物质交换的场所。由于糖尿病患者血液成分的改变,而引起血管内皮细胞功能异常,使血-视网膜屏障受损。视网膜毛细血管内皮细胞色素上皮细胞间的联合被破坏,造成小血管的渗漏。糖尿病患者微血管病变主要的发生在视网膜及肾脏是致盲、肾功能衰竭及死亡的主要原因。
糖尿病眼底病变的防治措施和健康教育 作者:郝洁单位:天津市第一中心医院内分泌科 摘要:糖尿病是慢性疾病,糖尿病眼底病变是糖尿病重要并发症,患者失明几率比非糖尿病患者明显升高。糖尿病眼底病变的主要表现形式为糖尿病视网膜病变,糖尿病视网膜病变发病的确切机制和途径目前尚不十分清楚。危险因素有血糖控制差、高血压与高血脂、蛋白尿、吸烟等。严格控制血糖、控制血压、控制血脂、定期检查视力及眼底、养成良好的生活习惯和规律,适当锻炼可以有效预防糖尿病眼底病变的发生,糖尿病眼底病变的治疗主要为控制糖尿病治疗及手术治疗,目前仍以激光光凝最有效。针对于糖尿病眼底病变的防治措施的健康教育应该贯穿于整个糖尿病及其并发症的防治。糖尿病眼底病变的健康教育包括社区健康教育,围手术期健康教育和出院指导。 关键词:糖尿病;糖尿病眼底病变;健康教育 糖尿病已成为我国主要的公共卫生问题。糖尿病眼底病变是糖尿病重要的慢性并发症。对糖尿病眼底病变的防治要以预防为主, 做到早期发现, 早期诊治, 早期康复。 1糖尿病眼底病变的临床表现 糖尿病眼底病变的主要表现形式为糖尿病视网膜病变。常见糖尿病视网膜病变为非增殖性视网膜病变,继续发展即为增殖性糖尿病视网膜病变, 以新生血管形成、神经胶质增生及玻璃体出血、视网膜牵拉为特点。另有一特殊型即糖尿病黄斑病变, 其既可发生在增殖性糖尿病视网膜病变, 也可出现在非增殖性糖尿病视网膜病变, 是导致视力下降的主要原因之一。 2. 糖尿病视网膜病变发病机制和途径 糖尿病视网膜病变发病的确切机制和途径目前尚不十分清楚。长期慢性的高糖血症是糖尿病视网膜病变及糖尿病其他并发症的发病基础。目前认为发病机制和山梨醇醛糖还原酶途径、非酶性糖基化作用、视网膜生长因子产生、蛋白激酶c 激活血管舒张性前列腺素产物、视网膜毛细血管血流改变以及毛细血管通透性增加有关[1]。 3. 糖尿病视网膜病变的危险因素 3.1血糖控制差是糖尿病视网膜病变发生和发展最重要的危险因素,糖尿病病程可以预示糖尿病视网膜病变是否存在。预防糖尿病视网膜病变发生最重要之处为严格控制血糖[2]。 3.2高血压与高血脂: Wiscon sin 糖尿病流行病学研究(W ESDR) [3]发现有高血压史, 且血压控制差的年轻糖尿病者, 发生糖尿病视网膜病变危险性高。另外,W ESDR 认为高血脂会引起糖尿病患者视网膜硬性渗出沉积, 硬性渗出是一种独立的增加视力损害的危险因素[4]。
糖尿病视网膜病变的分期及治疗
糖尿病视网膜病变的分期及治疗 糖尿病患者视网膜病变的发生率为21%~36%。糖尿病病程>10年者发生眼底病变的几率>50%,特别是在血糖失控的情况下更易导致并发症。患者早期可能全无症状,但随着病情的发展,可出现视力减退、视野缩小、屈光改变、对比敏感度降低等。视网膜病变发展到最后,会出现新生血管性增殖膜、牵引性视网膜脱离、新生血管性青光眼,最终失明。 据世界卫生组织公布,糖尿病视网膜病变是全世界导致视力缺损和失明的主要原因。据统计,在30~39岁失明者中,糖尿病视网膜病变者占16%。糖尿病病程>5年,99%的糖尿病患者都有不同程度的视网膜病变。尤其是中青年患者,更是“脆弱型”群体,在并发症中最容易受攻击的就是眼睛。 糖尿病视网膜病变的分期 根据患者眼底视网膜病变程度的不同,临床将糖尿病视网膜病变分为背景性视网膜病变和增殖性视网膜病变2种类型。背景性视网膜病变又分为3期:①Ⅰ期:眼底出现小米粒大小的微血管瘤。这是糖尿病患者特有的眼底改变,有经验的眼科医生可据此诊断患者有糖尿病。②Ⅱ期:眼底出现边缘清楚、形状不规则的白斑。这种白斑的形成与视网膜神经组织病变引起脂肪组织堆积有关。③Ⅲ期:眼底出现棉絮状白斑。这种白斑的形成与神经组织局灶性缺血、坏死有关。 如果背景性视网膜病变进一步加重,可发展为增殖性视网膜病变。
增殖性视网膜病变患者的眼底可出现纤维组织增生、玻璃体出血、视网膜剥离等严重病变。 糖尿病视网膜病变的预防 由于病变损害的不可逆性,预防是最重要的一环,而且早期预防的花费要远远低于晚期治疗的费用,疗效也更佳。 预防糖尿病视网膜病变最重要的措施是严格控制血糖。对于1型糖尿病患者来说,需要植入胰岛素泵来减少血糖的大幅度波动,但是,多数 1 型糖尿病患者还没有条件植入胰岛素泵;而2型糖尿病患者由于无症状未被发现,或自觉症状轻微而治疗不彻底,或只能做间断性治疗,因此,能将血糖控制在目标范围的患者<20%,大多数糖尿病患者都存在视网膜病变的潜在威胁。 1型糖尿病患者发病5年后应每年检查1次,2型糖尿病患者从发病起应每年检查1次。如有眼部异常感觉,则应缩短眼科随诊时间,如每3个月或6个月检查1次。同时要严格控制血糖和血压,调节血脂,尽量延缓糖尿病视网膜病变的出现。 糖尿病视网膜病变的治疗 强化控制血糖血糖控制可延缓糖尿病视网膜病变的进程,对减轻病情是有益的。血糖升高时,血中糖化血红蛋白与氧的亲和力增强且不易释放,血糖控制在正常水平对缓解视网膜缺氧有一定作用,因此控制血糖能防止和逆转早期视网膜病变。若能使血糖控制在正常水平,可有效地防止糖尿病视网膜病变的发生和发展。因而控制血糖是预防和治疗糖尿病视网膜病变的最重要措施。若患者的视网膜病变发展迅速,应及时
糖尿病眼病症状 糖尿病患者的视神经和视网膜上的血管会发生病变,使此类患者的视力明显下降。 1、结膜睑裂部球结膜上有深红色小点状微血管瘤,静脉迂曲、囊样扩张,血柱不均匀,毛细血管呈螺旋状。 2、角膜角膜知觉减退。 3、虹膜糖尿病晚期及青少年性糖尿病患者,因组织缺氧,虹膜表面特别是瞳孔缘处有新生血管,虹膜发生红变,影响房水排出,继发新生血管性青光眼。有的可伴有虹膜睫状体炎。 4、晶状体高血糖可使晶状体纤维肿胀变性,晶状体开始时在前、后囊下的皮质区出现无数分散的、灰白或雪花样或点状混浊。进一步发展,晶状体可在数天、数周或数月内全混浊。 5、视网膜糖尿病病程在5年以下者糖尿病性视网膜病变的发生率为28%;6~10年者为36.4%;11~15年者为58%;15年以上者为72.7%。初期可无眼部自觉症状,病情发展可出现视力下降,视网膜有微血管瘤、出血、渗出。小血管破裂,出血进入玻璃体内,量少则眼前有黑影,大量出血进入玻璃体内时视力可严重下降,甚至仅存光感。出血机化后牵拉视网膜可引起继发性视网膜脱离。 6、眼部神经糖尿病可引起缺血性视神经病变,眼外肌麻痹、调节障碍及视神经萎缩。
7、屈光不正血糖升高可引起房水渗透压降低,房水渗入晶状体内,晶状体屈光度发生改变而成近视。当血糖降低时房水渗透压升高,晶状体内水分外渗,形成相对的远视。 什么事都不会难倒我,可偏偏面对这糖尿病我就不知道该怎么办。我不知道该如何治疗糖尿病才能彻底根治,我也不想一辈子都依赖胰岛素,那样会浪费金钱而且还受罪,我想找一种可以根治的药物进行治疗。可是我用了很多方法都是不管用,吃西药,用一些偏方,可是效果都不太好,只能管一时,不能管一世。 为此还真是让我头疼不已,每天我都要忍受针管。每天都要注射。看到身体上大大小小的针眼。我有时就在想,我愿意用我现在所拥有的去换我一个健康的身体,每天让我忍受这样的折磨真是让我生不如死啊。后来我一次晚上看到了 看着他们的各方面都还不错,我就咨询了一下专家,专家给我的一些讲解对我之后的治疗很有帮助,然后我购买了两个疗程,我用一个疗程后,血糖就下降了很多。 一、研究显示,2型糖尿病病人在发病之前通常会经历一个“血糖水平高于正常,但还不足以诊断为糖尿病”的阶段,即“糖尿病前期”。如果此时通过合理的饮食、减轻体重及增加体力活动是有可能预防其发展为2型糖尿病的,或者至少能够延迟发病。
2型糖尿病的分期、预后与治疗 概念:2型糖尿病前期,是指糖耐量异常人群。该期患者的胰岛细胞被工作繁忙、压力过大、精神紧张、高糖饮食等因素干扰、受累,胰岛素分泌功能受限,血糖代谢轻微异常,空腹血糖、餐后2小时血糖高出正常血糖的上限(5.6mmol/L、7.8mmol/L),低于糖尿病的诊断标准(7.0 mmol/L、11.1mmol/L)者,属于糖尿病的预备军;若得不到及时、正确的治疗,约90%以上发展为“糖尿病”,所以我们将之称为糖尿病前期。 病理:处于这一时期的糖尿病,只是胰岛细胞被一些因素干扰、受累,胰岛细胞没有受到实质性的损伤,胰岛素分泌功能只是受到限制或约束,所以空腹血糖和餐后2小时血糖略高出正常范围,临床症状也不明显,无任何并发症。 预后:2型糖尿病前期仅属于胰岛的局部病变范畴,并且这一病
理改变是可逆的,因此这个时期的病人预后良好,95%以上病人是可以治愈的。 治疗:首先,坚持科学、系统的中医治疗,明确该期是完全可以用中药治愈的,树立中医中药战胜疾病的信心,不要被西医所误导。这是战胜糖尿病的第一步。 坚持科学的锻炼。每天锻炼2次,每次1小时,中老年人以散步或打太极拳或慢跑为主,以感到疲劳、身体微微出汗为宜。 合理膳食。关于糖尿病的膳食科普书中讲得很多,也很好,可参考。我们主张1、2、8膳食原则,即:1两瘦肉,以鸡肉、兔肉、鸭肉为主;2两主食;8两新鲜蔬菜,并主张生食;还主张苦味为主,如苦菜、苦瓜、苦荞麦、苦丁茶等等。 最后,心情要好。心情好,肝的疏泄功能就正常,脾胃功能也随之正常,有利于胰岛细胞功能的恢复。 2型糖尿病早期 概念:该期患者的胰岛细胞由于受到诸多因素的长期干扰、受累,胰岛细胞由受累发展为损伤、胰岛素分泌功能由受限而发展为减退,血糖代谢异常,空腹血糖高于7.0 mmol/L、餐后2小时血糖高于11.1mmol/L,属于糖尿病初发者,我们将之称为糖尿病早期。处于这一时期的糖尿病,由于胰岛细胞已经受到实质性损伤,胰岛素分泌功能减退,糖代谢、脂代谢异常,所以血糖、血脂升高,临床“三多