科普 婴儿脑损伤和缺氧缺血性脑病分类
- 格式:doc
- 大小:113.00 KB
- 文档页数:2

新生儿缺氧缺血性脑病缺氧缺血性脑病(HIE)是指各种围生期因素引起的部分或完全缺氧、脑血流减少或暂停而导致胎儿或新生儿脑损伤。
足月儿多见。
缺氧是发病的核心,其中围生期窒息是最主要的病因。
缺氧缺血性脑病(HIE)足月儿多见。
新生儿硬肿症早产儿多见。
(一)病因及发病机制引起新生儿缺氧缺血性脑损害的病因很多,缺氧原因有围生期窒息、反复呼吸暂停、严重的呼吸系统疾病、右向左分流型先天性心脏病等。
缺血因素有心脏停搏或严重的心动过缓、重度心力衰竭或周围循环衰竭等。
足月儿主要累及脑皮质、矢状窦旁区,早产儿则易发生脑室周围白质软化。
(二)临床表现根据意识、肌张力、原始反射改变、有无惊厥、病程及预后等,临床上分为轻(兴奋)、中(抑制、迟钝)、重度(重度抑制、昏迷)。
特点是兴奋和抑制交替出现。
症状常发生在生后24h内。
惊厥最常见的表现。
同时有前囟隆起等脑水肿症状体征。
1.轻度机体主要表现为兴奋、激惹,肢体及下颏可出现颤动,拥抱反射活跃,肌张力正常,呼吸平稳,一般不出现惊厥。
症状于24小时后逐渐减轻。
2.中度机体主要表现为嗜睡、反应迟钝,肌张力降低,肢体自发动作减少,病情较反应迟钝等。
足月儿出现上肢肌张力减退较下肢重,而早产儿则表现为下肢肌张力减退比上肢重。
辅助检查,脑电图检查可见癫痫样波或电压改变,影像诊断常发现异常。
3.重度机体主要表现为意识不清,昏迷状态,肌张力低下,肢体自发动作消失,惊厥频繁发作,反复呼吸暂停,前囟张力明显增高,拥抱、吸吮反射消失,双侧瞳孔不等大、对光反射差,心率减慢等。
辅助检查,脑电图及影像诊断明显异常。
脑干诱发电位也异常。
此期死亡率高,存活者多数留有后遗症。
(三)辅助检查血清肌酸磷酸激酶同工酶(CPK-BB)脑组织受损时升高,正常值<10U/L。
神经元特异性烯醇化酶(NSE)神经元受损时此酶活性升高,正常值<6μg/L。
B超具有无创、价廉,对脑室及其周围出血具有较高的特异性。
CT扫描(首选)内出血类型,对预后的判断有一定的参考价值,最适检查时间为生后2~5天。

亚低温治疗新生儿缺氧缺血脑损伤有疗效新生儿缺氧缺血性脑病(hypoxic-ischemic encephalopathy, HIE)是指新生儿在围产期(指怀孕28周到产后一周)窒息而导致脑的缺氧缺血性损害。
是因在围生期出现窒息从而导致新生儿的脑部出现缺氧缺血性的损伤,包含神经病变和病理生理病变,部分的患儿还会出现不同程度的神经系统后遗症。
截止到目前为止,新生儿缺氧缺血性脑损伤是造成新生儿和小儿致残的主要疾病之一。
因此现阶段要加强对新生儿缺氧缺血脑损伤的重视程度,通过提高预防和加强治疗的方式来避免因脑损伤造成的死亡和损伤。
婴儿期指一岁以内的小儿,因此在一岁以内的小孩,任何导致婴儿缺氧的因素都可能会引起婴儿缺血缺氧性脑病,这里面主要说,新生儿缺氧缺血性脑病,新生儿缺血缺氧性脑病它的核心是缺氧,缺氧新生儿它分为生前生时和生后,生前缺氧的主要因素是包括,孕母胎盘和胎儿,孕母合并有严重的心肺疾病,孕母有妊高症孕母有糖尿病,孕母严重的营养不良,胎盘的因素,胎盘功能不成熟胎盘过小,脐带受压脐带打劫脐带过长,脐带过细导致胎儿缺氧,胎儿本身的原因,有严重的心脏病,胎儿有严重遗传代谢病,也导致生前新生儿缺氧,生后和生时的新生儿缺氧,也会导致新生儿缺血缺氧性脑病,生时新生儿缺氧可能是生前新生儿,胎儿缺氧的一种延续,也可能是在分娩时因为复苏,不及时或者复苏的措施不得当,或者复苏效果不良引起,新生儿呼吸循环抑制,导致缺氧引起脑损伤,生后新生儿的缺氧,缺血缺氧性脑病的发生几率比较小,主要可能的因素发生误吸或者喉梗阻,或者呼吸道的异常,导致新生儿生后缺氧缺血引起脑病。
新生儿缺氧缺血脑损伤的发病机制分为三个方面:第一脑血流分布不平衡。
缺氧缺血时,全身血流重新分配,血液优先供应一些重要器官,如心、脑、肾上腺等。
尽管脑血流量增加,但并非脑内各区域的供血都均匀增加,首先保证代谢最旺盛的部位,如基底核、丘脑、脑干和小脑等,而在脑动脉终末供血区域仍然是血流分布最薄弱部位。



新生儿缺氧缺血性脑病诊疗指南【HIE的定义】新生儿缺氧缺血性脑病(HIE)是指围产期窒息导致脑的缺氧缺血性损害,临床出现一系列中枢神经系统异常的表现。
【HIE的诊断标准】本诊断标准仅适用于足月新生儿HIE的诊断1.临床表现:是诊断HIE的主要依据,同时具备以下4条者可确诊,第4条暂时不能确定者可作为拟诊病例。
(1)有明确的可导致胎儿宫内窘迫的异常产科病史,以及严重的胎儿宫内窘迫表现(胎心<100次/min,持续5 min以上;和/或羊水Ⅲ度污染),或者在分娩过程中有明显窒息史;(2)出生时有重度窒息,指Apgar评分1 min≤3分,并延续至5 min时仍≤5分,和/或出生时脐动脉血气pH ≤7.00;(3)出生后不久出现神经系统症状,并持续至24 h以上,如意识改变(过度兴奋、嗜睡、昏迷),肌张力改变(增高或减弱),原始反射异常(吸吮、拥抱反射减弱或消失),病重时可有惊厥,脑干征(呼吸节律改变、瞳孔改变、对光反应迟钝或消失)和前囟张力增高;(4)排除电解质紊乱、颅内出血和产伤等原因引起的抽搐,以及宫内感染、遗传代谢性疾病和其他先天性疾病所引起的脑损伤。
【HIE的临床分度】HIE的神经症状在出生后是变化的,症状可逐渐加重,一般于72 h达高峰,随后逐渐好转,严重者病情可恶化。
临床应对出生3 d内的新生儿神经症状进行仔细的动态观察,并给予分度。
临床分度表参见《实用新生儿第四版》及2005年HIE诊断指南。
【辅助检查】可协助临床了解HIE时脑功能和结构的变化及明确HIE 的神经病理类型,有助于对病情的判断,作为估计预后的参考。
由于生后病变继续进展,不同病程阶段影像检查所见不同,通常生后3天内脑水肿为主,也可检查有无颅内出血。
如要检查脑实质缺氧缺血性损害及脑室内出血,则以生后4~ 10天检查为宜。
3~4周后检查仍有病变存在,与预后关系较密切1、脑电图:脑电图可反映疾病时脑功能障碍改变,在HIE 的早期谚所及预后判断中起一定作用。





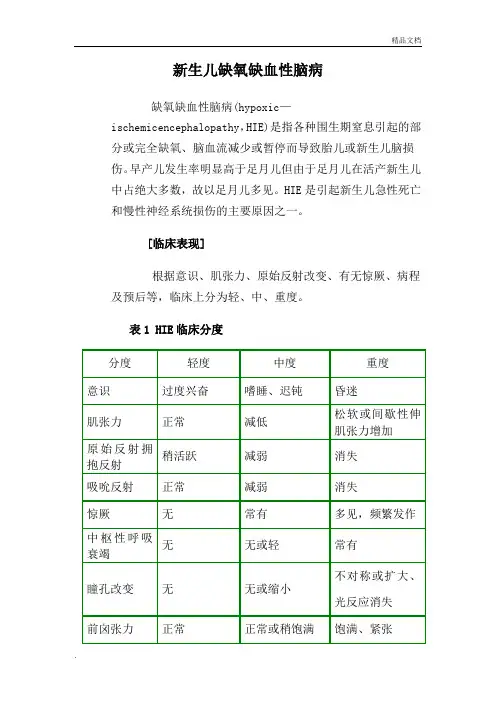
新生儿缺氧缺血性脑病缺氧缺血性脑病(hypoxic—ischemicencephalopathy,HIE)是指各种围生期窒息引起的部分或完全缺氧、脑血流减少或暂停而导致胎儿或新生儿脑损伤。
早产儿发生率明显高于足月儿但由于足月儿在活产新生儿中占绝大多数,故以足月儿多见。
HIE是引起新生儿急性死亡和慢性神经系统损伤的主要原因之一。
[临床表现]根据意识、肌张力、原始反射改变、有无惊厥、病程及预后等,临床上分为轻、中、重度。
表1 HIE临床分度急性损伤、病变在两侧大脑半球者,症状常发生在生后24h 内,其中50%~70%可发生惊厥,特别是足月儿。
惊厥最常见的表现形式为轻微发作型或多灶性阵挛型,同时有前囟隆起等脑水肿症状体征。
病变在脑干、丘脑者,可出现中枢性呼吸衰竭、瞳孔缩小或扩大、顽固性惊厥等脑干症状,常在24—72h病情恶化或死亡。
部分患儿在宫内已发生缺血缺氧性脑损伤,出生时Apagar评分可正常,多脏器受损不明显,但生后数周或数月逐渐出现神经系统受损症状。
[诊断要点]1.有围生期缺氧病史,如母亲有高血压、妊高症、胎儿宫内胎动增强、胎心增快或减慢、羊水被污染。
出生后有窒息。
2.有神经系统的症状体征。
3.血清肌酸磷酸激酶同工酶(creatinekinase,CPK—BB) 正常值<10U/L,脑组织受损时升高。
4.神经元特异性烯醇化酶(neuron—specificenolase,NSE) 正常值<6~tg/L,神经元受损时血浆中此酶活性升高。
5.B超具有无创、价廉、可在床边操作和进行动态随访等优点,对脑室及其周围出血具有较高的特异性。
6.CT扫描有助于了解脑水肿范围、颅内出血类型,对预后的判断有一定的参考价值,最适检查时间为生后2~5天。
7.核磁共振(MRl) 分辨率高、无创,具有能清晰显示颅后窝及脑干等B超和CT不易探及部位病变的特点。
8.脑电图可客观地反应脑损害程度,判断预后及有助于惊厥的诊断。
婴儿脑损伤和缺氧缺血性脑病分类
早期婴儿脑损伤是指1岁以前,产前产后由于外环境影响而发生的脑组织伤害。脑组织损害的程度主要不决定于伤
害的原因(如宫内窒息、缺氧、感染、中毒和机械性损伤),而是伤害发生在什么样的发育时期。临床表现为脑性瘫痪、
智力缺陷和癫痫。常见的有以下几种:新生儿颅内出血,缺氧缺血性脑病,积水性无脑畸形,先天性脑穿通畸形,婴儿
硬膜下水瘤,蛛网膜囊肿等。
一、新生儿颅内出血
新生儿疾病和死亡的一个主要原因是颅内出血。早产儿的颅内出血发生率很高,多为脑的生发层出血,继发脑室内
出血和脑实质内出血。一般发生于早产儿生后28天之内。
足月婴儿颅内出血原因是产伤和缺氧缺血性损害。产伤引起颅内出血,按出血部位分,以硬膜下出血最多,以下依
次为蛛网膜下腔出血和脑基底池出血。分娩时,胎头通过产道,额枕部受到突然的压力,作用在小脑幕和大脑镰的后部,
继而引起静脉撕裂,形成硬膜下血肿。
二、缺氧缺血性脑病(Hypoxic-Ischemic Encephalopathy,HIE)
缺氧缺血性脑病是全部脑组织因缺氧缺血引起的脑损害。常见原因有:长时间严重的低血压、心跳骤停后复苏、新
生儿窒息、一氧化碳中毒。早产儿可表现为脑室周围白质软化。早产儿体重越小,发生本病的机会越多,孪生的早产儿
又患新生儿呼吸窘迫综合征者,发生本病的机会也多。
早产儿脑缺氧缺血性损害不仅表现为脑室旁白质软化,还表现脑室内或脑室旁生发层出血。
足月婴儿,围产期有过窒息,可以有特征性的CT表现。窒息后24~48小时内可以发生严重的弥漫性脑水肿。CT表
现弥漫性脑实质密度减低,但是小脑、脑干和基底神经节可保留相对较高密度,而大脑半球密度显著减低。几天以后发
生出血性脑皮质坏死,继而出现钙化,最后表现重度脑萎缩。
三、无脑性脑积水畸形或水脑畸形(Hydranencephaly)
本病是胎儿大脑已经形成以后,发生颈内动脉闭塞,以后脑组织萎缩,变成一种边缘性的膜样结构,脑组织全被脑
脊液代替。但脑干、小脑、大脑颞叶、枕叶和大脑镰不受影响。若头围较小,CT诊断本病比较容易。如头颅明显增大,
则与脑积水不易鉴别。但是脑积水一般表现进行性头围增加,而本病相对是静止的,没有头围增加。脑积水血管造影表
现变细但仍存在的血管,鞘内注射造影剂,侧裂内有造影剂充盈,而水脑畸形则不具备这些表现。
四、先天性脑穿通畸形(孔洞脑,Congenital porencephaly)
这种畸形是指位于大脑半球内脑实质破坏,或因发育异常形成的含有脑脊液的大囊腔。脑实质的破坏一般发生于妊
娠的第三个月或分娩期,原因可能是多样的,如颅内出血、梗塞、脑炎和外伤,大部分原因是胎儿在子宫内发生脑血管
闭塞,继而引起脑梗塞。相当多的病例可以不表现神经系统症状。少数病例可因囊肿的占位效应有临床症状:如头颅外
形增大,颅内压增高,癫痫样发作,发育延迟或其他神经系统症状。CT表现边界清楚的、均匀一致的囊性病变,形状多
为圆形或楔形,楔形尖端指向脑室。此种囊肿一般与脑室和蛛网膜下腔相通,也可以不相通,常合并脑积水和脑萎缩。
五、婴儿硬膜下水瘤(subdural hygroma)
本病多发生在1岁以内,2岁以后则很少见到。硬膜下水瘤多位于额顶部,两侧对称。病因是反复出血,导致静脉
血栓栓塞,脑膜炎。CT表现颅骨内板旁镰刀状或梭形条状密度减低区。若病变较大,可压迫脑室,常继发交通性脑积水。
六、蛛网膜囊肿(arachnoid cyst)
蛛网膜囊肿是含有脑脊液的闭合空腔,位于蛛网膜和软脑膜之间,是一种先天畸形,一般位于基底池和纵裂池,以
侧裂池和颞窝常见。囊肿生长缓慢,以月、年计。早期多无症状,到成年以后才被发现。临床表现癫痫发作,颅骨畸形,
颅压增高等征象。囊肿若位于第三脑室附近或位于四叠体池、或枕大池,可以继发梗阻性脑积水。颞叶蛛网膜囊肿,CT
表现为脑脊液密度,与颅骨贴邻并向大脑半球脑实质内突入。位于囊肿表面的颅骨可向外膨出或变薄,可有占位效应。
偶尔蛛网膜囊肿并发硬膜下水瘤或慢性硬膜下血肿。
七、脑萎缩(cerebra1 atrophy)
婴儿早期脑组织受到血管性和感染性损害可引起脑萎缩。CT表现脑沟较深、较宽,脑体积减小,这种表现如出现于
2岁以后的儿童,则是诊断脑萎缩的可靠征象。
局限性脑萎缩CT和MR表现一侧性或局限性脑室扩大,脑池、脑裂、脑沟变宽变深。或有瘢痕脑回,后者见于大脑
皮质瘢痕收缩。
头颅一侧萎缩是一种特殊类型的限局性萎缩。可能是由于广泛梗塞引起一侧半球萎缩,患侧头颅骨外形较小,颅骨
增厚,板障气化。CT显示单侧脑室扩张,脑池、脑沟扩张,中线结构包括大脑镰向萎缩一侧移位。