(整理)几种常见肿瘤的影像表现1.
- 格式:doc
- 大小:23.50 KB
- 文档页数:19



1、脉络丛乳头状瘤:肿瘤生长缓慢,病程较长,好发于儿童,儿童多见于侧脑室而在成人多位于第四脑室,肿瘤在侧脑室者多位于三角区,肿瘤在CT平扫时脑室明显增大其内有高密度影,增强扫描呈均匀强化,边缘清楚而不规则,可见病理性钙化,有时可见蛛网膜下腔出血。
肿瘤多为单侧,极少为双侧,位于侧脑室内者以三角区居多,位于后颅凹者多伴有幕上脑积水。
肿瘤多局限于脑室内,无明显中线结构移位。
肿瘤多呈实质性,和周围组织间有明显的分界见于脑室系统及脑桥小脑角等处脉络丛乳头状瘤主要表现为脑积水而产生的颅高压症状。
这主要由于肿瘤过多地分泌脑脊液,阻塞脑脊液循环,或是由于肿瘤出血引起蛛网膜下腔粘连所致。
2、间质瘤:原发于胃肠道、大网膜和肠系膜的间质肿瘤,多\肿瘤好发于胃体部,其次是胃底部和胃窦部。
在胃肠道中占2.5%,多见于中、老年人,很少发生在40岁之前,60~70%发生于胃,20~30%发生于小肠,比平滑肌源性或神经源肿瘤多见,平滑肌源性肿瘤不表达CD-117蛋白,是鉴别诊断的重要依据。
胃肠道间质瘤已作为一种独立的疾病提出肿瘤有包膜,故一般边界清晰。
肿瘤起源于胃粘膜下,多呈膨胀性生长,分腔内型、腔外型和混合型(同时突向腔内外),以腔外型多见。
最大径小于5 cm的肿瘤,多为良性,一般呈类圆形,平扫密度多数均匀,增强呈中度均匀强化;最大径大于5 cm的肿瘤,多为恶性,一般呈分叶状,平扫密度多数不均匀,中心可见囊变坏死区,有的可与胃腔相通,增强多呈轻度不均匀强化,少数恶性肿瘤可侵犯邻近脏器及腹腔淋巴结。
间质瘤恶性者可通过血行和种植转移,或直接侵犯到肝脏、腹膜和肺等部位,淋巴结转移少见。
间质瘤应与进展期胃癌和胃淋巴瘤鉴别。
进展期胃癌主要表现为胃壁不均匀增厚,管壁僵硬,管腔狭窄,常有梗阻征象,局部侵犯明显,伴有胃周、肝门区及腹腔淋巴结肿大。
胃淋巴瘤胃壁增厚更显著,范围更广,腔外生长少见,腹腔淋巴结肿大多见。
胃间质瘤与平滑肌源性、神经源性肿瘤在影像上表现极为相似,难以鉴别,确诊只有靠病理学检查。


肺部肿瘤分良性肿瘤和恶性肿瘤(肺癌),肺部的良性肿瘤包括支气管和肺的真性肿瘤、腺瘤、平滑肌瘤、脂肪瘤、纤维瘤等。
支气管、肺良性肿瘤的细胞分化和形态与正常细胞相似,肿块大多有包膜,和周围组织分界清楚,边缘光滑、整齐,呈圆形或椭圆形,多为实体病变。
一、前言这是在新英格兰杂志上提供的一张经典的胸部影像,一位 72 岁男性患者,因进行性呼吸困难和咳嗽就诊,既往于 15 岁开始吸烟,每日 1 到 2 包,胸片显示右侧胸部可疑病变,进一步胸部 CT 显示大疱性肺气肿,同时右肺中叶结节改变,同时患者还携带有烟草,活检证实右肺中叶为非小细胞肺癌,这张胸部 CT 展示的吸烟相关性肺部疾病。
临床医生在工作中应宣传吸烟的危害,鼓励戒烟。
肺癌是最常见的恶性肿瘤之一,近年来我国肺癌的发生率呈明显上升的趋势,部分地区肺癌的发病率和死亡率已占各种恶性肿瘤的首位。
预计到 2025 年我国每年死于肺癌的人数将接近 100 万,肺癌的发病年龄主要在 40 到 80 岁之间, 70 岁为高峰,男性居多。
但是近年来肺癌的发病年龄较前明显提高,有学者提出肺癌的发病年龄较前提高 5 到 10 岁,临床上也偶然能够看到 20 岁到 30 岁之间的肺癌患者。
同时女性的发病率也较前增加,其增长速度要快于男性的发病率。
二、肺癌的病理及临床表现(一)病理类型病理及临床表现和影像学是一致的,不同的病理类型其选择的治疗方案和预后也是不同的。
通常分为非小细胞癌和小细胞肺癌,其中非小细胞肺癌在我国大约占肺癌的 80% ,它还分为鳞癌、腺癌和大细胞未分化癌,其中鳞癌最常见,约占 40% ,多发生在段支气管, 80% 发生于男性,生长较慢,转移较晚。
腺癌占 30% ,以女性较为多见,多发生在外围小支气管,其发展速度快慢悬殊。
大细胞未分化癌多发生在肺的外周,恶性程度较高,以前它的发生率仅次于鳞癌,但随着腺癌的发病率增加,相应其发病率较前降低。
小细胞肺癌常常发生在大支气管、生长较快、转移较早。

常见骨肿瘤的影像诊断【影像学表现】典型表现为起于干骺端,背离关节向外生长,以柄或骨皮松质与母骨相互移行。
X线:可显示肿瘤基底或骨柄,及软骨钙化带,宽基底与母骨相连。
CT:除X线显示的外,CT可观察到软骨帽及软组织情况。
MRI:在T1WI像上可显示中低信号的软骨帽,钙化带呈光滑或波浪分叶状低信号,在T2WI脂肪抑制像上,软骨帽呈高信号,对于软骨帽的观察可用于判断骨软骨瘤活跃程度,MRI还可显示相关合并症。
【鉴别诊断】多不需要鉴别。
【影像检查优选评价】X线为基本诊断手段。
(二)骨巨细胞瘤70%发生于20~40岁,好发于股骨下端,胫骨上端和桡骨下端,根据肿瘤分化不同有良性、生长活跃与恶性之分。
【影像学表现】X线:位于骨端的偏心性膨胀生长的囊状溶骨性破坏区,有光滑完整或中断的骨壳,其内可有或无纤细骨脊,无反应性骨硬化边及骨增生,骨壳局部膨出或肿瘤侵及骨壳外形成软组织肿块,在肿块表面再次形成骨壳者提示肿瘤活跃局部,形成巨大软组织肿块或表现为弥漫浸润性骨破坏者提示恶变。
CT:可显示骨端的囊性膨胀性骨破坏区,无钙化和骨化影,良性骨壳基本完整,外缘光滑,其内可见骨脊,生长活跃的骨巨细胞瘤和恶性骨巨细胞瘤骨壳不完整并常可见骨壳外的软组织肿块。
MRI:肿瘤在T1WI上呈均匀中等或低信号,T2WI呈混杂信号。
DSA:可显示肿瘤血管,提示良恶性,血运丰富,循环加快,出现动静脉中断等现象提示生长活跃。
【鉴别诊断】良性骨巨细胞瘤应与骨囊肿鉴别,恶性骨巨细胞瘤应与溶骨性成骨肉瘤鉴别,骨巨细胞瘤以其发病年龄,骨端的发病部位和膨胀性破坏为特征。
【影像检查优选评价】首选X线。
(三)成骨肉瘤好发于青少年,20岁以下占半数,男性多于女性,肿瘤多发生于骨端、干骺端,病程短,生长迅速,可产生剧烈疼痛。
【影像学表现】X线:1.骨肉瘤对骨的破坏在X线上不具特异性,可出现溶骨性,虫蚀性等多种形态;可破坏软骨。
在儿童表现为先期钙化带中断、不连续;在成人表现为关节间隙增宽,骨性关节面破坏。


一、胶质瘤二、胶质瘤起源于神经胶质细胞,包括、少突胶质瘤、和脉络丛乳头状瘤等;最常见的原发性脑肿瘤,约占颅脑肿瘤的40%-50 %;星形细胞瘤为胶质瘤中最常见的一类肿瘤占 40%,占颅内肿瘤的 17%;成人多见于幕上,儿童多见于;星形细胞瘤多位于大脑半球白质区,传统的柯氏Kernohan 分类法将星形细胞瘤分为 I-Ⅳ级:I 级呈良性;Ⅲ、Ⅳ级呈恶性;Ⅱ级是一种良恶交界性肿瘤;另一种为三类法,即“良性”或低度恶性星形细胞瘤、间变性星形细胞瘤、多形性胶质母细胞瘤;其中 I、Ⅱ级相当于“良性”或低度恶性星形细胞瘤,Ⅲ级相当于间变性星形细胞瘤,Ⅳ级为胶质母细胞瘤;“良性”或低度恶性及间变性星形细胞瘤各占星形细胞瘤的 25%-30%;可发生于任何年龄,但多发于青年人,成人好发于幕上,儿童好发于小脑;胶质母细胞瘤占星形细胞瘤的 40%-50%,好发于中老年人,多位于幕上;局灶性或全身性癫痫发作是本病最重要的临床表现,神经功能障碍和颅内压增高经常在后期;影像学表现1.CT:1幕上 I、Ⅱ级星形细胞瘤:大多数表现为脑内低密度病灶,少数为混合密度灶,部分病人瘤内可见钙化;肿瘤边界不清晰,瘤周少见且较轻;增强后扫描常无明显强化,少数表现为肿瘤或囊壁和囊内间隔的稍微强化,有的有壁结节甚至花环状强化;2幕上Ⅲ、Ⅳ级星形细胞瘤:病灶密度不均匀,以低密度或等密度为主的混合密度最多;肿瘤内的高密度常为出血;低密度为肿瘤的坏死或囊变区;肿瘤多有脑水肿;增强扫描几乎所有的肿瘤均有强化,可呈不规则的环状或者花环状强化,在环壁上还可见强化不一的瘤结节;若沿向对侧生长则呈蝶状强化,占位征象明显;3小脑星形细胞瘤:囊性者平扫为均匀水样低密度,边界清晰,囊壁可有钙化,增强扫描囊壁结节不规则强化;壁结节较大,在1 cm 以上;实性者平扫为以低密度为主的混合密度,多数有坏死囊变区,肿瘤实性部分变化可有明显强化;多有水肿,第四脑室受压移位、闭塞,上位脑室扩大,受压前移,桥脑小脑角池闭塞;2.MRI:1幕上星形细胞瘤:T1WI 略低信号,T2WI 高信号;肿瘤的信号常不均匀,与其坏死、出血、囊变、钙化和肿瘤血管有关;肿瘤内出血多数在 T1WI、T2WI 像上均为高信号;钙化在 T1WI、T2WI 像上均为低信号,但其敏感性不如 CT;Gd—增强扫描:偏良性的肿瘤多无增强;偏恶性的肿瘤多有增强,表现多种多样,可呈均匀一致性增强,亦可呈不均匀或花环状增强;肿瘤四周水肿时,T1WI为低信号,T2WI为高信号;增强扫描因肿瘤强化明显,可区别水肿与肿瘤;2小脑星形细胞瘤:小脑毛细胞星形细胞瘤较多见29床孙其豪,其囊变率高,水肿较轻,边界相对清晰;T1WI 为低信号,T2WI 为高信号,囊变区T1WI 信号更低;注射 Gd—DTPA 后,肿瘤实质部分可明显强化,亦可轻度强化;鉴别诊断星形细胞瘤需与无钙化的少突胶质细胞瘤、单发转移瘤、近期发病的、、淋巴瘤等鉴别;小脑星形细胞瘤尚需与髓母细胞瘤、室管膜瘤及血管母细胞瘤鉴别;三、髓母细胞瘤:四、髓母细胞瘤是一种高度恶性的胚胎性肿瘤,约占颅内肿瘤的2%-6%;主要见于儿童,75%发生在 15 岁以下,是儿童最常见的后颅窝肿瘤;几乎全部发生在小脑,主要在小脑蚓部;此瘤最好发生脑脊液转移,并广泛种植于脑室系统、蛛网膜下隙和椎管;囊变、钙化、出血均少见;临床常见躯体平衡障碍,共济运动差,高颅压征象;对放射线敏感;影像学表现1.CT显示肿瘤位于后颅窝中线区,边界清晰;平扫呈略高或等密度,约半数的肿瘤四周有水肿;增强扫描肿瘤呈均匀增强.肿瘤阻塞第四脑室致使幕上脑室扩大;肿瘤可通过脑脊液循环至幕上脑凸面或脑室系统;2.MRI 示肿瘤常位于小脑蚓部,突入第四脑室T1WI 为低信号,T2WI 为等信号或者高信号;常见有中度或重度;鉴别诊断需与星形细胞瘤、室管膜瘤鉴别;五、:六、脑膜瘤占颅内肿瘤的15%-20%,与硬脑膜相连;多见于成年人;居脑实质外,多为球形,包膜完整,可有钙化或骨化,质地坚硬,少有囊变、坏死和卒中;肿瘤生长缓慢,血供丰富;多紧邻颅骨,易引起颅骨增厚、破坏或变薄,甚至穿破颅骨向外生长;影像学表现1.X线头颅平片常出现颅内压增高、松果体钙斑移位及骨质改变;骨质变化包括增生、破坏或同时存在;2.CT肿瘤呈圆形或分叶状,以宽基靠近颅骨或者硬脑膜;平扫大部分为高密度,密度均匀,边界清晰;大部分肿瘤有轻度瘤周水肿;瘤内钙化占10%-20%,出血、坏死或囊变少见;增强扫描呈均匀一致的显着强化,边界锐利;可有局部颅骨增厚等征象;3.MRIT1WI等信号,T2WI多为等信号或稍低信号,内部信号可不均匀;四周水肿在T1WI 上为低信号, T2WI 上为高信号;钙化在MRI呈低信号,因肿瘤血管丰富,其内尚可见流空血管影;有时在脑膜瘤与水肿之间可见低信号环;注射Gd—DTPA,肿瘤出现明显均匀强化,可显示肿瘤邻近区脑膜尾征;鉴别诊断位于大脑凸面的脑膜瘤需与胶质瘤鉴别;位于鞍结节者需与、脑鉴别;位于颅后窝者需与、鉴别;四、垂体腺瘤:垂体腺瘤是鞍区最常见的肿瘤,占颅内肿瘤的10%-18%;成年人多见;多见于女性; 按肿瘤的大小分为垂体微腺瘤:限于鞍内,直径不超过l cm;垂体大腺瘤,直径大于 1 cm 且突破鞍隔;按肿瘤分泌功能分为有分泌激素功能: 泌乳素腺瘤、腺瘤、促肾上腺皮质激素及促性腺激素腺瘤等;无分泌激素功能垂体腺瘤属脑外肿瘤,包膜完整;临床表现有:①压迫症状,如视力障碍、垂体功能低下、、等;②内分泌亢进的症状,如泌乳素PRL腺瘤出现、泌乳,生长激素HGH腺瘤出现肢端肥大,促肾上腺皮质激素ACTH腺瘤出现库欣综合征等;影像学表现1.X 线平片蝶鞍扩大,前后床突骨质吸收、破坏,鞍底下陷;2.CT:1垂体微腺瘤:CT需采用冠状位薄层扫描;CT 主要表现为:①垂体高度异常,正常垂体一般在8 mm 以下,高于8 mm 者为异常;②垂体内密度异常,多为低密度;③垂体上缘膨隆,尤其是局限性不对称性上凸;④垂体柄偏移;⑤鞍底骨质变薄、凹陷或侵蚀;2垂体大腺瘤:肿瘤多呈圆形,冠状扫描显示肿瘤呈哑铃状;平扫大多数为等密度或略高密度增强扫描大多数强化均匀,坏死、液化区不强化;肿瘤向上压迫室间孔,向下可突入蝶窦,向旁侧侵犯海绵窦,延伸至颅中窝,可将明显强化的颈内动脉推移向外甚至包裹;3.MRI:1垂体微腺瘤:T1WI 呈低信号,多位于垂体一侧,伴出血时为高信号;T2WI呈高信号或等信号;垂体高度增加,上缘膨隆, 垂体柄偏斜与 CT 所见相同;Gd—DTPA动态增强后,肿瘤信号早期低于垂体,后期可高于垂体;2垂体大腺瘤:鞍内肿瘤向鞍上生长,冠状面呈状;信号强度与脑灰质相似或略低;鞍上池受压变形、闭塞;肿瘤向鞍旁生长,影响颈内动脉和 WIllis环;鉴别诊断微腺瘤需与空蝶鞍鉴别;大腺瘤需与颅胭管瘤、脑膜瘤、动脉瘤等鉴别,能否见到正常垂体为其主要鉴别点之一;四颅胭管瘤占颅内肿瘤的2%-4 %,占鞍上肿瘤的 50%常见于儿童,20岁以前发病接近半数多位于鞍上;肿瘤可分为囊性和实性,囊性多见,占 %囊壁和肿瘤实性部分多有钙化临床表现:儿童以发育障碍、颅压增高为主;成人以视力视野障碍、精神异常及垂体功能低下为主;影像学表现1.CT鞍上圆形或类圆形肿块,以囊性和部分囊性为多,呈低、等、高或混杂密度,大多数病例在实体部位与囊壁可出现钙化,可呈囊壁壳组称化或实体肿瘤内点状、不规则形钙化增强扫描:2/3 的病人有强化,囊性者呈环状或多环状囊壁强化,实性部分呈均匀或不均匀的强化;若室间孔阻塞则会出现脑积水;2.MRI颅胭管瘤MRI信号变化多;T1WI高、等、低信号或混杂信号;与病灶内蛋白、胆固醇、正铁血红蛋白、钙质的含量多少有关;T2WI以高信号多见,但钙化可为低信号;注射 Gd—DTPA 后,肿瘤实质部分呈现均匀或不均匀增强,囊性肿瘤呈环状增强;鉴别诊断囊性颅胭管瘤需与囊性、上、皮样囊肿、蛛鉴别;实性颅胭管瘤需与脑膜瘤、垂体瘤、巨大动脉瘤、生殖细胞瘤等鉴别;六、听神经瘤:瘤中最常见的一种;颅内肿瘤的8%- 10%,占后颅窝肿瘤的 40%,占桥小脑角肿瘤的80%;好发于中年人;早期位于内耳道内,生长缓慢,可长入桥小脑角;肿瘤长大可囊变,内听道扩大;多为单侧,偶可累及两侧,可与或脑膜瘤并发;临床主要表现为桥脑小脑角综合征,即病侧听神经、面神经和三叉神经受损以及小脑症状;影像学表现1.X线头颅平片常表现为内耳道、内耳道口的扩大和邻近骨质破坏;2.CT肿瘤居岩骨后缘,以内听道为中央,内耳道漏斗状扩大;肿瘤多为类圆形;平扫多呈等密度,也可为低密度、高密度和混合密度,易发生囊性改变;半数肿瘤四周有水肿但较轻;桥小脑角池闭塞,而相邻脑池扩大;肿瘤增大可压迫脑干、小脑及第四脑室,形成阻塞性脑积水;增强扫描肿瘤有明显强化,未强化区为囊性坏死;3.MRI肿瘤位于桥小脑角,与硬脑膜呈“D”字相交,不均匀长T1、长T2 信号;多有囊变,囊变区在 T1WI 上显示为明显低信号,在T2WI 则显示为高信号Gd—DTPA 增强检查,肿瘤实性部分明显增强,囊变部分无强化;当听神经瘤较大时可出现明显的脑外占位征象;管内微小听神经瘤T1WI仅表现为双侧听神经不对称,T2WI 略高于正常听神经,增强扫描可清晰显示,表现为听神经束增粗且明显强化;鉴别诊断当听神经瘤不典型或肿瘤较大时,需与桥小脑角脑膜瘤、胆脂瘤及三叉神经瘤鉴别;七、血管母细胞瘤:又称成血管细胞瘤或血管网状细胞瘤,是真性血管性肿瘤占颅内肿瘤的1%-2%该瘤90%发生于小脑半球多见于 20-40 岁中青年人分囊性和实性两种;在小脑多呈囊性,常有小的壁结节;影像学表现1.CT:大多数在后颅窝出现边界清晰的囊性低密度区,壁结节较小,多为等密度,突人囊内;增强扫描,壁结节明显增强,囊壁可呈细条、不连续的强化;实性肿瘤中间坏死,呈不规则环形强化;实性肿瘤四周可有轻度或中度脑水肿;四脑室受压移位,幕上梗阻性脑积水;2.MRI:T1WI低信号囊性肿块,囊壁上可见较小等信号壁结节,T2WI囊肿表现为高信号,壁结节为等信号;病灶外常有一根或数根较粗大血管伸人病灶;用Gd—DTPA增强扫描,壁结节强化明显,囊壁不增强或仅有稍微增强;鉴别诊断囊性血管母细胞瘤需与小脑囊性星形细胞瘤、蛛网膜囊肿、小脑单纯性囊肿等鉴别; 血管母细胞瘤呈环形强化需与星形细胞瘤、转移瘤、脑脓肿鉴别;八、脑转移瘤:较常见,占颅内肿瘤的3%-13%,CT证明的颅内肿瘤中约15%-30%为转移瘤,多见于中老年人,原发肿瘤男性以转移最多,女性以转移最多;临床上lO%-15%查不到原发肿瘤;转移瘤多位于皮质髓质交界区;转移途径以血行转移最多见;临床表现主要有头痛、恶心、、共济失调、视乳头水肿等;5%-12%的病人无神经系统症状;影像学表现1.CT平扫肿瘤高、等、低、混杂密度均有;60%-70%的病例为多发,多位于灰白质交界区,肿瘤小者为实性结节,大者中间多有坏死,呈不规则环状;小肿瘤大水肿为转移瘤的特征,但 4 mm 以下小结节常无水肿;增强扫描呈结节状或环状强化,环壁较厚,不规则;2.MRIT1wI 为低信号,T2wI 为高信号,肿瘤四周水肿广泛,占位效应明显;注射Gd—DTPA 后,肿瘤有明显强化;转移瘤强化形态多种多样,如结节状、环形、花环状,有时内部还有不规则小结节;有出血的转移瘤,提示来自黑色素瘤、绒癌、和肺癌等;鉴别诊断多发性病灶需与多发脑脓肿及淋巴瘤、多中央性胶质瘤、多发性结核瘤鉴别单发大的转移瘤需与星形细胞胶质瘤及脑梗死等。

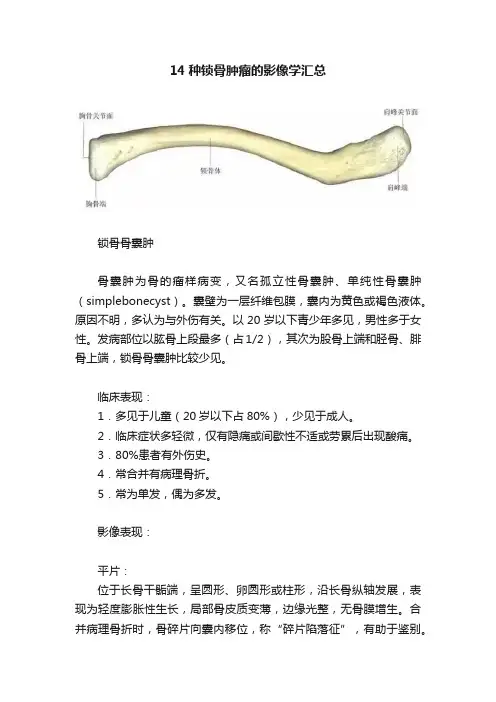
14种锁骨肿瘤的影像学汇总锁骨骨囊肿骨囊肿为骨的瘤样病变,又名孤立性骨囊肿、单纯性骨囊肿(simplebonecyst)。
囊壁为一层纤维包膜,囊内为黄色或褐色液体。
原因不明,多认为与外伤有关。
以20岁以下青少年多见,男性多于女性。
发病部位以肱骨上段最多(占1/2),其次为股骨上端和胫骨、腓骨上端,锁骨骨囊肿比较少见。
临床表现:1.多见于儿童(20岁以下占80%),少见于成人。
2.临床症状多轻微,仅有隐痛或间歇性不适或劳累后出现酸痛。
3.80%患者有外伤史。
4.常合并有病理骨折。
5.常为单发,偶为多发。
影像表现:平片:位于长骨干骺端,呈圆形、卵圆形或柱形,沿长骨纵轴发展,表现为轻度膨胀性生长,局部骨皮质变薄,边缘光整,无骨膜增生。
合并病理骨折时,骨碎片向囊内移位,称“碎片陷落征”,有助于鉴别。
CT:1.骨囊肿一般多呈圆形、卵圆形低密度骨质缺损,边缘清晰,无硬化。
2.局部骨皮质变薄呈囊性膨胀。
3.少数囊肿内可见骨性间隔,呈多房改变。
4.骨囊肿内的CT值多为水样密度,有出血时密度可升高。
5.增强扫描囊肿不强化。
MRI:1.多发在长管骨的干骺端,病灶呈圆形或椭圆形,其长轴与长骨纵轴一致。
2.病灶于T1WI上多呈低或中等均匀信号,T2WI呈明显均匀高信号,若囊液内有出血或含胶样物质则T1WI和T2WI上均呈高信号,少数呈多房改变时T2WI上可见低信号纤维间隔。
3.病灶周边骨壳呈圆圈样低信号,一般完整,边缘清晰。
局部骨皮质变薄,无骨膜反应。
常伴发病理性骨折,表现为骨皮质断裂,骨片陷落而插入病灶内,称之为骨片陷落征(fallen fragment sign),此征在T2WI上显示较清晰即在高信号的囊液中见低信号的骨片线条影。
4.增强扫描:病灶不强化。
鉴别诊断:1)骨巨细胞瘤:多见于20岁以上者,好发于骨端而非干骺端,病变区膨胀更明显,膨胀方向呈横行,肿瘤内实性部分有强化。
2)动脉瘤样骨囊肿:膨胀明显,病变偏心发展,病灶内有骨嵴形成,液—气液平面较常见,囊变区之间实质部分可钙化或骨化。

值得收藏!良性纤维性肿瘤影像表现大全,鉴别不用愁!1常见良性纤维性肿瘤纤维组织肿瘤•定义:起源于纤维组织的肿瘤称纤维组织肿瘤。
主要由纤维母细胞/肌纤维母细胞肿瘤(fibroblastic/myofibroblastic tumours)及富含血管的胶原间质成分组成。
•好发部位:主要发生于肌肉、腱膜、筋膜而富于胶原纤维成分的纤维组织肿瘤,也可发生于小肠系膜, 结肠系膜、胃结肠韧带、大网膜及后腹膜等全身各个部位均可发病。
•临床表现:多数以局部肿块或局部压迫产生症状就诊;少数患者有局部疼痛、皮温增高等。
分类:按良恶性分类(2013WHO 组织学分类)。
根据独特临床和组织学可分为:反应增生性病变,以结节性筋膜炎、增生性筋膜炎、肌纤维母细胞增生为代表;肿瘤性病变,良性纤维瘤、纤维组织细胞瘤、纤维瘤病及纤维肉瘤代表。
组织学分类良性1.结节性筋膜炎(nodular fasciitis)2.增生性筋膜炎(proliferative fasciitis)3.增生性肌炎(proliferative myositis)4.骨化性肌炎(myositis ossificans)5.纤维组织增生性纤维母细胞瘤(desmoplastic fibroblastoma)6.指(趾)纤维骨性假瘤(fibro-osseous pseudotumour of digits)7.缺血性筋膜炎(ischaemic fasciitis)8.弹力纤维瘤(elastofibroma)9.婴儿纤维性错构瘤(fibrous hamartoma of infancy)10.颈纤维瘤病(fibromatosis colli)11.幼年性透明性纤维瘤病(juvenile hyaline fibromatosis)12.包涵体纤维瘤病(inclusion body fibromatosis)13.腱鞘纤维瘤(fibroma of tendon sheath)14.乳腺型肌纤维母细胞瘤(mammary-type myo fibroblastoma15.钙化性腱膜纤维瘤(calcifying aponeurotic fibroma)16.血管肌纤维母细胞瘤(angiomyo fibroblastoma)17.细胞性血管纤维瘤(cellular angiofibroma)18.项型纤维瘤(nuchal-type fibroma)19.Gardner 纤维瘤(Gardner fibroma)20.钙化性纤维性肿瘤(calcifying fibrous tumour)中间性(局部侵袭性)1.掌/跖纤维瘤病(palmar/plantar fibromatoses)2.韧带样型纤维瘤病(desmoid-type fibromatoses)3.孤立性纤维性肿瘤(solitary fibrous tumour)4.恶性孤立性纤维性肿瘤(solitary fibrous tumour,malignant)5.脂肪纤维瘤病(lipofibromatosis)6.巨细胞纤维母细胞瘤(giant cell fibroblastoma)7.隆突性皮肤纤维肉瘤8.纤维肉瘤样隆突性皮肤纤维肉瘤9.色素性隆突性皮肤纤维肉瘤10.炎性肌纤维母细胞性肿瘤(inammatory myofiboblastic tumour)11.低级别肌纤维母细胞肉瘤(low grade myofibroblastic sarcoma)13.粘液样炎性纤维母细胞肉瘤(myxoinflammatory fibroblastic sarcoma)13.非典型性粘液样炎性纤维母细胞肿瘤(atipical myxoinflammatory fibroblastic tumor)恶性1.恶性纤维组织细胞瘤(malignant fibrous histiocytoma)2.成人型纤维肉瘤(adult fibrosarcoma)3.粘液纤维肉瘤(myxo-fibrosarcoma)4.低级别纤维粘液样肉瘤(low grade fibromyxoid sarcoma)5.透明性梭形细胞肿瘤(hyalinizing spindle cell tumour)6.硬化性上皮样纤维肉瘤(sclerosing epithelioid fibrosarcoma滑动查看更多2影像学检查X 线平片:可显示肿瘤所致局部软组织肿胀,瘤内钙化、骨化及其邻近骨质情况。
临床肝细胞肝癌、肝内胆管细胞癌、结肠癌肝转移、肝脓肿、脉管癌栓、胆囊癌、胰腺癌、脾血管内皮瘤等肝胆胰疾病CT影像学
鉴别诊断
肝细胞肝癌:平扫呈低密度灶,动脉期快速强化,静脉期造影剂快速退出,延迟期可见假包膜。
肝内胆管细胞癌:动脉期不规则环形强化,边界不清;静脉期及延迟期造影剂缓慢向肿瘤中心渐入的延迟强化。
结肠癌肝转移:肝转移瘤一般在动脉期多发,呈「牛眼征」样强化,静脉期及延迟期继续为环形强化;通常与肝内胆管癌需要用pet-ct、胃肠镜做鉴别诊断。
肝、胃间质瘤:胃肠比较容易出现间质瘤,肝往往为转移间质瘤;影像学特点是动脉期不均匀强化肿物影,与周围组织分界不清,向周围浸润。
肝脓肿:CT 动脉期环形强化,静脉及延迟期界限不清,伴发热,消炎后好转。
脉管癌栓:肝细胞肝癌容易发生脉管癌栓,ct 平扫显示为沿门脉走形区增宽;动脉期可见门脉走形区内不规则强化影;静脉期及延迟期强化减低。
胆囊癌:胆道系统最常见的恶性肿瘤;常表现为胆囊增大或萎缩,胆囊壁增厚、壁毛糙、动脉期壁不规则增厚、或可见动脉期不规则强化肿物影。
十二指肠乳头癌:动脉期十二指肠可见不规则强化肿物影,临床表现为低位胆道梗阻、黄疸等表现。
胰腺癌:胰腺是富血供器官、胰腺癌是乏血供肿瘤,因此表现为低信号肿物。
胰腺囊腺瘤:常常表现为壁可见强化的囊性肿物,容易与囊肿混淆。
脾血管内皮瘤:少见,低度恶性,动脉期强化明显,中央低信号区为瘢痕;静脉期强化程度稍减低,但仍然强化。
1、脉络丛乳头状瘤:肿瘤生长缓慢,病程较长,好发于儿童,儿童多见于侧脑室而在成人多位于第四脑室,肿瘤在侧脑室者多位于三角区,肿瘤在CT平扫时脑室明显增大其内有高密度影,增强扫描呈均匀强化,边缘清楚而不规则,可见病理性钙化,有时可见蛛网膜下腔出血。
肿瘤多为单侧,极少为双侧,位于侧脑室内者以三角区居多,位于后颅凹者多伴有幕上脑积水。
肿瘤多局限于脑室内,无明显中线结构移位。
肿瘤多呈实质性,和周围组织间有明显的分界见于脑室系统及脑桥小脑角等处脉络丛乳头状瘤主要表现为脑积水而产生的颅高压症状。
这主要由于肿瘤过多地分泌脑脊液,阻塞脑脊液循环,或是由于肿瘤出血引起蛛网膜下腔粘连所致。
2、间质瘤:原发于胃肠道、大网膜和肠系膜的间质肿瘤,多\肿瘤好发于胃体部,其次是胃底部和胃窦部。
在胃肠道中占2.5%,多见于中、老年人,很少发生在40岁之前,60~70%发生于胃,20~30%发生于小肠,比平滑肌源性或神经源肿瘤多见,平滑肌源性肿瘤不表达CD-117蛋白,是鉴别诊断的重要依据。
胃肠道间质瘤已作为一种独立的疾病提出肿瘤有包膜,故一般边界清晰。
肿瘤起源于胃粘膜下,多呈膨胀性生长,分腔内型、腔外型和混合型(同时突向腔内外),以腔外型多见。
最大径小于5 cm的肿瘤,多为良性,一般呈类圆形,平扫密度多数均匀,增强呈中度均匀强化;最大径大于5 cm的肿瘤,多为恶性,一般呈分叶状,平扫密度多数不均匀,中心可见囊变坏死区,有的可与胃腔相通,增强多呈轻度不均匀强化,少数恶性肿瘤可侵犯邻近脏器及腹腔淋巴结。
间质瘤恶性者可通过血行和种植转移,或直接侵犯到肝脏、腹膜和肺等部位,淋巴结转移少见。
间质瘤应与进展期胃癌和胃淋巴瘤鉴别。
进展期胃癌主要表现为胃壁不均匀增厚,管壁僵硬,管腔狭窄,常有梗阻征象,局部侵犯明显,伴有胃周、肝门区及腹腔淋巴结肿大。
胃淋巴瘤胃壁增厚更显著,范围更广,腔外生长少见,腹腔淋巴结肿大多见。
胃间质瘤与平滑肌源性、神经源性肿瘤在影像上表现极为相似,难以鉴别,确诊只有靠病理学检查。
3、口咽癌:主要包括舌后1/3的舌根癌、扁桃体癌、软腭癌及口咽后壁癌,占头颈部恶性肿瘤的7%左右,其中90%~95%为鳞状细胞癌,由于其位置较深、侵袭性强,呈浸润性生长与周围组织结构分界不清楚,早期即发生淋巴结转移,是一种预后较差的肿瘤。
【CT表现】1.CT平扫口咽变形,病灶侧显示僵直,病灶境界不清,密度不均匀,其内可见低密度坏死区。
2.增强后呈不同程度之不均匀强化,病灶侧口咽部粘膜线显示不完整。
3. 文献报道本病转移淋巴结的特征性表现为不规则环形强化伴中央低密度区。
【本例特点及鉴别】特点:①男性患者,73岁;②病变累及广泛、境界不清,上起自左侧翼内肌内下缘,下达舌根后1/2处,③左侧口咽部变形僵直,平扫病灶为等密度;④增强扫描动脉期和静脉期呈递增性强化,其内可见低密度坏死区。
鉴别:主要和淋巴瘤鉴别,①淋巴瘤位于粘膜下,常为双侧病变,边界常清楚,少有深部侵犯,②增强扫描强化程度不甚明显,口咽部粘膜线完整。
4、淋巴瘤:原发于中枢神经系统少见,发生率约占颅内原发肿瘤的1%左右。
近年来文献报道,无论是免疫功能正常还是免疫功能缺陷者均有增加趋势。
多见于中老年人,高峰年龄在55-65岁,男性多于女性。
肿瘤对放疗、化疗以及激素治疗敏感。
淋巴瘤多起自血管周围间隙内的单核吞噬细胞系统,因为脑内靠近脑表面及脑室旁血管周围间隙较明显,故肿瘤常发生在近中线深部脑组织,其一侧常与脑室室管膜相连,或肿瘤靠近脑表面。
【MR表现】1.肿瘤好发于侧脑室旁、近中线部位(如基底节区、中脑、胼胝体等)或脑表面, 极少数病例可累及硬膜及颅骨,幕上比幕下多见。
多为单发,也可多发,病灶多数为类圆形,少数形态不规则。
肿瘤较大时,边缘可见“尖角征”、“脐凹征”。
2.平扫T1WI大多数呈等或低信号, T2WI可以为等信号或稍高信号,也可为低信号,信号较均匀,在DWI上为高信号,肿瘤囊变坏死少见;增强扫描肿瘤强化明显,且较均匀。
3.瘤周轻中度水肿,占位效应较轻,肿瘤无钙化。
【本例分析】1.肿瘤位于镰旁左枕叶内,形态不甚规则,周边还可见小结节状病灶,如同卫星灶。
2.平扫T1WI为低信号,T2WI为稍高信号,DWI上为高信号;增强扫描强化较明显。
3.瘤周中度水肿,有一定程度的占位效应。
4.因多发脑膜瘤少见,本例主要和转移瘤鉴别,转移瘤在DWI上主要表现为低信号,与本例鉴别不难。
5、细支气管肺泡癌(BAC):是少见的原发性肺癌,属肺腺癌的一种特殊类型,发生率仅占癌的2.8%~7%。
平均发病年龄为55~65岁,男女之比为0.67:1。
肺泡癌的主要病理特征是癌细胞沿肺泡壁或细支气管壁生长,不破坏肺网架结构,分为黏液型和非黏液型。
影像学分型为孤立结节型、弥漫结节型和炎症型(实变型)。
本病发展较缓慢,恶性度较低,很少发生远处转移,咳较多泡沫样痰为肺泡癌比较显著的特点之一。
【CT表现】1.早期表现为毛玻璃背景上的结节状影。
2.叶段性分布的肺实变,分布以肺外围为主,大小不等,病变中央相对密实,边缘浅淡,逐渐过度为毛玻璃密度,邻近肺内可见散在分布的结节状及小斑片病灶。
实变叶段的体积增大,叶间裂向外膨出。
3.病理性的充气支气管征和血管造影征:实变病灶内的充气支气管走形僵直,管壁不规则增厚,突然截断,可呈枯树枝样;增强后病灶内的强化血管僵直、狭窄、分支减少。
4.部分实变区可见蜂房状气腔,病理基础可能是细支气管被肿瘤浸润形成活瓣性狭窄,导致管腔及肺泡不规则扩张所致。
另外部分病例可见钙化。
5. 病变演变总的趋势是范围逐渐扩大、形态逐渐多样、密度逐渐增高。
【本例特点及鉴别】本例较为典型:①咳多量粘痰;②两肺多发结节及部分实变,分布以肺外围为主;③实变的肺内充气支气管狭窄、僵直、截断;④实变区内可见多发散在大小不等蜂房状气腔;⑤病变累及范围大,表现较为多样化。
鉴别:①大叶性肺炎空气支气管走行柔和,分支自然,无明显管壁增厚、管腔狭窄表现。
②本病与肺结核的影像学鉴别较为困难,应动态随访观察,本病变演变总的趋势是范围逐渐扩大、形态逐渐多样、密度逐渐增高,而一般无这种趋势。
CT引导下经皮肺穿活检是较安全、理想的确诊本病手段。
卡氏肺囊虫肺炎,卡氏肺囊虫病主要见于:①早产婴儿和新生儿;②先天免疫缺损或继发性免疫低下的患儿;③恶性肿瘤如白血病、淋巴瘤病人;④器官移植接受免疫抑制剂治疗的患儿;⑤AIDS患儿基本影像:1、磨玻璃阴影,双侧对称性分布,代表肺泡性浸润的早期;2、斑片状阴影,双侧不对称分布的亚段和节段性实变,代表肺泡和间质的混合感染;3、结节样、线样和网状阴影,弥漫性斑片状浸润,同时可出现肺气肿和小段肺不张和肺大泡。
6、下丘脑错构瘤:位于中线下丘脑的类圆形肿块,边缘光滑,T1WI上和脑皮质呈等、稍低信号,T2WI上呈等、稍高信号,矢状位是诊断该病起主要作用的层面,其可清晰的显示肿块与灰结节、乳头体的关系,以及是否突入鞍内、视交叉是否受压等情况。
增强后肿块无强化。
仅需与某些均质表现的颅咽管瘤、垂体瘤及鞍上生殖细胞瘤相鉴别,一般注入造影剂后即可鉴别。
7、表皮样囊肿:表皮样囊肿也称为胆脂瘤或珍珠瘤,是由神经管闭合期间外胚层细胞移行异常所致,占原发性颅内肿瘤的1%,好发于青壮年,以脑桥小脑角区最为常见,其次为鞍上池、四叠体、颅中窝及脑室系统亦可以发生于颅骨板障内。
表皮样囊肿囊壁薄,由一层表皮组织形成。
囊内由上皮碎屑、角蛋白和胆固醇组成。
影像表现1.CT表现:(1)呈均匀或不均匀的低密度改变,CT值0-15HU,边缘清楚。
(2)有两种形态:①扁平型:形态不规则,肿瘤沿蛛网下腔蔓延,“见缝就钻”为其特点。
②团块型:多位于硬膜外,呈球形,为混杂密度。
(3)肿瘤可有钙化,但不常见,多位于囊壁上,亦可在囊内。
(4)脑桥小脑角池、环池、四叠体池的肿瘤可致脑干受压、变形;(5)增强扫描时病灶不强化,偶见边缘轻度弧形增强。
2.MR表现:①圆形或不规则病变,边缘锐利。
②T1加权绝大部分为均匀的低信号,少数由于瘤体内含液态胆固醇或出血而呈高信号影。
T2加权呈明显的、均匀一致的高信号影,高于脑脊液信号。
③肿瘤包膜于T1加权呈中等信号,T2加权呈高信号影。
④增强检查无强化效应。
鉴别诊断①畸胎瘤:为混杂有脂肪密度的肿块。
②蛛网膜囊肿:密度与脑脊液相似,且均匀,常呈圆形或卵圆形,形态较规则,没有见缝就钻的特点。
8、皮样囊肿:颅内皮样囊肿是胚胎残余组织形成的先天性肿瘤。
以往有些观点认为皮样囊肿是起源于外胚层及中胚层,因其内毛发、汗腺、皮脂腺等是起源于中胚层组织,与表皮样囊肿易混淆,两者在组织学上有明显不同,前者含有中胚层和外胚层结构,瘤内可见毛发、汗腺、皮脂腺和毛囊等。
镜下病理可见囊壁由两层构成,外层由纤维组织构成,内层由皮肤构成,与表皮样囊肿不同的是,皮样囊肿内含有皮肤附件,如毛发、毛囊、汗腺、皮脂腺等。
皮样囊肿常因以下因素破裂①自发性,由于衬有复层鳞状上皮细胞分解,脂类代谢的液性产物和氢的增加,皮样囊肿内的成分及体积发生变化,可引起破裂; ②癫痫持续状态,癫痫发作导致颅内缺血缺氧,颅内压增高,囊内分解代谢产物增多,囊内压增加以致破裂。
发病部位及临床表现皮样囊肿好发于中线及中线旁,颅内最常见于后、前颅窝及鞍旁,亦可见于颅缝及脑室内, 无明显性别差异,常见于30 岁年龄组,头痛、呕吐、癫痫为常见临床表现。
囊肿破裂后可引起化学性脑膜炎、血管痉挛、脑梗死,甚至死亡,少数囊壁可见一窦道通过缺损的颅骨与颅外皮肤相连,感染后可引起脑脓肿。
MRI 与CT 表现:皮样囊肿呈囊状,多为类圆形或不规则形,边界清楚,合并感染时边界模糊。
在T1WI 上呈欠均匀稍低信号或等高信号, T2WI 为稍高信号。
由于其内含有毛发等不同成分,信号不甚均匀,以T2WI 为著。
脂肪抑制像可见高信号消失,增强扫描病灶无明显强化,合并感染边缘可有不规则点条状强化影。
CT 扫描多为欠均匀低密度影。
后颅窝的皮样囊肿常压迫第四脑室,引起梗阻性脑积水,幕上脑室扩大,本组有4 例。
大多数皮样囊肿在T1WI 上为稍低信号,介于脑脊液和脑实质信号之间,有时欠均匀, T2WI 上呈高信号不均匀,CT 平扫为不均匀低密度影,个别病例在枕部中线区合并皮毛窦。
常将这种影像表现视为典型的皮样囊肿。
皮样囊肿在MRI 上有不典型表现,T1WI 与T2WI 上均为高信号, 有作者认为在T1WI 上肿瘤表现为稍高信号是高浓度的蛋白成分或合并出血所致。
位于脑室内的皮样囊肿当常规序列检查肿瘤信号与脑脊液相似时,应用一种脑脊液信号被抑制的重T2W 序列,皮样囊肿不被抑制,呈高信号,被抑制的脑脊液呈低或无信号,由此可将脑池、室内的皮样囊肿准确检出。